活血化痰通络方早期治疗风痰瘀阻证急性小动脉闭塞型脑梗死的临床研究
陈 延,郭珍立,凃晋文,黄 敏,张雪意
(1.湖北省中西医结合医院,湖北 武汉 430015;2.湖北省中医院,湖北 武汉 430061;3.湖北中医药大学,湖北 武汉 430065)
急性脑梗死是导致患者死亡和长期残疾的主要原因,目前已知有多种因素影响卒中的预后,包括心血管的危险因素(高血压、心力衰竭等)、代谢性疾病(糖尿病、高血脂症等)和其他人口学变量(年龄、性别等)[1-3]。急性脑梗死的主要特点为脑血栓形成, 脑血栓形成的最常见原因是动脉粥样硬化,而高血脂症被认为是动脉粥样硬化的主要危险因素,因此,急性脑梗死的预后与血黏度和血脂水平密切相关。急性脑梗死患者一般血黏度明显增高,尤其是小动脉闭塞型脑梗死患者的血黏度高于其他卒中亚型,血黏度可能在小动脉闭塞型脑梗死发生和发展中发挥着重要作用[4]。因此本研究选取急性脑梗死TOAST分型属于小动脉闭塞患者进行研究。脑梗死属于中医“中风病”范畴,在急性期以内风、痰湿、血瘀最为常见[5],因此早期治疗应以息风化痰、活血通络为主。活血化痰通络方由半夏白术天麻汤合桃红四物汤加减而来,具有息风化痰、活血通络的作用,是全国名老中医凃晋文教授治疗急性脑梗死的经验方,经急性毒理实验证明安全有效,在临床应用取得较好疗效。本研究采取临床随机对照方法,观察基于活血化痰通络方的中西医结合策略治疗急性小动脉闭塞型脑梗死的临床疗效,以期为脑梗死中西医临床协作方案提供参考。
1 资料与方法
1.1诊断标准 西医诊断符合《中国急性缺血性脑卒中诊治指南2014》[6]中脑梗死的诊断标准:急性起病,局灶神经功能缺损(一侧面部或肢体无力或麻木、语言障碍等),少数为全面神经功能缺损,症状或体征持续时间不限(当影像学检查显示有责任缺血性病灶时)或持续24 h以上(当缺乏影像学责任病灶时),排除非血管性病因,脑CT/MRI检查排除脑出血。急性期分期标准:脑血管事件发生的事件距就诊日期在7 d以内。脑梗死中医风痰瘀阻证诊断标准[7],主症:突然偏身麻木,肌肤不仁,口舌歪斜,言语不利,甚则半身不遂,舌强言蹇或不语;次症:头晕目眩,痰多而黏,舌质暗淡,舌苔薄白或白腻,脉弦滑。兼具2个主症以上,或1个主症2个次症,综合舌象、脉象可确诊。
1.2纳入标准 ①符合西医脑梗死的诊断标准;②符合脑梗死急性期的分期标准;③美国国立卫生研究院卒中量表(NIHSS)评分5~20分;④符合中医脑梗死风痰瘀阻证诊断标准;⑤患者或家属知情同意。
1.3排除标准 接受溶栓治疗者;颅内外大动脉闭塞>50%者;既往有房颤史者;脑出血或者蛛网膜下腔出血者;严重昏迷(GCS评分≤4分)者;入院即脑疝形成者;有严重并发症者;伴严重心、肝肾功能损害者;急性缺血中风发病后发生严重的应激性溃疡者;精神病患者;有结缔组织病等代谢免疫性疾病或接受免疫抑制剂治疗者。
1.4剔除、脱落和中止试验标准 ①入选后发现不符合诊断标准者;②症状恶化,必须采取紧急措施者;③出现严重的药物不良反应者;④不能坚持治疗者、自动提出退出试验者或失访者;⑤加用其他同类中药或中成药者。
1.5一般资料 收集2018年8月1日—2019年9月30日在湖北省中西医结合医院神经内科住院部住院的急性脑梗死患者240例,按随机数表法,以1:1比例分为治疗组和对照组各120例,2组一般资料比较差异均无统计学意义(P均>0.05),具有可比性,见表1。本研究经湖北省中西医结合医院伦理委员会审核批准[(2015)伦审【科】第(007)号]。
1.6治疗方法 对照组按《中国急性缺血性脑卒中防治指南2014》[6]给予西医治疗:拜阿司匹林肠溶片(拜耳医药保健有限公司,国药准字J20130078) 100 mg/(次·d)口服抗血小板聚集,阿托伐他汀钙片(北京嘉林药业股份有限公司,国药准字H20093819)每晚20 mg/次口服调脂抗动脉粥样硬化,依达拉奉注射液(南京先声东元制药有效公司,国药准字H20050280)30mg/(次·d)静脉滴注清除自由基及奥拉西坦注射液(哈尔滨三联药业有限公司,国药准字H20060070)4 g/(次·d)静脉滴注脑保护;同时根据病情对症处理,保持血压、血糖、电解质等在正常范围。治疗组西药治疗同对照组,在此基础上给予活血化痰通络方治疗,组方:法半夏10 g、炒白术10 g 、天麻15 g、桃仁10 g、红花10 g、生地黄10 g、当归10 g、川芎10 g、赤芍15 g、丹参15 g、茯苓15 g、化橘红10 g、全蝎6 g。化橘红购自国药控股湖北有限公司,余中药饮片购自武汉市汉口国药有限公司。中药汤剂由湖北省中西医结合医院中药房十功能自动煎药机 (北京东华原医疗设备有限责任公司,型号YJD20D-GL)煎制包装。1剂/d,早晚饭前半小时各服用200mL,连续服用2周。
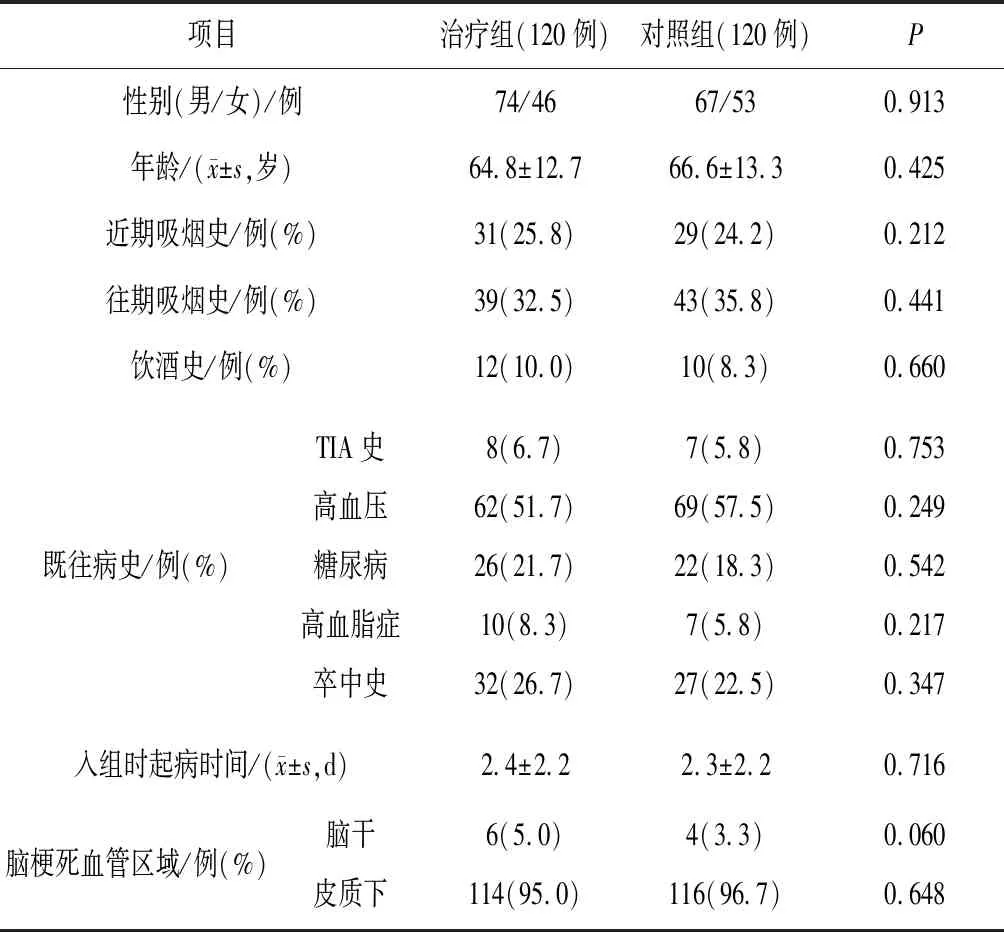
表1 2组风痰瘀阻证急性小动脉闭塞型脑梗死患者一般资料比较
1.7观察指标 观察2组入院时及治疗2周后神经功能(随访3个月后再次评估)、中医证候要素积分、血黏度、血脂指标,分析NIHSS评分、血黏度及血脂水平与中医证候要素的相关性,统计2组治疗2周后临床疗效及治疗期间不良反应发生情况(根据患者血、尿、粪常规,肝肾功能,心电图评价)。
1.7.1神经功能 采用美国国立卫生研究院卒中量表(NIHSS)评分、mRS评分及Barthel指数(BI)评价神经功能。
1.7.2中医证候要素积分 ①“内风”“血瘀”评定参考《缺血性中风证候要素诊断量表》[8],内风:48 h内急性起病10分,48 h内病情加重或波动10分,头晕目眩10分,目偏不瞬10分,手足或下颌颤动10分,肢体强直10分,肢体拘急10分,抽搐10分,舌短缩10分,舌颤10分;血瘀:面色晦暗或黧黑9分,口唇紫暗或暗红8分,皮肤粗糙4分,痛有定处5分,紫舌或暗舌10分,舌有瘀斑瘀点10分,舌下脉络青紫10分,舌下脉络曲张8分,涩脉8分,结脉或代脉1分。②“痰湿”评定参考《中风病辨证诊断标准》[9]和文献[10]:口多黏涎2分,咳痰或呕吐痰涎4分,痰多而粘6分,鼻奸痰鸣8分;舌苔腻或水滑6分,厚腻8分;舌体胖大4分,胖大多齿痕6分;表情淡漠或寡言少语2分,神情呆滞或反应迟钝或嗜睡3分;脉象滑或濡3分;头昏沉1分;体胖臃肿1分。
1.7.3血黏度、血脂指标 晨起8:00前空腹采静脉血,用血液流变学分析仪常规测定血浆黏度、全血黏度、纤维蛋白原(FIB)水平,采用甲醇硅酸变色酸法、酶法、磷钨酸镁测定法、聚乙烯硫酸法检测三酰甘油(TG)、胆固醇(TC)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)水平。
1.7.4临床疗效 参照《脑卒中患者临床神经功能缺损程度评分标准(1995)》[11],按 NIHSS 评分的分值减少程度判断疗效。功能缺损评分减少91%~100%为基本痊愈,功能缺损评分减少46%~90%为显著进步,功能缺损评分减少18%~45%为进步,功能缺损评分减少17%左右为无变化,功能缺损评分减少或增多18%以上为恶化,疗效指数=(治疗前积分-治疗后积分) /治疗前积分×100%。
2 结 果
2.12组神经功能比较 与治疗前比较,2组治疗2周后及治疗3个月后NIHSS评分、MRS评分均显著降低(P均<0.05),BI均显著升高(P均<0.05);且2组治疗3个月后 NIHSS、MRS评分明显低于治疗2周后(P均<0.05), BI明显高于治疗2周后(P均<0.05);与对照组比较,治疗组治疗2周后及治疗3个月后NIHSS评分、MRS评分更低(P均<0.05),BI更高(P均<0.05)。见表2。

表2 2组风痰瘀阻证急性小动脉闭塞型脑梗死患者治疗前后神经功能比较分)
2.22组中医证候要素积分比较 与治疗前比较,2组治疗后治内风、痰湿、血瘀积分及总积分均显著降低(P均<0.05);与对照比较,治疗组治疗后内风、痰湿、血瘀积分及总积分均更低(P均<0.05)。见表3。

表3 2组风痰瘀阻证急性小动脉闭塞型脑梗死患者治疗前后中医证候要素积分比较分)
2.32组血黏度及血脂指标比较 与治疗前比较,2组治疗后血浆黏度、全血黏度、FIB水平及TC、TG、LDL-C水平均显著降低(P均<0.05),且治疗组HDL-C水平显著升高(P<0.05);与对照组比较,治疗组治疗后血浆黏度、全血黏度、FIB水平及TC、TG、LDL-C水平均更低(P均<0.05),HDL-C水平更高(P<0.05)。见表4。

表4 2组风痰瘀阻证急性小动脉闭塞型脑梗死患者治疗前后血黏度、血脂水平比较
2.4NIHSS评分、血黏度及血脂水平与中医证候要素相关性 NIHSS评分、全血黏度均与内风、痰湿、血瘀积分及总积分呈正相关(P均<0.05),血浆黏度与痰湿、血瘀积分及总积分呈正相关(P均<0.05),TC与痰湿积分呈正相关(P<0.05),HDL-C与内风、痰湿积分及总积分呈负相关(P均<0.05)。见表5。
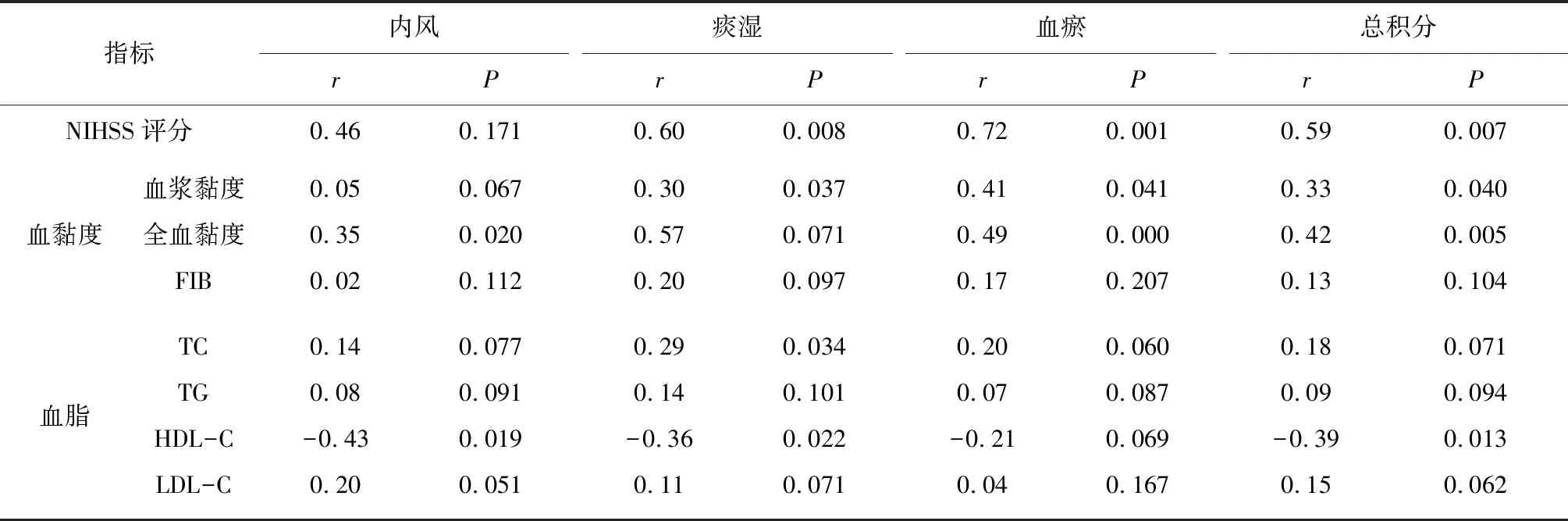
表5 中医证候要素积分与NIHSS评分、血黏度、血脂水平的相关性
2.52组临床疗效比较 治疗2周后,治疗组总有效率明显高于对照组(P<0.05)。见表6。

表6 2组风痰瘀阻证急性小动脉闭塞型脑梗死患者治疗2周后临床疗效比较 例(%)
2.62组不良反应发生情况 所有患者治疗期间血尿便常规、肝肾功能均未见明显异常,未出现明显不良反应。
3 讨 论
中医认为脑梗死病机以风、火、痰、瘀、虚为主。血瘀证是脑梗死急性期主要的证候要素,瘀+痰证、瘀+痰+风证是缺血性中风病急性期主要的证候组合形式[12]。中风的“风”是中风特点的总体概括,“风”本身难以成为独立的辨证要素,而“痰瘀”是贯穿中风病发生发展全过程的基本因素。因此本研究使用活血化痰通络方治疗,方中君以法半夏燥湿化痰,天麻平肝息风,两者合用息风化痰;臣以炒白术、茯苓、化橘红健脾祛湿,以治疗生痰之源;佐以桃仁、红花、生地、当归、川芎、赤芍、丹参养血活血、化瘀通络;全蝎平肝息风通络;以上诸药共奏息风化痰、活血通络之功。
根据文献[10],本研究对急性脑梗死患者风痰瘀阻证中“内风”“血瘀”证候要素使用《缺血性中风证候要素诊断量表》,“痰湿”使用《中风病辨证诊断标准》进行采集研究,对脑梗死病情严重程度使用NIHSS评分、MRS评分、BI进行评定。本研究结果显示,治疗2周后及治疗3个月后治疗组NIHSS评分、MRS评分及中医证候要素积分均明显低于对照组,BI明显高于对照组,提示活血化痰通络方辅助治疗可有效减轻急性小动脉闭塞脑梗死患者中医症状,促进神经功能恢复,改善患者生活质量,并且远期预后优于单纯西药治疗。既往研究表明,缺血性卒中患者的中医证候可以从60%的程度上解释神经功能缺损评分分值的变化[13]。本研究分析了脑梗死急性期常见的风痰瘀不同证候要素与NIHSS评分的相关性,结果显示NIHSS评分与内风、痰湿、血瘀积分及总积分呈正相关,表明根据校正后使用量表评价内风、痰湿、血瘀证候要素积分可较好反映神经功能损伤程度。 中医证候的变化与人体内环境的改变密切相关[14],高血黏度可以引起微循环障碍,导致心肺脑等血供不足。有研究发现,血黏度增高的主要原因是高血脂症[15],因此 ,高黏血症、高血脂症均被认为是动脉粥样硬化的主要危险因素。血黏度指标中血浆黏度、全血黏度、FIB为各种心脑血管事件的危险因素或预测因素,血浆黏度增加一个标准偏差可导致血管闭塞的风险增加2倍[16],并且血浆黏度增高与小动脉闭塞型脑梗死密切相关[17]。在本研究中,急性小动脉闭塞型脑梗死患者血浆黏度、全血黏度均高于正常值,治疗后均降低,且治疗组更低,提示活血化痰通络方辅助治疗可明显降低血黏度;相关性分析发现,血浆黏度和全血黏度与痰湿、血瘀证候要素显著相关,全血黏度还与风证证候要素相关,表明血浆黏度和全血黏度对中医风、痰湿、血瘀证证候要素具有影响,尤以痰湿、血瘀更为显著,提示血浆黏度和全血黏度变化可作为痰湿、血瘀证证候要素的参考。
脑梗死患者较为常见低HDL-C血症,经典的流行病学研究表明HDL-C水平与心血管事件(包括缺血性中风)风险呈负相关[18]。有研究发现,急性脑缺血溶栓患者3个月病死率的独立预测因子为较低的HDL-C和TG水平[19]。但最近的一项研究证实了TC的u型曲线关系,对TC<5.5 mmol/L的患者,其较低的缺血性卒中发生频率与入院时较高的TC水平有关,而对TC>5.5 mmol/L的患者,TC可能是一把双刃剑[20]。本研究发现,小动脉闭塞型脑梗死患者TG水平较正常偏高,HDL-C水平较正常偏低,治疗后对照组HDL-C水平未见明显变化,治疗组HDL-C水平明显高于治疗前及对照组,提示活血化痰通络方辅助治疗急性脑梗死,在改善血脂代谢方面具有一定优势。相关性分析发现,HDL-C与内风、痰湿成负相关,TC与痰湿呈正相关,提示HDL-C、TC可作为痰湿证的重要参考,HDL-C水平则可作为内风证的参考。
综上所述,急性小动脉闭塞型脑梗死患者NIHSS评分、血黏度及血脂与中医证候要素相关,活血化痰通络方可有效减轻中医症状,降低血黏度,调节血脂代谢,改善患者神经功能,提高患者生活质量,其作用机制有待进一步研究。
利益冲突:所有作者均声明不存在利益冲突。

