儿童麻疹合并重症肺炎死亡危险因素分析
孙玲 崔晓薇 孙一硕 周晓强 温婵
麻疹是由麻疹病毒引起的一种具有高度传染性的急性出疹性传染病,麻疹感染的主要人群为儿童[1,2]。通过采取一系列防控措施,国内麻疹发病数有所下降,但仍呈现出周期性波动,有数据统计分析表明,2012底年以来,我国麻疹的发病率有所回升[3],麻疹防控形势仍较严峻,有必要进一步对麻疹的流行趋势进行研究,为麻疹防控提供依据。肺炎是儿童麻疹最常见并发症,麻疹合并重症肺炎时常引起肺血管内皮损伤和肺泡上皮损伤,导致通气/血流比例失调,严重影响肺通气和换气功能[4],重者可导致呼吸窘迫综合征的发生,病情凶险,病死率高,预后差,且多见于5岁以下患儿,重症肺炎并发急性呼吸窘迫综合征病死率高达50%[5]。因此,研究麻疹合并重症肺炎的死亡危险因素,采取及时有效的干预措施,在麻疹合并重症肺炎的救治过程中显得尤为重要。本研究对我院2011至2019年191例麻疹合并重症肺炎患儿为研究对象,探讨患儿死亡的危险因素,分析小儿麻疹合并重症肺炎的高危因素,从而减少重症肺炎合并症的发生,也降低麻疹合并重症肺炎的病死率。
1 资料与方法
1.1 一般资料 2011年1月至2019年12月在我院住院治疗的麻疹合并重症肺炎患儿191例。所有患儿临床诊断为麻疹,且符合重症肺炎诊断标准[6]。
1.2 研究方法 根据预后将191例麻疹合并重症肺炎患儿分为存活组(治愈或好转,181例)和死亡组(死亡或放弃治疗后死亡,10例),对2组的临床资料进行收集,包括:(1)基本情况,包括年龄、性别、居住地、预防接种史、既往病史等;(2)临床特征,发热、热程、精神差、烦躁不安、喘息、喉炎、腹泻、应激性消化道出血、心肌损害、心力衰竭、呼吸衰竭等;(3)实验室检查结果,白细胞(WBC)、C-反应蛋白(CRP)、丙氨酸氨基转移酶(ALT)、天门冬酸氨基转移酶(AST)、乳酸脱氢酶(LDH)、:α-羟丁酸脱氢酶(HBDH)、肌酸激酶(CK)、血糖等;(4)呼吸机治疗情况,CPAP使用天数、有创呼吸机使用天数等。比较2组之间是否存在差异,将有意义的变量进行多因素Logistic回归分析,明确麻疹合并重症肺炎的死亡危险因素。
1.3 救治措施 所有患儿入院后监测心率、呼吸、血压、氧饱和度,给予常规抗病毒治疗,根据痰培养或血培养结果针对性应用抗菌药物;通气功能障碍者给予CPAP或有创呼吸机辅助呼吸,出现循环障碍者应用多巴胺、多巴酚丁胺等血管活性药;维持内环境稳定,保护各脏器功能。
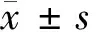
2 结果
2.1 一般资料 191例麻疹合并重症肺炎患儿纳入本研究,男性患儿126例(65.97%),女性患儿65例(34.03%);本组研究中发病年龄范围为3个月~5岁,3个月~1.5岁患儿172例(90.06%),所占比例最高;患儿居住地以农村为主,其中农村患儿169例(88.48%);未按时接种疫苗患儿179例(93.72%);有明确麻疹接种史患儿33例(17.28%);来我院就诊前因发热、咳嗽等原因在当地就诊者148例(77.49%)。
2.2 患儿预后情况 191例患儿入院后均予CPAP治疗,11例患儿病情加重后使用有创呼吸机治疗;患儿住院时间3~56 d,平均住院天数12 d;死亡和放弃治疗后死亡10例,病死率5.23%,其中死于呼吸衰竭4例,死于ARDS3例,死于多脏器功能衰竭1例,放弃治疗后死亡2例。181例存活患儿中治愈出院107例(56.02%),好转出院74例(38.74%)。
2.3 死亡组和存活组相关因素的单因素分析
2.3.1 基本情况:死亡组和存活组患儿在年龄、性别比、预防接种史等方面差异无统计学意义(P>0.05)。死亡组和存活组在既往病史和现居住地等方面差异有统计学意义(P<0.05)。见表1。

表1 2组患儿基本情况比较
2.3.2 实验室检查:死亡组患儿WBC、CRP、ALT、AST、LDH、HBDH、CK、血糖等与存活组比较差异无统计学意义(P>0.05)。见表2。
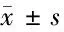
表2 2组患儿实验室检查结果比较
2.3.3 临床症状及治疗:死亡组发热(体温)及热程与存活组比较差异无统计学意义(P>0.05);死亡组精神差、烦躁不安、喘息、喉炎、腹泻、应激性消化道出血等发生率与存活组比较差异无统计学差异(P>0.05);死亡组心肌损害、心力衰竭、呼吸衰竭发生率与存活组比较差异有统计学意义(P<0.05);死亡组CPAP使用天数、有创呼吸机使用天数与存活组比较差异有统计学意义(P<0.05)。见表3。

表3 2组患儿临床症状及呼吸机使用情况比较
2.4 多因素Logistic回归分析 将单因素分析中有统计学意义的变量:既往病史、现居住地、心肌损害、心力衰竭、呼吸衰竭、CPAP使用天数、有创呼吸机使用天数进行多因素Logistic回归分析,结果显示既往病史、呼吸衰竭、有创呼吸机使用天数是麻疹合并重症肺炎患儿死亡的独立危险因素。见表4。

表4 患儿死亡危险因素的多因素Logistic回归分析
3 讨论
近年来,我国以强化预防接种为基础,在麻疹防控、救治等方面做了大量工作,全国麻疹发病率明显下降,但麻疹从未被消除,其发病率呈现出周期性波动。2012年全国疫情出现明显回升,2014年麻疹病例数上升明显,至2015、2016年麻疹发病率逐渐下降[7]。据统计,我国麻疹年平均报告死亡率为0.0031/10万,其中0~1岁所占比例最高[8]。麻疹最常见的并发症是肺炎,麻疹合并重症肺炎是患儿最常见死亡原因。因此有必要持续监测和研究麻疹的发病情况,为麻疹防控和降低麻疹死亡率提供策略依据。
有报道称麻疹并发支气管肺炎的发生率为67.92%,并发支气管肺炎患儿数最多,明显高于其他患儿,差异有统计学意义[9],呼吸道疾病史为合并支气管肺炎的危险因素之一[10]。如治疗不及时、不恰当,易发展成为重症肺炎,麻疹并发重症肺炎会导致闭塞性细支气管炎、肺纤维化等后遗症[11,12],严重者导致脏器功能损害,增加死亡危险性。目前麻疹合并重症肺炎死亡率数字尚未见报道,关于死亡危险因素的分析也较少。本研究发现,儿童麻疹合并重症肺炎的死亡危险因素为既往基础病史、呼吸衰竭、有创呼吸机使用时间。
既往基础病史与麻疹患儿重症肺炎的发生和预后关系密切,是麻疹患儿死亡的危险因素之一[13]。有基础病患儿不能及时接种疫苗,免疫功能又低下,本身易患其他疾病,营养不良影响危重患儿的蛋白合成、免疫应答,对其临床结局存在一定的不良影响[14]。因此,对有基础病的儿童尽量避免到人群聚集的地方,积极预防感染,并采取措施提高其免疫力。
呼吸衰竭是麻疹合并重症肺炎患儿死亡危险因素,本研究中191例麻疹合并重症肺炎并发呼吸衰竭者42例。重症呼吸衰竭引起肺通气或换气功能严重损害,如不及时抢救会危及患者生命、有研究显示重症呼吸衰竭病死率高达80%[15]。无创机械通气在重症肺炎并发呼吸衰竭早期对于患者呼呼吸频率、心率、患者缺氧状态的缓解效果显著[16,17]。当病情加重并发ARDS,采用高频震荡通气(HFOV)治疗能在较短时间内有效改善通气及气体交换,对血流动力学无不良影响,可作为小儿麻疹肺炎合并重度ARDS 的重要抢救措施[18]。本研究显示有创呼吸机使用时间为麻疹合并重症肺炎的危险因素之一,死亡组10例患儿中9例并发严重呼吸衰竭,且入院时病史已达1~2周,病情危重,虽入院后给予积极治疗,但仍存在持续性低氧血症,撤机困难,后期发生ARDS或MODS导致患儿死亡,与相关报道[19]一致。因此,对麻疹合并重症肺炎患儿积极给予呼吸机辅助治疗,并根据病情选择正确模式及参数,维持动脉氧分压,可有效降低麻疹病死率。
也有研究表明,白细胞升高是麻疹患儿死亡的危险因素之一[13],但本研究显示死亡组和存活组白细胞数量无明显差异,考虑与患儿病情轻重有关。本研究中均为麻疹合并重症肺炎患儿,病情均较重,机体处于应激状态,外周血白细胞都显著升高。此外,患儿同时合并了细菌感染,白细胞也明显升高,因此2组患儿白细胞水平差异不明显。但提示在麻疹合并重症肺炎患儿的临床诊疗过程中要及早进行血培养,应用针对性较强的抗菌药物,并根据病情进行用药调整,有效控制感染,降低病死率。
本研究采用回顾性研究方法,研究对象为麻疹流行期间合并重症肺炎的191例患儿,死亡组为10例,样本量不大,资料信息不能完全反映麻疹合并重症肺炎患儿全部死亡原因,所得结论均有一定局限性,但也能从一定程度上反应出部分危险因素,为临床治疗和预后提供依据。更多病例有待纳入随访研究中,死亡危险因素等有待进一步研究证实。

