不同甲状腺激素初始剂量治疗妊娠期亚临床甲状腺功能减退症患者的有效性及安全性分析
龚朕
亚临床甲状腺功能减退症(SCH)是一种由甲状腺激素合成、分泌异常引起的临床常见的内分泌疾病,其甲状腺功能异常程度介于健康人与甲状腺功能减退症之间[1]。孕妇易伴发SCH,常表现为促甲状腺激素(TSH)水平升高、怕冷、乏力、嗜睡、抑郁等症状或体征,且会增加胎儿窘迫、胎儿畸形、巨大儿、胎儿窒息等发生风险。妊娠期SCH 患者早期常无特异性临床表现,易被忽视,导致漏诊,且随着病情发展,对母婴身体的损伤逐渐增大,若未采取有效治疗甚至可能导致胎儿死亡,严重威胁母婴身心健康。目前,临床上治疗妊娠期SCH 常采用左甲状腺素(L-T4)替代疗法,以减轻TSH 水平升高对母婴身体的损伤,改善患者临床症状及预后,但L-T4的使用剂量尚缺乏统一标准。研究表明,根据患者TSH 水平选择初始剂量对提高妊娠期SCH 患者治疗效果、预后及用药安全性均具有积极作用[2-3]。基于此,本研究探讨了不同初始剂量L-T4 替代疗法治疗妊娠期SCH 的有效性及安全性,以期为临床治疗方案的制定提供参考。
1 资料与方法
1.1 一般资料 选取2018—2019 年湘西土家族苗族自治州人民医院收治的76 例妊娠期SCH 患者作为研究对象,按照随机数字表法分为高剂量组36 例和低剂量组40 例。低剂量组年龄22~34 岁,平均(27.6±3.2)岁;孕周14~31 周,平均(23.5±3.4)周;体质指数19~25 kg/m2,平均(20.75±2.46)kg/m2;TSH 3~8 mU/L,平均(6.16±1.16)mU/L。高剂量组年龄22~35 岁,平均(27.4±3.2)岁;孕周13~30 周,平均(24.2±3.2)周;体质指数18~24 kg/m2,平均(20.62±2.38)kg/m2;TSH 3~7 mU/L,平均(6.22±1.12)mU/L。2 组患者年龄、孕周、体质指数、TSH 比较,差异均无统计学意义(P>0.05)。本研究经湘西土家族苗族自治州人民医院医学伦理委员会 批准。
1.2 纳入与排除标准 纳入标准:(1)符合美国甲状腺协会(ATA)发布的《妊娠及产后甲状腺疾病诊治指南(2017)》[4]中的妊娠期SCH 诊断标准:妊娠早期TSH ≥4.0 mU/L,妊娠中、晚期TSH ≥3.0 mU/L 且游离甲状腺素(FT4)水平正常;(2)基本生命体征稳定,肢体挪动、5 m 内行走无碍;(3)单胎妊娠;(4)同意参加本研究并签署知情告知书。排除标准:(1)TSH>10 mU/L;(2)甲状腺过氧化物酶抗体(TPOAb)或甲状腺球蛋白抗体(TgAb)阳性、自身免疫性甲状腺疾病、妊娠前有甲状腺疾病史或甲状腺疾病家族史;(3)有流产等不良妊娠结局史;(4)铁缺乏;(5)服用影响本研究观察指标的药物;(6)合并严重心、肝、肾等脏器功能损伤或血液系统、内分泌系统疾病;(7)存在严重意识障碍、情感障碍或精神疾病史,无法配合完成本研究者。
1.3 方法 2 组治疗期间均注意控制饮食,禁食油腻、辛辣、刺激性食物,注意规律作息,保证碘摄入量达标。低剂量组采取低初始剂量L-T4 替代疗法,具体如下:左甲状腺素钠片(生产企业:德国Berlin-Chemie AG,批准文号:H20160235,规格:50 μg/片),4.0 mU/L<TSH ≤5.0 mU/L 者 初始剂量为25 μg/d,5.0 mU/L<TSH ≤8.0 mU/L 者初始剂量为50 μg/d,8.0 mU/L<TSH ≤10.0 mU/L 者初始剂量为75 μg/d,每2 周检测患者TSH 水平1 次,并根据TSH 水平调整左甲状腺素钠片剂量,直到TSH 水平达标,规律服药至分娩。高剂量组采用L-T4 替代疗法,具体如下:4.0 mU/L <TSH ≤5.0 mU/L 者左甲状腺素钠片初始剂量为50 μg/d,5.0 mU/L<TSH ≤8.0 mU/L 者初始剂量为75 μg/d,8.0 mU/L <TSH ≤10.0 mU/L 者初始剂量为100 μg/d,每2 周检测患者TSH 水平1 次,并根据TSH 水平调整左甲状腺素钠片剂量,直到TSH 水平达标,规律服药至分娩[4]。
1.4 观察指标(1)游离三碘甲腺原氨酸(FT3)、FT4及叶酸水平:治疗前、治疗4 周后采集2 组患者空腹肘正中静脉血3 ml,采用化学发光法检测FT3、FT4及叶酸水平,所用仪器为ABBOTT 公司I2000SR 全自动化学发光免疫分析仪,试剂由宁波美康生物科技股份有限公司生产。(2)TSH 水平及TSH 达标时间:治疗期间每2 周采集患者空腹肘正中静脉血3 ml,采用放射免疫法检测TSH 水平,所用仪器为ABBOTT 公司I2000SR 全自动化学发光免疫分析仪,试剂由美国雅培公司生产;并统计TSH 达标时间,TSH 达标判定标准[4]:妊娠早、中、晚期TSH 水平分别满足0.1~2.5 mU/L、0.2~3.0 mU/L、0.3~3.0 mU/L。(3)并发症:比较2 组治疗期间并发症发生情况,包括贫血、高血压、妊娠期肝内胆汁淤积症(ICP)、心律失常、呕吐、腹泻、失眠等。(4)分娩方式及不良妊娠结局:比较2 组分娩方式及早产、新生儿畸形、低出生体质量儿、流产等不良妊娠结局发生情况。
1.5 统计学方法 应用SPSS 22.0 统计学软件进行数据处理。计量资料以表示,组间比较采用两独立样本t检验;计数资料以n(%)表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 FT3、FT4及叶酸水平 2 组治疗前后FT3、FT4水平及治疗前叶酸水平比较,差异无统计学意义(P>0.05);治疗4 周后高剂量组叶酸水平高于低剂量组,差异有统计学意义(P<0.05)。见表1。
表1 2 组治疗前、治疗4 周后FT3、FT4 及叶酸水平比较()
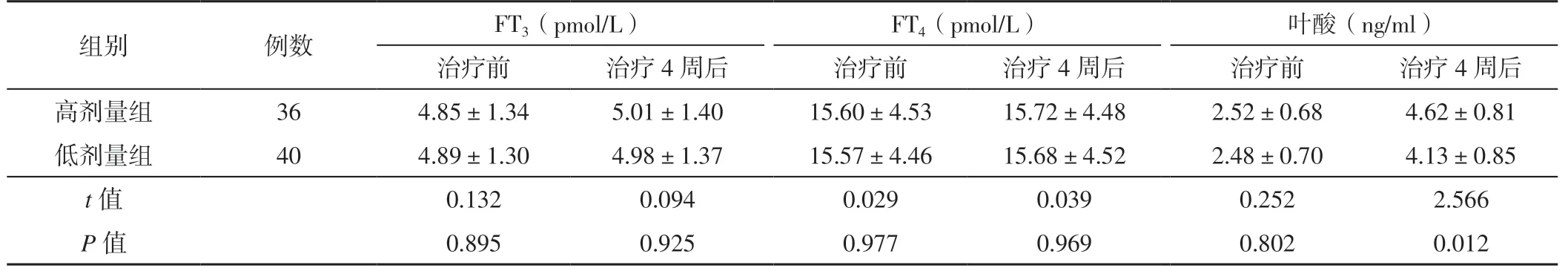
表1 2 组治疗前、治疗4 周后FT3、FT4 及叶酸水平比较()
2.2 TSH 水平及TSH 达标时间 治疗前2 组TSH 水平比较,差异无统计学意义(P>0.05);治疗2、4、6 周高剂量组TSH 水平低于低剂量组,TSH 达标时间短于低剂量组,差异有统计学意义(P<0.05)。见表2。
表2 2 组不同时间点TSH 水平及TSH 达标时间比较()
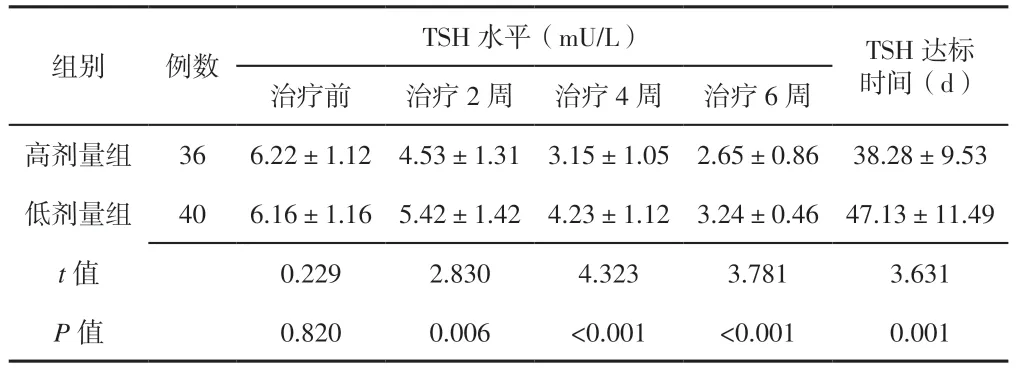
表2 2 组不同时间点TSH 水平及TSH 达标时间比较()
2.3 并发症 2 组治疗期间贫血、呕吐、腹泻、ICP 及总并发症发生率比较,差异无统计学意义(P>0.05)。见表3。

表3 2 组治疗期间并发症发生情况比较 [例(%)]
2.4 分娩方式和不良妊娠结局发生率 高剂量组顺产21 例(58.3%),剖宫产15 例(41.7%);低剂量组顺产14 例(35.0%),剖宫产26 例(65.0%)。高剂量组顺产率高于低剂量组,差异有统计学意义(χ2=10.934,P=0.001)。高剂量组不良妊娠结局发生率为5.6%(2/36),低于低剂量组的17.5%(7/40),差异有统计学意义(χ2=6.988,P=0.008)。见表4。

表4 2 组不良妊娠结局情况 [例(%)]
3 讨论
SCH 作为妊娠期女性多发的内分泌系统合并症,其早期常无明显不适,且随着病情进展患者仅表现为怕冷、乏力、情感淡漠等一般症状,故通过症状极难发现病情,进而延误治疗[5-8]。妊娠期伴发SCH 可导致母婴内分泌系统异常,进而增加孕妇高血压、胎儿窘迫、胎儿窒息、早产等不良妊娠结局的发生风险。SCH 的发病机制尚不明确,现代医学研究指出病毒因素、自身免疫系统疾病、放射性同位素刺激、药物刺激、遗传因素、甲状腺功能亢进症等均可能导致SCH 发病率升高[9]。临床治疗妊娠期SCH 常采用激素替代疗法,以降低内分泌异常对母婴的影响,L-T4 作为该病的一线治疗药物其治疗效果受到了临床的一致认可[10-12]。但由于L-T4 个体用药剂量及疗效差异均较大,目前其用药剂量尚缺乏统一标准,临床上广泛认可的治疗方案是根据患者TSH 水平选择L-T4 用药剂量。
目前,临床上采用L-T4 替代疗法治疗妊娠期SCH 的初始剂量主要为25、50、75、100 μg/d[13-15]。张前进等[14]在其研究中采用25、50 μg/d 的L-T4 初始剂量治疗妊娠期SCH 患者,结果显示,50 μg/d 剂量组TSH 水平达标时间短于25 μg/d 剂量组,不良妊娠结局发生率低于25 μg/d 剂量组。周晓丽等[15]在其研究中采用50、75 μg/d 的L-T4 初始剂量治疗妊娠期SCH 患者,结果显示,75 μg/d 剂量组临床疗效优于50 μg/d 剂量组。本研究低剂量组中4.0 mU/L <TSH ≤5.0 mU/L 者、5.0 mU/L<TSH ≤8.0 mU/L 者、8.0 mU/L <TSH ≤10.0 mU/L 者甲状腺素钠片初始剂量分别为25、50、75 μg/d;高剂量组中4.0 mU/L<TSH ≤5.0 mU/L 者、5.0 mU/L <TSH ≤8.0 mU/L 者、8.0 mU/L<TSH ≤10.0 mU/L 者甲状腺素钠片初始剂量分别为50、75、100 μg/d,结果显示,高剂量组治疗2、4、6 周TSH 水平低于低剂量组,TSH 达标时间短于低剂量组;2 组治疗期间贫血、呕吐、腹泻、ICP 及总并发症发生率间差异无统计学意义,提示与低L-T4 初始剂量相比,高L-T4 初始剂量能有效、快速降低TSH 水平,且未增加药物相关不良反应。本研究结果还显示,高剂量组顺产率高于低剂量组,不良妊娠结局发生率低于低剂量组,提示与低L-T4 初始剂量相比,高L-T4 初始剂量能有效降低妊娠期SCH 患者不良妊娠结局发生风险,改善母婴预后,分析其原因可能是高L-T4 初始剂量能有效、快速降低TSH 水平,进而减轻妊娠期SCH 的危害。
综上所述,与低L-T4 初始剂量相比,高L-T4 初始剂量能有效、快速降低TSH 水平,降低不良妊娠结局发生风险,改善母婴预后,且未增加药物相关不良反应。

