肱骨近端Neer 3 部分或4 部分骨折治疗的加速康复研究
樊守刚 李开南 母建松 汪学军 陈刚
肱骨近端骨折根据Neer 分型[1]将骨折受累的部位分为大结节、小结节、肱骨头和肱骨干四个结构部分,3 部分和4 部分骨折多发生在较高能量的外伤,骨折因累及肱骨头,多属关节内骨折,且常伴有肩袖损伤,故对肩关节结构及功能影响很大,对患者生活及工作造成严重影响,在无手术禁忌情况下多采用手术治疗。但这种骨折因多伴有骨质疏松、肱骨头多有明显移位且骨量少不易固定、术后骨折不愈合及钢板断裂等风险,是骨科医师常要面对的难题[2]。常用的手术治疗方式包括骨折髓内钉内固定术、骨折接骨板内固定术、人工肱骨头置换术、人工肩关节置换术(顺式、反式)。骨折切开复位内固定术因复位效果肯定且对肩袖功能有较好的保护,故常作为首选方案[3]。加速康复理念涉及整个诊治过程中的每个细节,包括充分的术前准备、精细的术中操作、重点的技术控制以及术后的快速康复治疗等。本院2017 年1 月至2020 年1 月采用加速康复理念共治疗37 例Neer 分型属于3 部分或4 部分骨折的肱骨近端骨折患者,通过与之前的手术病例进行对比,评估手术疗效,总结加速康复治疗的体会和经验。
对象与方法
一、研究对象
本院2017 年1 月至2020 年1 月共完成肱骨近端骨折手术68 例,其中骨折Neer 分型属3 部分或4 部分骨折的入组病例有41 例,完成本课题术后随访的有37 例,全部为加速康复组研究病例。其中采用骨折切开复位内固定手术29 例(内固定组),男性17 例、女性12 例,平均年龄49.1 岁,其中包含3 部分骨折18 例、4 部分骨折11 例;采用人工肱骨头置换术治疗8 例(关节置换组),男性5 例、女性3 例,平均年龄47.9 岁,其中包含3 部分骨折1 例、4 部分骨折7 例。收集本院2014 年1 月至2017 年1 月未实行加速康复方案的同类手术病例数据作对比,结合手术时间、术中出血量、手术操作难度,术后随访时视觉模拟评分(visual analogue scale,VAS)和骨愈合情况等数据,分析手术治疗疗效对比,并总结治疗体会。
二、手术方法
1.内固定组:骨折内固定手术均采用肩关节前外侧手术入路,患者取沙滩椅体位,三角肌与胸大肌肌肉间隙潜行分离后即可显示手术视野(注意保护头静脉),大、小结节及肱骨头上端的腱骨结合处以粗线过线牵引,严重粉碎或骨质疏松时利用过线牵引可辅助复位,用骨膜剥离器辅助肱骨头复位,复位困难的肱骨头可与粗克氏针辅助复位,骨折塌陷或缺损部位植入自体髂骨或异体骨支撑。解剖接骨板固定后仍以粗线通过接骨板的克氏针捆绑固定,修复肩袖对肩关节的功能至关重要。骨折严重粉碎,或有肱骨头部分劈裂时可以斜向置入拉力钉或Herbert 螺钉辅助固定,必要时可用小钢板辅助解剖板固定。
2.关节置换组:患者体位及手术入路与内固定组相同,人工肱骨头假体全部采用美国Zimmer公司假体,去除肱骨头、扩髓后骨水泥推入,假体后倾30° ~ 35°插入髓腔固定。术中尽量保留大、小结节,以粗线在健骨结合处过线牵引捆绑于假体翼。大小结节与肱骨干接触部位用咬骨钳处理,必要时植骨,以促进骨性愈合。二头肌长头全部近端切除,远端缝于联合腱。
三、加速康复研究
加速康复理念包括:(1)规范的院前急救处理:注意全身疾病救治,局部关节制动、避免二次肩袖及血管神经损伤,尽快到达医院进行住院治疗;(2)全面正确的疾病诊断:检查全面,避免漏诊,除了全身情况的辅助检查外,常规进行受伤肩部的X 线片、CT 及MRI 检查,对肩锁关节损伤、肩胛骨喙突及关节盂的损伤诊断充分,肩袖及局部肌肉的损伤不漏诊;(3)充分的术前病情评估及术前准备:术前详细评估伴随心、肺、肝、肾等内科疾病,白蛋白、血红蛋白水平直接影响患者术后康复,术前注重患者心理及精神状态评估,常规进行骨折部位3D 打印辅助手术设计,完善手术区域清洁或消毒等充分术前准备;(4)正确手术方式的选择:根据骨折情况、患者年龄及身体状况等综合因素选择骨折切开复位内固定或肱骨头置换术;(5)精细的手术操作:注重微创治疗,避免过度损伤,保护肌肉及肩袖完整性,修复肩袖,保护肩袖附着处骨块,术中注意止血,大量盐水冲洗创口,减少术后严重反应;(6)严格的术后管理:术后24 ~ 48 h 视情况拔除引流管,常规镇痛治疗,注重全身血红蛋白、白蛋白、电解质水平调节;(7)术后快速康复功能锻炼:术后第2 天开始患肢手及腕部屈伸功能锻炼,术后患肢悬吊至少3 周,3 周内被动肘关节屈伸功能锻炼,术后2 周开始肩关节被动适度外展及前后屈伸功能锻炼或钟摆运动,术后1 个月开始主动肩关节功能锻炼。本课题针对手术方式的选择、肱骨头的复位及固定、肩袖修复、肱骨头置换时肩袖处理纳入专项加速康复研究。
四、术后随访
术后1 个月、3 个月、6 个月、1 年门诊随访,X 线及三维CT 评估骨折愈合情况,评估骨折愈合的标准为:患肢无疼痛及压痛,关节日常活动及负重时无疼痛,X 线及CT 显示骨折断端完全骨性连接,骨折线消失(图1)。随访时询问患者的整体治疗满意度及VAS 评分。肩关节功能评估采用肩关节Constant-Murley 评分量表,外展肌力转换标准:0 级0 分;Ⅰ级5 分;Ⅱ级10 分;Ⅲ级15 分;Ⅳ级20 分;Ⅴ级25 分。
五、统计学分析
使用SPSS 22.0 软件对数据进行分析。计量资料以均数±标准差表示,并采用t 检验分析,P <0.05 为差异具有统计学意义。
结 果
完成随访1 年以上的患者共37 例,其中内固定组29 例、关节置换组8 例。两组患者在平均手术时 间[(96.88±6.52)min,(87.53±5.62)min,P=0.67]、 平 均 出 血 量[(130.27±5.72)ml,(146.38±6.69)ml,P=0.54]、 平 均 住 院 时 间[(7.24±1.12)d,(8.90±1.45)d, P=0.36] 和 引流管放置时间[(1.54±0.26)d,(1.48±0.58)d,P=0.41]方面差异无统计学意义。内固定组术中视困难复杂程度有17 例使用单纯解剖接骨板内固定(图2),9 例采用解剖接骨板结合拉力螺钉或双螺旋螺钉辅助固定(图3),3 例采用小接骨板侧方辅助解剖接骨板内固定。关节置换组全部采用了肱骨头置换术(图4),保留部分或全部大、小结节,全部患者均采用爱惜邦粗丝线修复及固定肩袖。

图1 X 线片(图A)及CT(图B)提示骨折断端骨性连接,骨折线已消失,骨折愈合
术后随访,内固定组有27 例术后3 个月时达到骨愈合,1 例因术后2 个月时外伤再发骨折行翻修手术,1 例发生骨折延迟愈合,予患肢悬吊术后5 个月时达到骨愈合。关节置换组8 例患者均在术后3 ~ 4 个月均达到术后骨性愈合,术后无肩峰骨折及肩胛骨骨折病例。术后VAS 评分两组无显著差异[(3.17±0.65)分,(4.21±0.45)分,P=0.85],内固定组术后患肢肩关节功能评分在术后3 个月[(65.84±4.87)分,(49.62±5.37)分]、6 个月[(72.77±3.65)分,(53.85±2.14)分]及1 年[(78.34±2.67)分,(55.79±4.28)分]时明显优于关节置换组(P <0.05)。
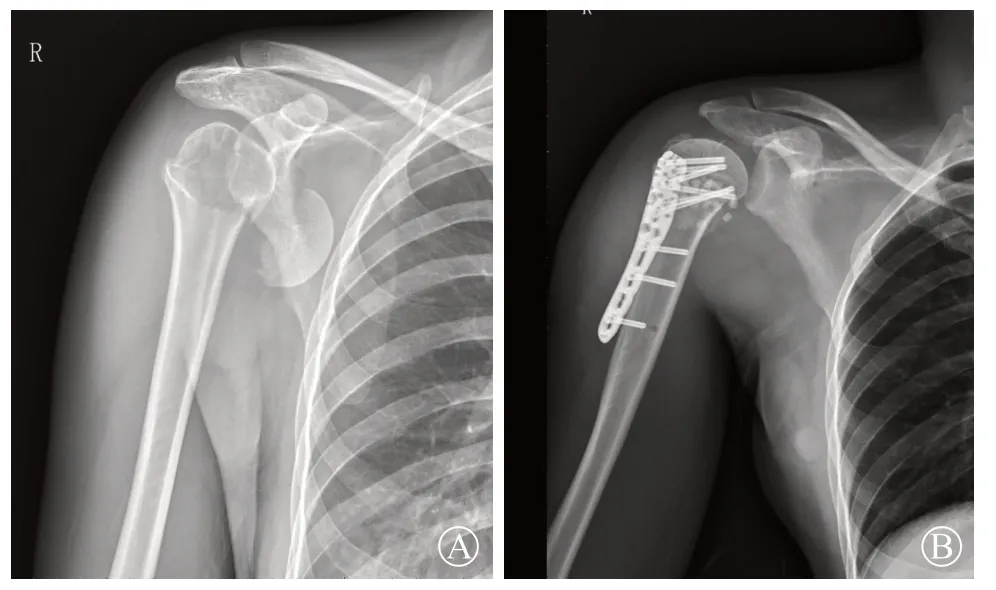
图2 术前(图A)及术后(图B)肱骨近端解剖锁定接骨板固定肱骨近端骨折

图3 术前(图A)及术后(图B)肱骨近端解剖锁定接骨板结合拉力螺钉固定肱骨近端骨折

图4 术前(图A)及术后(图B)肱骨头置换术治疗肱骨近端骨折
统计本院2014 年1 月至2017 年1 月间未实行加速康复方案且完成随访的肱骨近端3 部分或4 部分骨折患者有17 例,其中内固定患者12 例,关节置换患者5 例。平均手术时间(90.76±6.74)min、平均出血量(128.27±5.67)ml 和引流管放置时间(1.57±0.19)d 方面差异无统计学意义。平均住院时间(10.61±1.45)d(P=0.05)较加速康复组更长。12 例内固定手术患者与5 例关节置换手术患者的术后VAS 评分与加速康复组比较差异无统计学意义[(3.64±0.57) 分,P=0.76;(4.46±0.37) 分,P=0.71]。术后6 个月及1 年时的肩关节功能评分内固定组[(61.25±2.22)分,(63.29±3.08)分]低于加速康复后内固定组(P <0.05),关节置换组[(47.55±1.14)分,(47.79±2.02)分]同样低于加速康复后的关节置换组(P <0.05)。
讨 论
肱骨近端3 部分和4 部分骨折多发生在较高能量创伤的外伤,骨折因累及肱骨头,多属关节内骨折,且常伴有术前或术后肩袖损伤,故对肩关节结构及功能影响很大,高龄患者肱骨近端骨折因多伴有骨质疏松、肱骨头多有明显的移位且骨量少不易固定、术后骨折不愈合及钢板断裂等并发症风险高等情况,是骨科医生需要面临的严峻挑战。治疗肱骨近端骨折常用的手术方式包括:骨折切开复位接骨板内固定、骨折闭合复位髓内定固定及肩关节置换术。髓内钉固定技术多适合应用于骨干横形或短斜形骨折,以及干骺端骨折[4],对于粉碎严重的Neer 3 部分和4 部分骨折并不推荐使用。本组肱骨近端骨折患者中29 例行骨折切开复位内固定手术,8 例采用肱骨头置换术。35 例术后3 个月时达到骨愈合,1 例因术后2 个月时外伤再发骨折行翻修手术,1 例发生骨折延迟愈合,予患肢悬吊术后5 个月时达到骨愈合。全部患者取得满意疗效。
加速康复治疗理念贯穿于整个诊治过程中,对术后疗效影响显著。Neer 3 部分骨折推荐采用骨折切开复位接骨板内固定术,4 部分骨折尤其是肱骨头骨折粉碎严重、肱骨头脱位、肱骨头伴有软骨损伤的患者,采用人工关节置换术可取得满意疗效。
在加速康复研究的过程中,总结如下几个方面在诊疗过程中尤为重要:(1)严重粉碎的肱骨近端骨折手术难点在于复位及固定肱骨头,由于多方向附着肌肉的牵拉,严重粉碎性肱骨近端骨折常造成骨折结构不清,而复位困难,肱骨头由于受力方向可向下方后及后方移位。术中复位技巧是可用粗克氏针钻入肱骨头,以辅助复位[5]。肱骨头的固定需将螺钉打入足够深,要求达到软骨面下方才能起到足够的把持作用,骨水泥扩增螺钉可增加锁定螺钉固定系统的把持力[6]。术中对于肱骨头的固定没有足够信心时,可在于解剖接骨板螺钉相交叉的方向,辅助以拉力螺钉固定,本研究采用2.5 mm粗Herbert 螺钉或双螺纹渐变螺钉增加提拉力量,对于骨折粉碎不能满意固定的肱骨头,可予以小接骨板辅助解剖接骨板双重固定[7]。达到满意的固定可进行术后早期功能锻炼。肱骨近端骨折常有骨质塌陷及骨质缺损,充分植骨对于骨折愈合有至关重要的作用。(2)肱骨近端骨折肩袖的处理尤为重要[8],解剖接骨板的克氏针固定孔可以用来捆绑修复肩袖,解剖接骨板放置于前外侧,避免放置过高,以防止肩峰撞击而导致后期肩部疼痛。肩袖位于肱骨近端的腱骨结合处予粗线多点位过线牵引缝合固定,严重撕裂的肩袖可予锚钉缝合于肱骨近端,但肱骨近端骨皮质薄,注意防止锚钉拔出,应选用较粗大型号的锚钉,斜向上方角度固定在肱骨近端尽量远的部位。肩部术后功能锻炼与肩袖的修复同样重要[9]。正确的指导功能锻炼可以很好地防治关节僵硬,对术后肩关节活动范围,外展肌力保留起到很大的作用。(3)人工肱骨头置换术中处理大小结节是关键置换手术的关键,因其连结肩袖与肱骨近端,是术后肩关节外展功能的主要受力承受点,没有大小结节的骨性愈合,只靠缝线缝合肩袖在假体翼上会导致受力过度集中,造成术后肩袖疲劳损伤甚至撕裂。应将大小结节向下拉至肱骨干骨折端以远,保证足够的骨性接触面,对肱骨干骨折端应予打磨处理至有骨面渗血,以促进骨愈合[10]。本研究中8 例患者采用关节置换手术治疗,全部在术后3 ~ 6 个月随访时达到大小结节骨折愈合。
人工肩关节置换术可作为严重肱骨头粉碎时的手术方案,并有很多文献报道为可靠的治疗方法[11],但因长期使用后可能需二期关节翻修手术,故对于年纪较轻的肱骨近端骨折患者,能够通过手术复位的骨折不推荐首选人工关节置换术。本组病例中,关节置换共8 例,全部采用了人工肱骨头置换术,关节置换组虽然在手术时间、术中出血、平均住院时间及术后VAS 评分上与骨折切开复位内固定组相似,但在术后患者肩关节外展、前伸、及旋转活动功能上,明显不如骨折切开复位内固定组。这在术后3 ~ 12 个月的随访中数据相似,并不会因术后功能锻炼而有所改善。尽管文献中有骨折切开复位内固定术与关节置换术术后疗效相似的报道[12],但在本研究随访中,关节置换组术后功能明显不如骨折切开复位内固定手术组,其中可能与手术技巧与操作经验尚不足有关,但笔者认为由于肩关节活动度大,人工肩关节假体设计尚不能满足恢复肩袖生理结构的生物力学要求,而术后功能相对较差,相比之下髋、膝关节置换术手术疗效要比肩关节置换术成熟可靠。肩峰及肩胛骨骨折是肩关节置换术术后常见并发症[13]。本组病例并未发生肩峰及肩胛骨骨折,但对于肩关节置换或反肩关节置换的病例,肩峰及肩胛骨骨折是严重影响手术疗效的并发症,因其抵消了肩关节对于上肢的附带作用,严重影响术后整个上肢的运动功能。笔者推荐在能完成骨折复位内固定手术的情况下,应尽量为患者保留二次行关节置换术的机会,而不将人工肩关节置换作为首选[14]。
肱骨头严重脱位及肱骨头劈裂或粉碎是肩关节置换或肱骨头置换的主要适应证,肱骨头劈裂的外科分型尚不完善,不能有效评估手术方案选择及预后评估[15]。并不是所有的肱骨头劈裂都会导致后期的肱骨头坏死,术中发现当劈裂的肱骨头有较大的肱骨颈骨块相连时,行内固定术后并不会发生肱骨头坏死。关于肱骨头劈裂分型尚需进一步动物实验或临床研究。
综上所述,严重的肱骨近端骨折应根据不同的骨折类型选择手术方案。加速康复治疗理念自始至终贯穿于肱骨近端骨折的诊治过程中,对术后疗效影响显著。

