外翻膝全膝关节置换术后残留畸形分布及危险因素分析*
杨德金 王兆伦 边涛 周报春 周一新
(北京积水潭医院矫形骨科,北京 100035)
人工全膝关节置换术(total knee arthroplasty,TKA)是治疗终末期膝关节骨关节炎的有效手段,可缓解疼痛、纠正畸形和改善关节功能。恢复下肢力线是人工膝关节置换的重要目标之一,术后力线与TKA疗效和假体生存率密切相关[1-4]。TKA术后残留畸形受到包括术前畸形特点和手术方式选择等多方面因素的影响[5-8]。然而,目前仍少有研究聚焦外翻膝TKA术后残留畸形的发生率及其危险因素。本研究旨在探讨:①外翻膝TKA术后残留畸形的发生率;②分析外翻膝TKA术后残留畸形的危险因素。从而有助于外翻膝TKA术后残留畸形的高危人群识别及个体化手术方案的选择。
1 资料与方法
1.1 纳入与排除标准
纳入标准:①TKA手术均采用常规手术方式,未使用计算机辅助手术;②术前力线外翻;③年龄大于18周岁;④双膝符合纳入标准时,随机选取一侧。
排除标准:①术前或术后下肢全长X线片影像缺失;②屈曲畸形大于15°;③下肢全长X线片投照不良;④因曝光条件不足导致主要解剖标记辨识不清从而导致下肢全长X线片无法满足本研究分析需要。
1.2 研究对象
回顾性分析2004~2016年北京积水潭医院接受TKA的外翻膝患者患者131例。其中,男15例,女116例;年龄30~86岁,平均年龄(61.0±11.5)岁;体重指数(body mass index,BMI)为(25.0±3.4)kg/m2。126例使用PS或CR假体,5例使用半限制型/限制性假体。所有病例均由高级职称关节外科医师主刀手术。
1.3 评价标准
在术前和术后下肢全长X线片上进行畸形分析(图1)。在术前下肢全长X线片上,分别测量髋-膝-踝角(hip knee ankle,HKA)、股胫角(femoral tibial angle,FTA)、解剖轴股骨远端外侧角(anatomical lateral distal femoral angle,aLDFA)、胫骨近端内侧角(medial proximal tibial angle,MPTA)和关节线会聚角(joint line convergence angle,JLCA)。在术后下肢全长X线片上,分别测量HKA、FTA、aLDFA和MPTA。术前HKA大于3°外翻,定义为外翻膝。术后HKA在±3°之间,认为是中立力线,即力线恢复满意;术后HKA外翻大于3°定义为残留外翻畸形,同时术后aLDFA小于81°定义为股骨侧残留外翻畸形,术后MPTA大于93°定义为胫骨侧残留外翻畸形。
1.4 观察指标
收集患者性别、年龄、BMI、术前ASA分级、Charlson合并症指数、各种外翻膝分型,包含JST股骨分型和胫骨分型(图2)、Krackow分型[9]、Ranawat分型[10]、SOO分型[11],以及术前HKA、FTA、aLDFA、MPTA和JLCA。

图1 畸形分析方法示意图
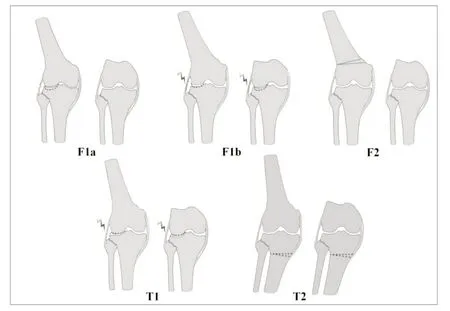
图2 JST分型系统
1.5 统计学方法
采用SPSS统计学软件进行统计学分析。经统计学分析符合正态分布的变量以表示,符合偏态分布的变量以M(QR)表示。采用二元Logistic回归分析筛选外翻膝行TKA术后总体、股骨侧、胫骨侧残留畸形的危险因素。
2 结果
2.1 术前畸形基线情况
术前HKA为3.1°~25.2°,中位数为9.6°。各分型分布见表1。根据JST分型,93.1%(122/131)的病例有股骨侧畸形,53.4%(70/131)的病例有胫骨侧畸形。股骨侧畸形中,关节外畸形为主(JST-F2)和关节内畸形为主(JST-F1a或JST-F1b)的病例比例为62∶60;所有胫骨侧畸形中,关节外畸形(T2)和关节内畸形病例比例为46∶24。根据Krackow分型,Ⅰ型最为常见(83.2%)。根据Ranawat分型,Ⅰ型和Ⅱ型常见,Ⅲ型最少见(16.8%)。根据SOO分型,Ⅱ型最为常见(78.6%)。

表1 131例外翻膝分型结果分布
2.2 术后残留外翻畸形发生率及分布
共有47例(35.9%)TKA术后残留外翻畸形(术后HKA>3°),其术后HKA中位数为4.7°,最大值为11.8°。股骨侧残留外翻畸形(术后aLDFA<81°)的病例为37例(28.2%),其术后aLDFA中位数为80.0°,最小值为74.2°;胫骨侧残留外翻畸形(术后MPTA>93°)的病例为12例(9.2%),其术后MPTA中位数为93.7°,最大值为96.0°。
2.3 独立危险因素分析
选取年龄、性别、BMI、术前ASA分级、术前HKA、FTA、aLDFA、MPTA和JLCA、Charlson合并症指数、JST分型-股骨侧亚型、JST分型-胫骨侧亚型、Krackow分型、Ranawat分型、SOO分型及各分型系统的亚型等因素,采用二元Logistic回归分析筛选外翻膝行TKA术后总体、股骨侧、胫骨侧残留畸形的危险因素,结果显示:①术后HKA>3°的独立危险因素仅包括JST分型-股骨侧亚型(P=0.005,F1a、F1b和F2相比F0的OR值分别为0.223、1.896和0.416);(2)F1b型残留畸形风险高于F1a和F2型(F1a比F1b,OR=0.12,P=0.0009;F2比F1b,OR=0.22,P=0.006);(3)所列因素中未发现术后aLDFA<81°的独立危险因素;(4)术后MPTA>93°的独立危险因素包括BMI(OR=1.326,P=0.03)和 术 前MPTA(OR=1.353,P=0.03)。见表2。
3 讨论
3.1 外翻膝TKA术后的目标力线
TKA是治疗膝关节终末期疾病的主要有效手段。TKA术中,需同时实现恢复力线和纠正软组织失衡两个主要目标。在常规TKA手术中,软组织失衡状态易于在术中做出判断,但是下肢力线很难进行精确的术中测量。一方面,由于测量误差、手术精度不足等,可能导致手术后力线出现偏差。另一方面,在显而易见的软组织失衡的约束下,同时出于对限制性较高的假体失败率更多的担忧,术者有时会在截骨和力线上做一些妥协。Lee等[12]研究比较了17例残留3°以内外翻畸形和69例无残留畸形病例,平均随访60个月,未发现临床评分有显著差异;但该研究病例数较少,且未获得长期随访,结论尚待进一步证实。Nishitani等[13]研究显示,术后残留外翻畸形会导致股胫关节运动轨迹异常。除了对于存在术前生理性内翻的病例可接受残留轻度内翻畸形之外,大部分关节外科医师仍认为TKA术后最佳力线为中立位[2,4]。现有文献显示,不论采用常规手术方法还是计算机辅助导航手术,TKA术后仍有很高概率残留外翻畸形。常规手术方式下,TKA术后残留畸形概率为28.3%~30.1%[14-16]。既往少有研究聚焦于外翻膝TKA术后残留畸形的分布及其危险因素研究。

表2 术后残留外翻畸形影响因素的多因素Logistic回归分析
3.2 外翻膝TKA术后残留畸形的发生率及分布
本研究连续纳入了131例影像资料完整的外翻膝TKA病例,属较大样本量的报道。本研究发现,外翻膝接受非计算机辅助的常规TKA,术后残留外翻畸形的发生率高于文献报道的内翻膝TKA术后残留畸形的发生率,高达35.9%。其中,股骨侧残留外翻畸形更为常见(占78.7%),胫骨侧残留外翻畸形占25.5%,部分病例股骨和胫骨侧均残留畸形。外翻膝畸形来源复杂,而且外侧主要稳定结构外侧副韧带(lateral collateral ligament,LCL)的可松解性不及内侧副韧带(medial collateral ligament,MCL),决定了外翻膝的力线控制和软组织平衡比内翻膝更具挑战性。在传统TKA手术中,胫骨侧全长可见,力线控制比股骨侧容易实现;而股骨侧力线术中无法目测,只能依赖于股骨髓内定位杆复制术前模板测量的计划。股骨外翻畸形复杂程度高,使得传统TKA中通过股骨髓内定位来确定股骨力线的方法面临挑战。
外翻膝因术前畸形来源复杂,且合并不同类型的软组织失衡,仍是关节外科医师面临的较大挑战[17-19]。外翻膝的TKA在力线恢复和软组织平衡方面的难度高于内翻膝的TKA,已是业内不争的事实。既往有3篇大样本荟萃分析报道了传统TKA术后残留畸形发生率分别为30.1%(349/1160)、28.3%(536/1892)和28.7%(316/1020),但未进一步呈现外翻膝组术后残留畸形发生率[14-16]。本研究专注于外翻膝病例,发现外翻膝残留畸形发生率略高于文献报道结果。
3.3 外翻膝TKA术后残留畸形与外翻膝分型的关系
提高手术精度和针对不同类型的外翻膝采取对应的个体化治疗方案,是降低残留畸形发生率的必要措施。残留畸形的原因之一是传统手术操作精度不够,大部分研究明确显示通过计算机导航等辅助手段可降低发生率至12.1%~12.8%[14-16]。但是大部分现有计算机辅助工具仅能单纯提高截骨精确性,在软组织平衡方面的作用有待进一步提高。原因之二是骨性畸形和软组织失衡来源复杂。对外翻膝进行合理分型,是认识疾病不同特征和选择个体化治疗方案的前提。
外翻膝分型系统很多,各自侧重点不同。首先,Ranawat分型系统纳入了对畸形程度的考虑[10]。其次,SOO分型系统考虑了畸形的可复性[11]。另外,有多个分型系统对MCL状态进行了区分,如Krackow分型Ⅱ型、Ranawat分型Ⅲ型、SOO分型Ⅲ和Ⅳ型合并MCL功能受损[9-11]。以上这些分型系统对软组织平衡难度预测和术前是否需要准备限制性假体提供了重要指导意义。但MCL功能不良的病例,大约仅占所有外翻膝的1/5[10]。本研究中,MCL失效病例仅占16.8%。对于大部分MCL正常的外翻膝,这些分型系统指导手术方式和假体选择的意义有限。
本研究发现JST分型系统的股骨侧分型,是外翻膝TKA术后残留外翻畸形的独立危险因素,JST-F1b型与F1a和F2型相比,更容易残留外翻畸形。与其他分型相比,JST分型是基于膝关节畸形分布和LCL状态的分型,分别对股骨侧和胫骨侧畸形来源同时进行描述,并对LCL状态做出初步推断,有助于对外翻膝精准施治。本研究病例中,JST分型各亚型分布较均匀;股骨畸形较胫骨常见,股骨关节内和关节外畸形占比类似,胫骨关节外畸形占比略高于关节内畸形。需要特别注意关节外畸形,若单纯采用TKA关节内截骨纠正力线,势必带来严重的软组织失衡。本组病例为本中心较早期病例,均单纯使用TKA关节内截骨和软组织松解技术处理,这可能也是残留外翻畸形比例较高的原因之一。为此,笔者建议在合并关节外畸形的外翻膝处理中,应重视畸形矫正原则,尽可能采用分期或同期矫形截骨在关节外矫正畸形。而对于JST-F1b型畸形,由于伸直位和屈曲位均存在畸形,会在常规TKA截骨后面临外侧间室软组织较紧张的情况。由于术后是否应该将目标力线定为中立位尚存争议,部分术者也可能选择增加外侧间室截骨,以力线上的妥协换来更容易的软组织平衡,这很可能是本研究发现JST-F1b型残留畸形风险高于F1a和F2型的原因;若想避免残留外翻畸形,则需要联合滑移截骨或使用限制性假体[20,21]。另外,Yin等[22]的研究结果显示,JST分型系统不同股骨亚型的股骨远端截骨面形态不同,也提示需要不同手术技术和假体选择来处理不同股骨亚型的外翻膝。
3.3 外翻膝TKA术后残留畸形与BMI和胫骨畸形的关系
本研究还发现BMI和术前胫骨畸形程度(MPTA)是胫骨侧术后残留畸形的危险因素。其潜在原因可能是:肥胖和胫骨畸形会给胫骨髓外定位造成困难,导致精确度下降;按照传统对线要求,在冠状面内胫骨垂直截骨,在存在较大的胫骨畸形时,会导致显著的内外侧间隙不平衡,可能有的术者会采取调整截骨的妥协手段来易化软组织平衡。既往文献报道胫骨平台骨缺损也会造成解剖标志定位困难,会对胫骨截骨精确度造成影响[7],这与本研究结果吻合。
3.4 本研究的局限性
本研究也存在一些潜在局限性。首先,作为回顾性研究,可能存在病例选择偏倚,也可能未纳入所有危险因素;但是本中心为国内大型骨科中心,患者来自全国各地,研究所需的下肢全长X线片等资料是每例TKA都必备资料,加之为连续病例,已尽可能减少选择偏倚。其次,本研究未对关节外畸形部位、程度等可能影响残留畸形的参数进行测量;但是,本研究记录了多个分型系统的分型结果,结合测量结果,能较好区分畸形部位,而且越远离膝关节的畸形对膝关节力线影响越小,所以本研究尽可能全面地包括了可能的危险因素。另外,治疗理念会影响手术方式的选择,从而影响畸形残留程度。本研究所纳病例时间跨度长、涉及术者多,而治疗理念会动态变化,无法据此进行亚组分析。本研究均采用了较早期手术病例,未纳入近年来的手术病例;近年来,一方面本课题组更加重视畸形矫正原则,另一方面各种计算机辅助规划技术和手术技术被更多使用,是否会降低残留畸形发生率尚有待进一步研究。
综上所述,外翻膝接受传统TKA术后残留总体外翻畸形的病例占35.9%,高于常规内翻膝病例。股骨侧残留畸形比胫骨侧常见。JST分型中的股骨侧不同亚型是术后残留畸形的独立危险因素,F1b型残留畸形风险高于F1a和F2型。胫骨侧残留畸形的独立危险因素是BMI和术前胫骨侧畸形程度。根据外翻膝的畸形特点个体化选择手术方式,提高手术精确度,可能是降低术后残留畸形的方法。

