母婴同室新生儿转NICU住院治疗的疾病谱分析
卿秀丽,李 帆
(四川大学华西第二医院/出生缺陷与相关妇儿疾病教育部重点实验室,四川 成都 610041)
母婴同室是指母亲与新生儿24小时在一起,或24小时内分开不超过1小时。由于新生儿家长缺乏观察、护理经验,而新生儿病情变化快,无行为和语言能力,因此,不可预见的不安全因素较多[1]。母婴同室的目的是促进母乳喂养,识别新生儿早期疾病。《新生儿早期基本保健技术的临床实施建议》指出,要识别新生儿危险体征,新生儿住院期间应接受全面体检,检查有无黄疸、感染体征等,并注意识别任何危险症状[2]。因此,研究母婴同室新生儿转NICU住院治疗的疾病谱,对提高医护人员新生儿早期疾病识别能力,指导临床护理具有重要意义。本研究回顾性分析2018年1—6月四川省某三甲妇女儿童医院母婴同室转NICU新生儿的临床资料,以期为临床观察提供参考依据。
1 资料与方法
1.1 资料
选择四川省某三甲妇女儿童医院2018年1—6月住院的新生儿的临床资料,包括性别、胎龄、体重、转NICU日龄、NICU住院日数、分娩方式、母亲合并症、转NICU的原因、出院诊断等信息。
1.2 观察指标
分析2018年1—6月在我院分娩/手术后母婴同室,之后转NICU的新生儿例数、分娩方式、转NICU的原因、NICU出院诊断、性别、年龄等。排除出生时由分娩间/手术室直接转NICU者。
1.3 统计学方法
应用Excel 2010软件对资料进行整理,采用 SPSS 22.0统计学软件对数据进行分析,计数资料采用频数、均数、构成比描述。
2 结果
2.1 资料收集
2018年1—6月由产科病房转NICU的住院新生儿共214例,实际观察167例,47例因住院号漏记、错记失访。转NICU住院的新生儿人数占同期分娩新生儿数的25.2%。
2.2 一般资料
167例新生儿中,男94例 ,女73例 ,男女比例为1.3∶1。产妇平均年龄为(31.0±4.1)岁;初产妇113例,经产妇54例,初产妇与经产比例为2.1∶1;顺产37例,剖宫产130例,顺产与剖宫产比例为0.3∶1,具体见表1。

表1 167例新生儿及其母亲一般资料
2.3 新生儿胎龄、体重、NICU住院日数及转NICU的时间(见表 2~5)
新生儿胎龄为34+5周~41+4周;转NICU的时间平均为出生24~48 h;NICU住院日数大多为3~4天,最短1天,最长15天;出生体重为 1 190~4 590 g,平均体重为(3 090±577)g。
2.4 新生儿母亲并发症或合并症情况
167例新生儿中,母亲的并发症或合并症前3位的依次是早产、胎膜早破、妊娠期糖尿病,见表6。
2.5 转NICU的常见原因
167例新生儿转NICU的原因中,排名前3位的依次是新生儿黄疸、呕吐、呼吸困难症状,见表7。
2.6 出院诊断
167例新生儿的出院诊断中,排名前3位的依次新生儿高胆红素血症、新生儿ABO溶血、新生儿病理性黄疸,见表8。

表2 167例新生儿的胎龄情况

表3 167例新生儿的出生体重情况

表5 167例新生儿转NICU的时间
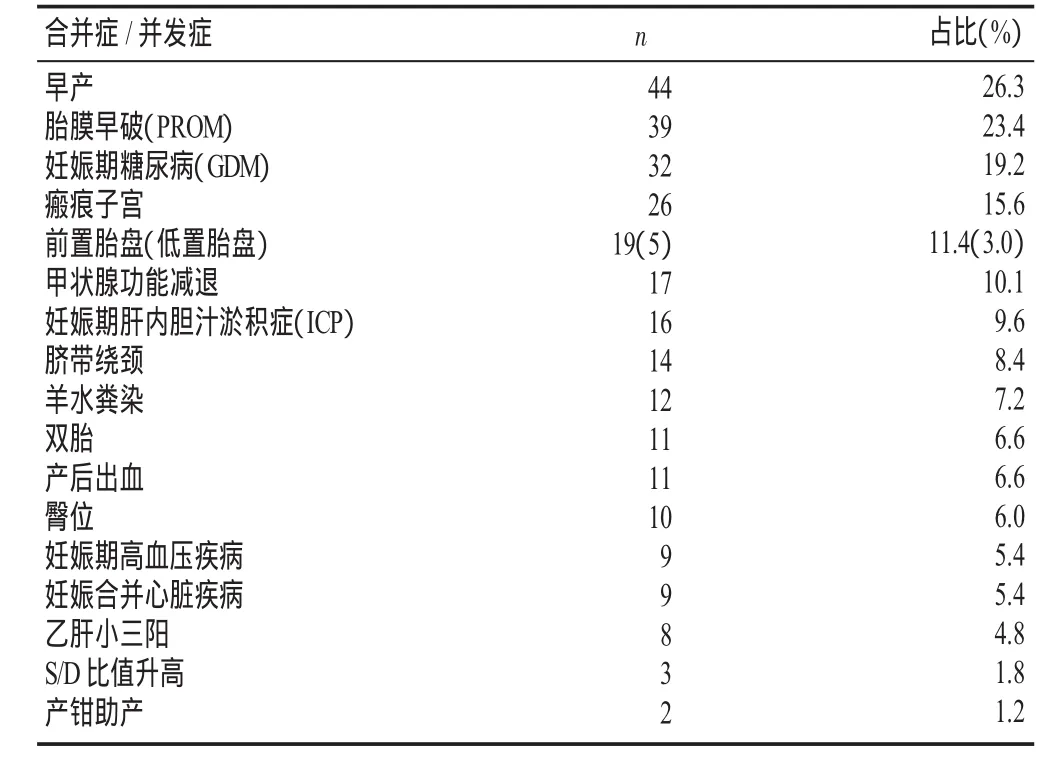
表6 167例新生儿母亲合并症/并发症情况
3 讨论
3.1 警惕晚期足月儿的病情变化
在2018年1—6月由母婴同室转NICU的新生儿中,胎龄为39周~39+6周者占比最高,达23.4%,其次为40周~40+6周(占19.2%)。母婴同室的新生儿多是正常孕周,几乎没有早期早产儿。值得注意的是,大部分医护人员认为晚期足月儿的疾病风险较低,因此会减少对晚期足月儿的关注,但胎龄为39周~40+6周的新生儿转NICU的概率较36周~36+6周及38周~38+6周的新生儿高。因此,医护人员应转变观念,注意观察这部分新生儿的病情变化。

表7 167例新生儿转NICU的原因

表8 167例新生儿的出院诊断
3.2 不放松正常体重新生儿的病情观察
本次研究发现,由母婴同室转NICU的新生儿中,出生体重为3 000~3 499 g者最多(占34.1%),其次为2 500~2 999 g(占25.1%)。因此,应注意观察出生体重为2 500~3 499 g的新生儿的病情变化。
3.3 关注出生48 h内新生儿的病情变化
研究发现,由母婴同室转NICU的新生儿中,出生2~48 h者最多。该时间段是新生儿出生后适应外界的重要时间,医护人员应重点观察该时期新生儿的病情变化。
3.4 加强母亲有合并症或并发症的高危新生儿的病情观察
研究发现,晚期早产儿即使母婴同室,仍有26.3%的概率转NICU。早产儿各器官发育不成熟、对缺氧耐受力差、发病率高、死亡率高、NICU住院费用明显较足月新生高[3]。足月胎膜早破的并发症主要是宫内感染。破膜时间越长,绒毛膜羊膜炎的风险越大,进而导致母体产褥感染、新生儿感染、新生儿败血症等[4]。未足月胎膜早破的并发症主要是早产以及由于早产儿不成熟、宫内感染导致的各种并发症,包括新生儿呼吸窘迫综合征(RDS)、脑室内出血(IVH)和坏死性小肠结肠炎(NEC)、败血症等[4]。母亲有胎膜早破妊娠史的新生儿母婴同室仍有23.4%的可能转NICU。妊娠期糖尿病会使新生儿出现新生儿呼吸窘迫综合征(RDS)、新生儿低血糖、高胆红素血症、低血钙等[5]。近年来,随着“二孩”政策的全面放开,瘢痕子宫产妇增多,对其新生儿也应引起重视。医护人员应关注早产,母亲合并胎膜早破、妊娠期糖尿病、瘢痕子宫等疾病的新生儿的病情变化。
3.5 密切观察新生儿黄疸变化,及时发现高胆红素血症
分析新生儿转NICU的原因发现,因胆红素测值高转NICU住院治疗者占从母婴同室转NICU治疗的全部新生儿的73.1%,其余原因依次为呕吐(9.0%),呼吸困难症状(6.0%)。因此,医护人员应密切观察新生儿黄疸变化、喂养及呼吸情况,发现异常,及时处理。对新生儿出院诊断的分析也证实,新生儿的住院原因与出院诊断一致,多为高胆红素血症,其他原因依次为新生儿肺炎(15.0%)、红斑(11.0%)、咽下综合征(5.4%)等。
4 结语
母婴同室的护理人员负责新生儿护理、病情观察及宣教指导,应及时与新生儿科医生沟通,了解治疗方案及处理措施[1],掌握新生儿病情观察方法及技巧。出生后一周内的新生儿发病率和死亡率极高,死亡婴儿中约2/3是新生儿,出生一周内的新生儿死亡数占新生儿期死亡数的70%左右[1]。母婴同室的新生儿中绝大部分是出生一周内的新生儿,医护人员应关注出生48小时内、出生时情况较好未转至NICU的晚期早产儿。同时,还应注意观察母亲有合并症或并发症的新生儿,特别是母亲合并胎膜早破、妊娠期糖尿病、瘢痕子宫的新生儿。按照医嘱及医疗流程严密观察新生儿黄疸程度、呼吸情况、喂养情况、皮肤颜色等,发现病情变化及时处置,防止恶化。

