182例新生儿眼底筛查结果及新生儿眼底疾病高危因素分析
汤冰清
(淮安市妇幼保健院,江苏 淮安 223001)
0 引言
随着国家优生优育政策的实施,新生儿疾病筛查成为临床侧重方向,新生儿眼底筛查于临床推广开展[1]。新生儿眼底筛查针对多种常见先天疾病进行早期诊断,包括先天性青光眼、先天性白内障、视网膜出血及早产儿网膜疾病等,因新生儿眼组织特殊性,疾病有效治疗周期短,但仍有避盲可能性,经临床病理研究显示,新生儿眼底疾病其治疗有效性与其疾病筛查时间呈正比,开展早期新生儿眼底筛查尤为重要[2]。现本特针对新生儿视网膜病变眼底筛查及眼底疾病高危因素进行分析。
1 资料与方法
1.1 一般资料。课题纳入新生儿182例,为淮安市妇幼保健院于2019年1月至2019年6月收治的接受新生儿眼底筛查患儿,男92例,女90例,胎龄26-41周,平均(38.82±0.12)周,自然分娩124例,剖宫产58例,出生时体质量0.86kg-3.84 kg,平均(2.26±0.21)kg;患儿监护人均对研究知情,签署研究授权书。纳入标准:①所选182例新生儿均遵医嘱接受眼底疾病筛查,具有完整的病历资料,涉及新生儿窒息、胎儿窘迫、呼吸窘迫、母体妊娠合并症、机械通气史、输血史等情况;②研究开展征求伦理批准。
1.2 方法。采用美国医学会建议使用的眼底广域成像系统;指导新生儿监护人签署授权书,要求于喂养1 h后进行眼底疾病筛查,主要对瞳孔反射、外眼及光刺激等,筛查前予以新生儿复发托吡卡胺滴眼液(美多丽)散瞳;将新生儿放置于操作台上,用手固定新生儿头部,采用皮肤浸润麻醉,待获得麻醉平面后,辅助开睑器,采用更昔洛韦凝胶开展眼底摄片。
1.3 评估标准。借助国际眼科疾病诊治标准中对眼底疾病的评估标准,若视网膜周围血管组织与非血管组织存在清晰白色分界线,则为1期;若视网膜周围血管组织与非血管组织分界呈凸起样,则为2期;若视网膜周围血管组织与非血管组织凸出分界线上表现为血管扩张增生,则为3期;若视网膜周围血管组织与非血管组织分界血管扩张增生表现为视网膜脱落,则为4期;若视网膜组织完全脱落,则为5期。
1.4 统计学分析。课题借助统计学软件SPSS 24.0进行假设校验,借助Logistic非线性回归分析,P<0.05设为统计学差异基础表达。
2 结果
2.1 新生儿眼底眼底筛查结果:其中视网膜病变(POP)30例,眼底出血21例,眼底白斑9例,正常眼底122例。
2.2 新生儿眼底疾病高危单因素LOgistic非线性回归分析。经Logistic非线性回归分析显示,体质量、窒息、胎龄、机械通气、胎膜早破等均为新生儿眼底疾病单风险因素,经假设校表意义(P<0.05),见表1。
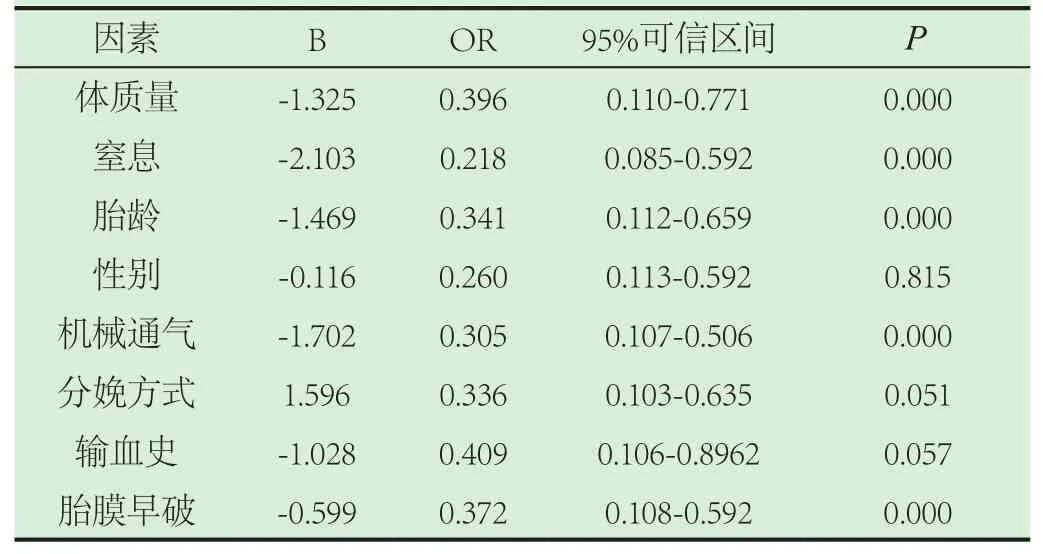
表1 新生儿眼底疾病高危单因素LOgistic非线性回归分析
2.3 新生儿眼底疾病高危多因素LOgistic非线性回归分析。经LOgistic非线性回归分析显示,新生儿出生时体质量、吸氧史及胎龄为眼底疾病独立风险因素,见表2。

表2 新生儿眼底疾病高危多因素LOgistic非线性回归分析
3 讨论
因新生儿视力系统发育尚不成熟,机体防御机制较低,出现眼部疾病几率较高,若没有早期给予治疗,严重危害新生儿视力情况,开展早期眼部疾病筛查尤为重要[3]。新生儿视网膜病变主要见于的低体质量新生儿及早产儿。其病理表现主要以血管异常增殖为主。于上世纪50年代西方学者提出,临床多认为新生儿视网膜病变与分娩用氧具有高度关联性,于临床分娩时限制用氧情况,新生儿视网膜病变发病率显著降低,但伴随新生儿窒息、致残率、病死率显著升高[4]。上世纪80年代末90年代初,随着临床医学持续发展,临床针对新生儿早产以及视网膜病变之间的关联性进行探究,分娩技术、肺表面活性物质的应用、机械通气技术持续完善,针对低质量新生儿及早产儿开展针对性治疗,在规避视网膜病变的基础上,有效提高其存活几率。西方先进国家针对新生儿视网膜病变筛查具有完善体系,低体质量新生儿以及早产儿存活率较高;因为我国现代西医发展较晚,临床尚无系统化新生儿视网膜病变筛查手段,且为了确保分娩安全,分娩中用养情况没有得到规范化管理,导致新生儿视网膜病变频发,受到临床高度重视。据我国卫生组织发布的数据显示,我国新生儿视网膜病变发生率及致残率仍高于西方国家水平,是导致儿童视盲的主要因素,开展有效的眼底筛查具有重要临床意义。
新生儿视网膜病变临床因素较多,临床学者针对新生儿视网膜病变相关因素存在一定争议,临床学者较为公认的危险因素包括胎龄、眼底疾病、体质量、用氧等,新生儿眼底疾病发病因素较多,考虑新生儿机体娇嫩,轻微病变对其视力功能具有严重影响,本研究Logistic非线性回归分析证实,体质量、窒息、胎龄、机械通气、胎膜早破等均为新生儿眼底疾病单风险因素,经假设校表意义(P<0.05);经LOgistic非线性回归分析显示,新生儿出生时体质量、吸氧史及胎龄为眼底疾病独立风险因素。
通过本研究数据显示,新生儿视网膜病变相关因素较多,出生时低体质量、新生儿窒息、机械通气、胎膜早破、胎铃等因素均可作为新生儿视网膜病变风险因素;经由临床研究显示呼吸暂停可作为新生儿视网膜病变独立风险因素,因呼吸暂停诱导视网膜供氧不足,进而导致眼底病变的发生;临床在治疗新生儿视网膜病变时,需及时解除呼吸暂停诱因,针对出现呼吸困难早产儿及时进行药物干预,临床常用氨茶碱类以及咖啡因类药物进行针对性治疗,可联合使用辅助通气,注意限氧,避免因用氧过量导致视网膜病变[5-6]。临床部分学者认为新生儿贫血与其视网膜病变具有一定关联性,主要认为贫血会导致视网膜供养相对不足,局部血液灌注不足,进而导致氧供波动,需于新生儿娩出后,加强对其机体状况评估,以便开展早期疾病筛查及应对,在新生儿娩出后尽量规避使用通气装置,在必须进行人工辅助通气是,需早期进行新生儿视网膜病变筛查,确保治疗安全性。
近年随着视网膜成像技术的完善及推广,临床学者于新生儿眼底筛查重视度提高,最大程度提高新生儿娩出质量,为新生儿视力正常发育提供基础支持;重视新生儿娩出后治疗措施及环境因素对眼底病变的影响,合理开展新生儿治疗,于治疗期间开展对症护理指导,维持新生儿血压、血氧饱和度、呼吸频次等稳定指标,减少有创治疗操作;并于治疗期间加强对新生儿眼底病变的筛查,提高新生儿家属对眼底疾病筛查的重视度,于正常医院分娩及治疗,降低先天因素、人文因素导致的视力损伤[7-8]。
综上所述,新生儿眼底疾病高危因素较多,临床需加强对高风险新生儿眼底疾病筛查,早期予以治疗。

