人口结构影响医疗费用增长的定性比较分析
刘庆顺 李利利

摘 要:如何控制医疗卫生费用的非合理性增长,对“健康中国2030”规划建设具有战略意义。已有研究侧重于老龄化、城镇化、收入水平等人口结构因素以及医疗服务需求、医疗技术进步等因素的“净效应”,即控制其他变量之后的平均效应量。而定性比较分析通过研究这些因素的“组态效应”,探讨它们影响高医疗费用的必要性和充分性。研究发现,引致高医疗费用的条件组态主要有三个,可将其归为两类模式,即城镇化推动型和医疗技术推动型;而人口老龄化在三个路径中仅发挥辅助性作用。这意味着,各地要根据其城镇化水平、医疗技术及医疗资源供给、医疗保障水平等选择不同的治理路径。
关键词:医疗费用;人口结构;组态效应;定性比较分析
中图分类号:C92-05;R195.1 文献标识码:A 文章编号:1000-4149(2020)05-0103-15
DOI:10.3969/j.issn.1000-4149.2020.00.045
一、引言
目前,我国医疗卫生费用增长较快现象仍然十分突出。2019年《中国统计年鉴》数据显示,全国卫生总费用由2000年的4586亿元增长到2018年的59121亿元,年均增长速度为15.3%。对于医疗费用增长,许多研究认为人口老龄化、城镇化、经济发展水平、医疗技术进步等因素是其根本原因[1-3]。也有研究认为老龄化并非医疗费用增长的决定性因素[4];城镇化率和人口老龄化会负向影响人均卫生费用[5]。另外,有学者指出人口老龄化和城市化水平提高是我国医疗费用长期稳定增长的因素;但这些因素导致的医疗费用增长实际上是社会进步和居民生活质量提高的表现,因而是正常合理的增长[6]。
可以看出,已有研究主要探讨了某个因素影响医疗费用的“净效应”,而对这些因素的各种组态(configuration)效应研究较少。因此,很容易出现不同情境下研究结论差异较大,甚至截然相反的现象。对于这种多因果关系比较复杂的问题(即多重并发因果关系,而非数据拟合最好的单一因果关系),若仍以传统的回归分析来探讨单个因素的“净效应”,或者至多三个变量的调节效应是无法解释的[7-8]。而定性比较分析(Qualitative Comparative Analysis,QCA)基于集合论而非原子论视角[9],通过分析影响因素中必要性和充分性,能够回答这些因素中哪几种组合会推动医疗费用增长,哪些因素缺失的情况下也会导致医疗费用增长,因此,可以为有效治理医疗费用增长提供理论依据和政策建议。
二、文献综述
引致医疗费用增长的因素有很多,影响机制也比较复杂。实际上,中国医疗费用膨胀机制本质上是体制和制度设计问题,是政治、经济、社会、文化因素结构性互动、社会博弈与体系相互影响的必然结果[10]。
1.人口老龄化效应
相对而言,老龄化影响医疗费用的研究成果最为丰富。国内外研究结论大致可以分为两类:一是具有显著正向影响;二是并非主要因素或没有影响,甚至具有负向效应。
先看第一方面,人口老龄化正向影响医疗费用增长。医疗费用会随着年龄增长而增加[11];而且無论在发达国家还是发展中国家,老龄化都是导致医疗费用增长主要的、显著的人口学驱动因素[12]。日本的研究数据表明,20世纪后期日本医疗费用增长有 30% 来自人口年龄结构的变化[13]。经济合作与发展组织(OECD)国家和地区的数据显示,20世纪90年代中期,65岁及以上老年人的人均医疗费用是65岁以下人口的2.7—4.8倍[14]。甚至于卫生费用增长的71%取决于人口(抚养比)和非人口因素(主要是收入),政策和制度变量的影响仅有23%[15]。
中国的研究数据显示,老年抚养系数对居民医疗保健消费支出有正向影响[16];老年人的患病率和患病时间都超过其他年龄段人口,因此老年人数量增加及其对医疗需求的增加导致了费用上升[17-18]; 65岁以上老年人的医疗费用占个人一生医疗费用的70%,是65岁以下人口的4倍甚至更高[19];还有研究认为,老年人口的卫生服务需求与利用的满足程度,是卫生费用变化的决定因素[20]。
再看另一个方面,人口老龄化并非医疗费用增长的决定性因素。接近死亡效应认为老人临终前发生的高额医疗支出导致医疗费用快速上涨,因此年龄与医疗费用之间似乎存在的正相关只是一种假象,即老龄化实际上并不影响医疗费用增长[21]。中国的研究也发现,接近死亡老年人的医疗支出显著高于存活老年人的医疗支出;但控制了接近死亡的时间后,年龄不再显著影响医疗费用[22]。
中国65岁以上老年人占用的医疗资源份额仅比其人口份额高6个百分点,且高龄老年人(80岁以上)、贫困老年人和女性老年人净占用份额更低[23]。79岁以上年龄组次均费用是60岁以下年龄组的3倍以上,但是高龄和临终老人的医疗消费占比和增幅均在下降,并不是拉高医疗费用的主要原因;反而25—59岁年龄的医疗费用占比和增幅均较快[24]。因此,老龄化并非卫生费用增长的决定性因素,它只会缓慢地提高老年人口潜在的医疗服务需求,单纯的老龄化只是起到非常微弱的影响[4]。
2.人口城镇化及其交互效应
人口城镇化和老龄化对卫生总费用发挥着明显的推动作用[3];经济发展水平、老龄化及城镇化三个因素对我国医疗费用的增长均具有显著影响,其中城镇化的影响最大、经济发展水平次之、老龄化最小[25]。一般来说,人口老龄化与城镇化、经济发展水平呈正相关关系,那么是不是它们的交互效应推动了医疗费用增长呢?研究发现,城市居民的人均医疗支出随年龄显著增加,但农村居民的人均医疗支出随年龄增长的趋势并不明显[26]。而且,城乡三大医保政策对居民医疗费用增长的影响具有差异性,只有城镇职工医疗保险明显促进了医疗费用增长[27]。
不过也有研究发现,人口老龄化、婴儿死亡率、城镇化率等因素负向影响人均卫生费用,而人均GDP、人均可支配收入、每千人口执业医师数和每千人口医疗卫生机构床位数会正向影响人均卫生费用[5]。由于静态的日历年龄研究视角可能夸大了人口老龄化对社会经济的负面影响;而前瞻年龄视角下65岁及以上老年人口卫生费用的增长速度将比日历年龄视角下降低20%以上,其中高龄老人卫生费用的增长速度更是会降低40%以上[28]。
3.经济水平与医疗技术效应
经济增长是引致我国医疗费用长期稳定增长的因素,这种增长实际上是社会进步和居民生活质量提高的表现,因而是正常合理的增长因素[6]。医疗消费的收入弹性是指在一定时期内,医疗费用的变动对于收入变动的反应程度。如果医疗消费的收入弹性大于1,医疗卫生服务就是奢侈品,只要收入增长就会带来新的医疗服务需求,驱动医疗卫生费用快速增长。相反,如果收入弹性小于1,医疗卫生服务则是必需品。杨燕绥等利用全国数据估计收入弹性是0.97,已接近奢侈品的边界,但用省际数据估计则是0.439,说明中央财政转移支付在发挥作用[29]。而贾慧萍等研究认为收入弹性略大于1,已近似奢侈品的特征,说明居民收入增长推动了我国医疗费用增长[27]。
中国人口老龄化的人均医疗费用弹性为0.558,在人均医疗费用增长的贡献率为4.9%[2];另外,医疗技术进步、人均GDP增长等因素对于医疗费用的增长贡献显著[2]。李相荣等也认为,影响卫生费用的因素包括政府卫生支出占财政比例、人均GDP、65岁及以上人口比例、医院入院人数、住院病人人均医疗费等[1]。
政府卫生支出占政府财政支出的比例对卫生总费用的影响,不仅存在直接效应,而且存在间接效应;其中,国内生产总值、城镇人口比重、个人卫生费用支出比例直接影响卫生总费用,而年末总人口数、65岁以上人口数和人均GDP通过GDP间接影响卫生总费用[3]。郑喜洋等指出,自2009年以来,财政对供方的投入重点由公立医院转向基层医疗卫生服务(强基层) 降低了医疗费用,减轻了医疗负担;而财政补贴重点从医疗卫生机构转向医疗保障(补需方)则相反[30]。
然而也有研究认为,经济增长和人口老龄化对我国医疗费用增长的短期影响不大,而且人口老龄化对我国医疗费用增长的影响明显低于经济增长的作用[31];预计从2020年开始,老龄化对卫生总费用增长的影响将开始凸显,并呈加速的趋势[32]。
另外,收入提高、医疗保险扩张和医疗技术进步等因素会快速释放老年人口 (及非老年人口) 的卫生费用[4]。
4.医疗保险与道德风险效应
研究显示,居民收入增长、人口老龄化、城镇职工保险推动了我国医疗费用增长,其中城镇职工保险不仅促进了居民医疗费用增长,也加剧了医生的诱导需求[27]。医患之间的“共谋”使得过度医疗问题日益严重,这是医疗费用上涨、医保控费有效性下降的重要原因[10]。医疗资源供给增加与诱导需求推动了医疗费用的上涨,医疗服务市场竞争会降低个人医疗费用和政府卫生支出,增加整个国家的卫生总费用[33]。
然而也有研究发现,医疗保险事前道德风险并不存在,人们在有医疗保险之后并不会增加不健康行为的概率[34]。在自付医疗支出占家庭收入的比例低于40% 时,医疗保险对医疗费用的显著促进作用更多的是事后道德风险因素而非医疗需求的释放。现有医疗保险制度难以控制医疗费用的上涨,城镇医疗保险能够显著增加门诊报销费用和总报销费用的额度,但医疗总费用和自付费用不受任何医疗保险的影响[35]。
5.简要述评
已有研究中探讨较多的医疗费用影响因素可归納为人口年龄结构(如年末总人口数、60或65岁以上人口比重、人口抚养比、婴儿死亡率、接近死亡效应等),人口城镇化,经济水平(如人均GDP、人均可支配收入、医疗费用弹性、政府卫生费用支出、个人卫生费用支出等),医疗保险和道德风险(如保险类型、报销比例、医疗需求诱导等),医疗技术和服务供给(如每千人口执业医师数、每千人口医疗卫生机构床位数、医院入院人数等),以及某两个因素的交互效应(如老龄化与城镇化),等等。可以看出,研究结论大多是控制其他变量之后某个因素的单独效应,因此在影响程度、方向上存在一定的差异,这与指标和数据选取偏好有较大的关系。同时,在揭示高医疗费用的原因时也存在一定的局限性。不过,这为我们进一步探讨这些因素的组态效应提供了理论基础。
三、研究设计与测量校准
1.研究方法与数据来源
定性比较分析(QCA)是一种“案例导向”的集合理论研究方法,它不完全等同于定量方法追求更多的样本量、更好的统计显著性、更普遍的解释力,也不完全等同于定性方法侧重于个案研究[36];它通过实证资料与相关理论的不断对话,从小样本数据中建构出研究议题的因果性关系。
拉金(Ragin)认为社会现象发生的原因条件间多是相互依赖而非独立的,因此解释社会现象发生的原因需要采取“整体的”、组合的方式[37]。QCA旨在通过案例间的比较,找出条件组态与结果间的因果关系,回答“条件的哪些组态可以导致期望的结果出现,哪些组态导致结果的不出现”这种问题。这不同于传统回归分析方法,假定变量(条件)相互独立起作用,分析单个变量的独特“净效应”;QCA是采取整体视角,聚焦于当自变量间相互相关、单个变量的独特效应可能被相关变量掩盖时的“组态效应”分析[38]。
QCA方法中的“条件”对应于回归分析中的自变量,“结果”对应于因变量。本研究将全国每个省(市、自治区)分别作为一个“案例”(case),这符合伯努瓦·里豪克斯等认为“每个案例被定义为一系列特征的组合”的观点[8]。根据案例中条件与结果的特征,我们采取模糊集QCA(以下简称fsQCA),原因在于探讨的因果条件都是连续变量,使用该方法能够更充分地捕捉到前因条件在不同水平或程度上的变化所带来的细微影响[9]。
从空间横向维度来看,我国东、中、西部各省份的医疗卫生水平、经济水平、老龄化和城镇化水平等,也间接反映了纵向维度上全国平均水平在过去一段时期内的发展趋势。基于QCA条件变量的选取原则(4—7个)当条件变量个数n增加时,条件组态以指数倍增加(2n),因果复杂性将变得非常复杂。一般来说,中等样本(如10—40个案例)条件变量的个数为4—7个;而本文案例数量为31个,借鉴已有研究成果选取了人口老龄化等5个条件变量,选取原则具体可参考文献[36]和[38]。选择人口老龄化、人口城镇化、人均可支配收入、医疗需求诱导、医疗技术水平5个条件变量,结果变量则是人均卫生总费用。其中,人口老龄化、人口城镇化和人均可支配收入数据来源于《中国统计年鉴2018》;而人均卫生总费用、医疗需求诱导和医疗技术水平数据则来自《中国卫生健康统计年鉴2018》。
2.变量测量与校准
在QCA研究中,每一个条件(即5个影响因素)与结果(医疗费用)都分别被看作一个集合,而每一个案例在这些集合中都具有一定的隶属值。给案例赋予集合隶属值的过程就是校准[39],根据条件和结果的数据类型,本研究选择直接校准法对数据进行校准。校准的三个临界阈值分别为95%分位数(完全隶属)、50%分位数(交叉点)和5%分位数(完全不隶属),校准后的集合隶属度全部介于0—1之间。借鉴已有研究经验[7,40],本文的结果与条件变量的3个临界阈值,分别设为原始数据的上四分位数、上下四分位数的均值、下四分位数。
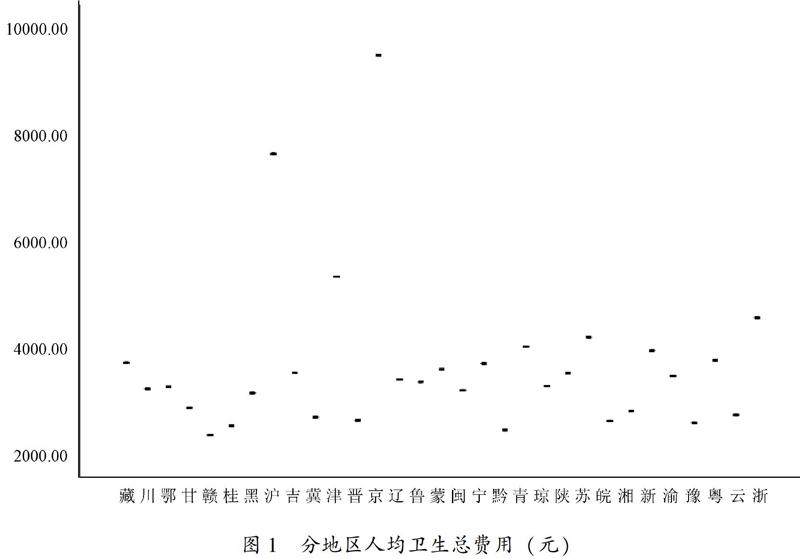
人均卫生总费用(EXPENSE)。卫生总费用指一个国家或地区在一定时期内,为开展卫生服务活动而从全社会筹集卫生资源的货币总额。按来源法核算,包括政府卫生支出、社会卫生支出和个人现金卫生支出三部分。2017年31个省(市、自治区)的人均卫生總费用如图1所示。
人口老龄化(ELDERLY)。该因素是已有研究中探讨最多的一个条件变量,而且研究结论具有较大差异。也有研究提出人口抚养比是一个比较重要的影响因素[15-16],但本研究认为这两个因素的效应具有相互替代性,因此仍采用65岁及以上人口占总人口的比重来测量人口老龄化水平。
人口城镇化(URBAN)。城镇人口是指居住在城镇范围内的全部常住人口。
人均可支配收入(INCOME)。有研究采取人均GDP来反映经济发展对卫生总费用的影响,但我们认为居民可支配收入与医疗费用的关系更加直接一些。可支配收入是指居民可用于最终消费支出和储蓄的总和,即居民可用于自由支配的收入,既包括现金收入也包括实物收入。按照收入的来源,可支配收入包含四项,分别为工资性收入、经营净收入、财产净收入和转移净收入。
医疗需求诱导(NEED)。医疗需求诱导的效应很难量化,但医院床位密度对居民医疗费用增长具有显著影响[27],而且每千人口执业医师数和每千人口医疗卫生机构床位数正向影响人均卫生费用[5],有研究显示,我国台湾地区的医疗费用也受到医师数的正向影响[41]。由此可以推理,医院床位与医生数越多,则越倾向于寻求更多的利润与收入,进而推动医疗费用增长。这是因为,医生作为医院和患者的双重代理人,同时承担了两种委托任务,即医院委托医生通过向患者提供服务为医院赢得经济回报,以及患者委托医生向自己提供适度医疗方案的医疗服务;其中向患者提供适度医疗方案与医生的收入无关,而多开药、多开检查却直接与收入相关[42]。
借鉴已有研究成果,本文选择每千人口卫生技术人员数与每十万人口医院床位数之和来测量医疗需求诱导效应。其中,各地区每千人口卫生技术人员数,包括执业医师、执业(助理)医师、注册护士;而医院床位包括综合医院、中医医院、中西医结合医院、民族医院、专科医院和护理院,但不包括社区卫生服务中心、乡镇卫生院等基层医疗卫生机构和专业公共卫生机构。
医疗技术水平(TECHNOLOGY)。医疗技术进步是影响医疗费用的一个重要因素,但它较难测量或者量化,并且医疗技术是多变的[2]。本研究曾尝试用“生物、医药和医疗器械技术合同成交金额”或“医学、兽医学、卫生学专利批准数”来测量医疗技术进步水平,但发现这两个指标相对于分地区而言,更具全国范畴的意义。因此,选择“公立医院人均住院检查费与手术费之和”来反映医疗技术水平。比如,江苏与贵州在该指标上差异很大,除了经济发展水平之外,也反映了两省医疗技术水平的明显差异。
全国各省(市、自治区)的数据基本特征及其四分位数如表1 所示。同时,运用fsQCA3.0软件进行数据校准。
3.多元线性回归分析
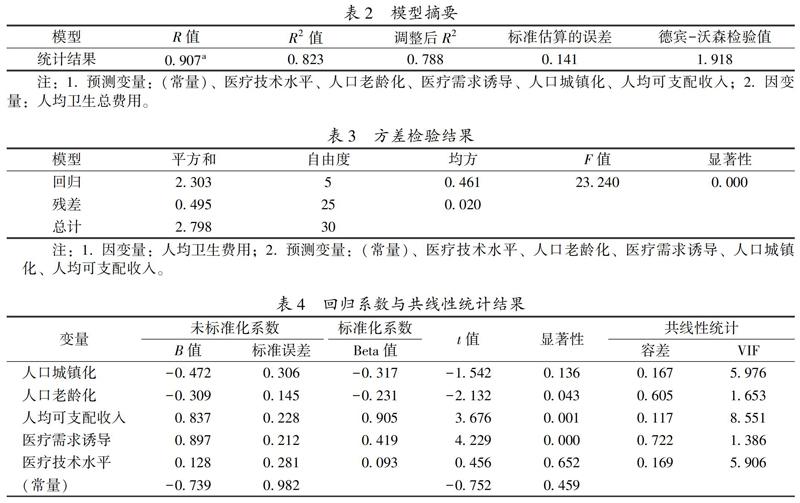
在探讨上述5个影响因素的组态效应之前,我们先通过回归统计来分析其单个因素的净效应。无论是用变量的原始数据,还是取自然对数之后的数据,统计结果基本一致;即回归模型具有显著统计学意义,而且都能够解释因变量80%以上的变异量。考虑到样本数量太少,以对数值统计分析结果为例,具体见表2—表4。
可以看出,观测值之间相互独立(德宾-沃森检验值为1.918,接近于2),且不存在共线性(容忍度都大于0.1,不过人口城镇化、人均可支配收入和医疗技术水平都是仅仅大于 0.1,这可能与样本数量太少有一定的关系)。回归模型具有十分显著的统计学意义(F值=23.24,显著性sig.=0.000<0.001),这表明因变量与自变量之间存在线性相关,而且能够解释因变量82.3%的变异量(R2=0.823),即使剔除了自变量个数的影响,还能解释78.8%的变异量(调整后R2=0.788)。这也意味着,即使删掉模型中不显著的变量人口城镇化(t值=-1.542,显著性sig.=0.136>0.05)和医疗技术水平(t值=0.456,显著性sig.=0.652>0.05),其他三个变量仍能解释78.8%的变异量。
另外,从回归系数可以看出,人口城镇化、人口老龄化与人均卫生总费用是负向关系(尽管城镇化不显著,但其负向关系还是有一定意义),这与已有的文献研究结论“人口老龄化、城镇化率等因素负向影响人均卫生费用[5]”比较一致。在分别控制其他四个变量的情况下,人均可支配收入(t值=3.676,显著性sig.=0.001<0.05,Beta=0.905)和医疗需求诱导(t值=4.229,显著性sig.=0.000<0.001,Beta=0.419),则分别是最具有统计学意义且影响效应最大的变量,而且都是正相关关系。与已有研究结论相比,除了医疗技术水平和医疗需求诱导的影响效应存在一定的争议之外,收入水平则是一致认同的高医疗费用影响因素。
四、医疗费用增长的fsQCA结果与讨论
定量分析是一种跨案例(量大)的因果推断方法,而定性分析则是案例内(量小)的因果推断方式。前者关注的是平均因果效应,后者则更加关注个体因果机制(案例数量越少,越有利于剖析因果机制;当只有一个案例的时候,就是个案研究)。另外,回归分析解释了“只要某几个条件出现(具有显著统计学意义),结果就出现”,但没有回应“某几个条件没有出现,结果是否还会出现”的问题,而这正是定性比较分析方法的优势。在QCA中,采用一致性水平(consistency)来描述条件与结果之间必要性和充分性因果关系。运用fsQCA3.0软件,首先要对校准后的数据进行单个条件(包括非集)的必要性分析,然后再进行条件组态的充分性分析,最后是稳健性检验。
1.单个条件的必要性分析
单个条件的必要性分析,就是检验结果集合是否为某个条件集合的子集。若条件X是结果Y的必要条件,则Y对应的集合是X对应集合的一个子集;即当Y发生时,X总是存在。一般来说,当一致性水平大于0.9时,可以判断X是Y的必要条件[39,43]。
另外,还可以根据一致性指标来判断X是否为Y的充分性条件。如果X的模糊集分值小于等于Y的模糊集分值,且一致性指标大于0.8,则说明条件X为结果Y的充分性条件。当一致性满足后,需要通过覆盖度来判定条件X对结果Y的解释力度;覆盖度越大,则说明X在经验上对Y的解释力度越大[8,36]。
表5为单个条件的必要性分析结果。从中可以看出,所有条件的一致性水平均小于0.9,因此都并非高医疗费用的必要条件。而且,也没有一致性水平均大于0.8的条件,意味着也没有一个条件是充分条件;即高医疗费用不存在,这些条件也不存在。不过,除了人口老龄化,其他4个条件的覆盖度都在80%以上,可见这4个条件分别都能够解释80%以上的案例。
2.条件组态的充分性分析
组态分析与单个条件分析不同,其特征为多个条件构成的不同组态是否会导致结果产生的充分性分析。从集合论角度而言,也就是条件组态集合是否为结果集合的子集。与单个条件分析类似,同样也使用一致性指标来衡量条件组态的充分性,但可接受的最低标准和计算方法有所差异。施耐德(Schneider)等认为,判定条件组态充分性的一致性水平不得低于0.75,而在频数阈值的确定上,则需要根据样本规模而定(中小样本的频数阈值为1即可,而大样本的频数阈值应该大于1)[39]。杜运周等认为,频数阈值的设定应当至少包含 75%的观察案例[38]。基于上述分析,本文组态分析的一致性阈值设定为 0.75,频数阈值为1。
fsQCA3.0软件分析会输出三种复杂程度不同的解,即复杂解(complex)、简约解(parsimonious)和中间解(intermediate)。复杂解没有经过任何简化处理,是完全按照变量设定而得出的结果,完整性较好;简约解是按照结果变量强弱出现的,相对简单,但往往与事实不符;中间解介于兩者之间,更容易理解。借鉴已有研究,本文汇报中间解并辅之以简约解[7,36,44]。
根据前面分析可知,人口老龄化等5个条件变量的影响效应尚未达成一致结论或缺乏明确的理论预期,难以做出明确的反事实分析。因此,在中间解生成过程中5个条件分别都选择了“存在或缺席”。
引致高医疗费用的组态分析结果如表6所示。其中,空格表示一种模糊状态(即该条件可存在亦可缺席);大圆为核心条件(即同时存在于简约解和中间解的条件),小圆为辅助条件(即仅仅存在于中间解的条件)。覆盖度是QCA中衡量经验相关性的一个重要指标,它反映条件组态的经验切题性或重要性,类似于回归中的R2[7]。
可以看出,组态1的一致性水平为0.7575,组态2、3、4的一致性水平都大于0.8。实际上,组态1可以判定为并非结果的充分性条件。即使勉强作为充分性条件,但与组态2相比,人口老龄化与人口城镇化具有非常明显的替代性关系,也就是说这两个条件无须同时存在,便可与组态1和2中的其他3个条件一起导致结果产生。除此之外,总体解的一致性为0.8472,总体解的覆盖度为0.6720,也就是说能够解释67%的案例。因此可以认为,组态2、组态3和组态4是引致高医疗费用的充分条件组合;而且从横向单个条件来看,人口城镇化与医疗需求诱导都发挥了十分重要的作用。
3.稳健性检验
判断QCA结果稳健的两个指标,分别是“不同组态的集合关系状态”和“不同组态的拟合参数差异”;而检验方法包括调整一致性水平和改变测量方法两种[39]。因此,我们首先调整一致性水平,将之前的一致性阈值从0.75 提高至 0.80,频数阈值保持不变,结果如表7所示。
可以看出,首先最大的一个变化是组态由4个变为3个,而没有出现的正是表6中一致性较低(0.7575)的组态1。提高一致性水平后的组态A、B、C,正好对应于表6中的组态2、组态3、组态4,而且拟合参数几乎没有变化。不过,组态C中的人口老龄化由之前的核心作用变成了辅助性作用,因为在简约解中没有出现人口老龄化因素。另外由于组态解少了一个,总体解的一致性和覆盖度也发生了变化。其中,总体解的一致性由之前的0.8472提高至0.8704;总体解的覆盖度由之前的0.6720下降至0.6300。
其次,改变结果变量的校准值进一步检验。结果变量人均卫生总费用北京为9498元、上海为7601元、天津为5311元,与最少的江西(2359元)等省份差别很大。实际上,北京、上海、天津的医疗费用包括部分外地人寻医治病的费用,尤其是上海的三级医院收治的省外就医患者占比高达19.93%数据引自:http://news.sina.com.cn/c/2019-10-09/doc-iicezuev/033897.shtml,考虑到这个因素,将校准值由之前的百分位数3745、3352、2736修改为5000、3658、2500(其中,3658为全国平均值)。然后,一致性阈值直接设为0.80,频数阈值保持不变,结果显示仍然比较稳健。具体组态解有三个,分别为ELDERLY* URBAN* INCOME * TECHNOLOGY(一致性水平为0.7971)、ELDERLY* URBAN* NEED * TECHNOLOGY(一致性水平为0.8045)、elderly* URBAN* income*NEED * technology(一致性水平为0.9415),总体解的一致性为0.8000、覆盖度为0.6700。
4.结果分析与讨论
鉴于组态1的一致性水平较低,我们直接选择将其删掉后(一致性阈值设为0.8)的组态A、B、C进行讨论。其中,在组态A(URBAN* income* NEED* technology)中,人口城镇化与医疗需求诱导的存在发挥了核心作用,而人均可支配收入和医疗技术水平的缺席则起到了辅助性作用,人口老龄化的作用则是可有可无。QCA的一个潜在优势在于能够准确确定特定组态所覆盖的案例,或者说支撑该组态成为充分条件的案例。组态A的唯一覆盖度是0.0828,代表性案例是黑龙江省和宁夏回族自治区。全国人均医疗费用为3658元,而黑龙江和宁夏的人均医疗费用分别为3141元、3691元,全国低于3141元的省份有10个,低于3691元的省份有21个。可以看出,这两个省份的人均医疗费用相对较高。另外,黑龙江和宁夏的人口城镇化水平分别为59.40%、57.98%(全国平均为58.98%),医疗需求诱导分别为11.40个、12.41个(全国平均为11.07个),人均可支配收入21205元、20561元(全国平均为25923元),医疗技术水平为1052元、1257元(全国平均为1481元),人口老龄化分别为12.14%、8.46%(全国平均为10.90%)。因此,组态A足以解释仅仅人口城镇化与医疗需求诱导就可以导致高医疗费用。很明显,医疗需求诱导意味着更多的串谋骗保行为[44]。
组态B(URBAN* INCOME * need * TECHNOLOGY)中,人口城镇化的存在继续发挥着核心作用,同时人均可支配收入和医疗技术水平的存在也发挥了核心作用;而医疗需求诱导的缺席则起到了辅助性作用。该组态唯一覆盖度为0.1259,代表性案例为福建、广东和天津三个省市。这三个案例省份医疗需求诱导的得分为9.46、9.82、10.36,均低于全国平均得分(11.07),说明该三个省份在缺少医疗需求诱导的情况下,人口城镇化、人均可支配收入和医疗技术水平也推动了医疗费用增长。
组态C(ELDERLY* URBAN* NEED *TECHNOLOGY)发挥核心作用的是人口城镇化、医疗需求诱导和医疗技术水平的存在,人口老龄化的存在则发挥了辅助性作用;人均可支配收入则成了无足轻重的因素,存在或缺席都不影响结果。该组态一致性水平最高(0.9392),这意味着对于结果而言该组态的充分性最高。而且,组态C的唯一覆盖度也最高(0.2704),也就是说,该条件组合能够解释案例数量的27%,典型案例省份包括上海、北京、辽宁、浙江、江苏、湖北、山东和内蒙古8个省(市、自治区)。可以看出,除了内蒙古自治区之外都是我国经济发展水平较高的地区,因此在不考虑经济发展水平以及人口老龄化起到的辅助作用情况下,人口城镇化、医疗需求诱导和医疗技术水平会共同推高医疗费用。实际上,内蒙古的人口城镇化水平为62.02%,高于全国平均水平(58.98%),而且人口老龄化、医疗需求诱导和医疗技术水平分别为10.84%、11.79个、1474元,与全国平均水平持平(10.90%、11.07个、1481元)。
综上分析,根据组态A、B、C横向和纵向间的关系,以及其包含的核心条件和背后的逻辑解释,我们将其归为两类增长模式,即城镇化推动型和医疗技术推动型。很明顯,人口城镇化在3个组态中都发挥了核心条件作用,也就是说没有人口城镇化的核心性作用,就很难引致医疗费用增长。无论人口老龄化作为辅助性条件还是可有可无,无论人均可支配收入可有可无还是其作为核心条件缺失,人口城镇化都是引致高医疗费用必不可少的条件之一。实际上这很容易解释,因为中国的城镇化水平承载了城乡二元社会结构的太多差异,比如可支配收入、医疗保障水平、医疗技术和服务可及性等。
三个组态中,医疗需求诱导和医疗技术水平作为核心条件,要么缺席一个(组态A和B中可以相互替代),要么同时存在(组态C的一致性最高),都会推动高医疗费用产生。实际上,医疗需求诱导和医疗技术水平往往是相互促进的,如为了回收成本而过度使用设备、新医疗技术刺激医疗服务需求的增加、新医疗技术提早发现疾病并产生新的医疗费用等。美国医疗费用增长中的50%就归因于新医疗技术引入;而且全民健保及医疗保险和保障制度加速了新技术的运用和推广[45]。
与回归分析的结果相比较,组态效应的结果差异较大。在影响因素的单独效应中,人口城镇化与医疗技术是不显著的,而人均可支配收入影响效应最大。实际上,这两种研究方法的结论不能直接进行比较,而是相互补充。即回归分析能够发现单个因素是否有影响,然后QCA将具有统计学意义的影响因素进行组态效应分析,进一步揭示事件发生的原因。另外,回归分析中的交互效应体现了QCA的部分思想,因此我们又进行了详细的交互分析,包括人口城镇化*人口老龄化、人口城镇化*人均可支配收入、人口城镇化*医疗需求诱导、人口城镇化*医疗技术水平、人口老龄化*人均可支配收入、人口老龄化*医疗需求诱导、人口老龄化*医疗技术水平、人均可支配收入*医疗需求诱导、人均可支配收入*医疗技术水平、医疗需求诱导*医疗技术水平,以及人口城镇化*人口老龄化*人均可支配收入和人口城镇化*人口老龄化*医疗技术水平。结果发现,模型具有显著统计学意义,而且能解释因变量90.4%的变异量;但通过检验的交互项只有人口城镇化*医疗技术水平(显著性sig.=0.027<0.05)和人口城镇化*人口老龄化*医疗技术水平(显著性sig.=0.04<0.05)。这两个交互效应与组态B和组态C具有较大的一致性,都是人口城镇化与医疗技术水平起到核心作用。可以看出,尽管两种研究方法的思路、分析路径、技术手段等截然不同,但主要研究结论还是比较稳定的。
五、研究结论与政策建议
我国东、中、西部社会经济发展水平差异较大,同样都面临着医疗费用快速增长的问题,但影响因素与路径应该存在较大差异。运用fsQCA方法研究发现,引致全国31个省、市、自治区高医疗费用的因素组合(条件组态)主要有三条路径,可将其归为两类增长模式,即城镇化推动型和医疗技术推动型。其中,城镇化推动型意味着人口城镇化在三个路径中都发挥着核心作用,在人均可支配收入、医疗需求诱导和医疗技术水平的配合下,能够解释不同的案例(省份);而医疗技术推动型则表明医疗需求诱导和技术进步是仅次于人口城镇化的重要条件。同时也发现,人口老龄化在这三个路径中仅发挥着辅助性作用(组态C)或可有可无,并不影响结果(组态A和B)。不过,人口城镇化是否包含了人口老龄化的效应呢?相关分析显示,它们的相关系数为0.508(显著性sig.=0.004),因此后续研究还要深入探讨这个问题。
《关于控制公立医院医疗费用不合理增长的若干意见》(国卫体改发〔2015〕89号)也指出,医疗费用不合理增长的突出表现是部分城市公立医院医疗费用总量增幅较大,药品收入占比较大,大型医用设备检查治疗和医用耗材的收入占比增加较快,不合理就医等导致的医疗服务总量增加较快等。本研究的政策含义不仅仅能够为该《意见》提供理论解释,更重要的是“多因并发”的代表案例(省份)意味着控费政策要因地而异。现实中,许多治理政策基于“净效应”研究而习惯于全国一刀切,形成了极具特色的“运动式”治理模式。结果往往是短时有效,倾力打造的“样板”、“试点”也会水土不服,长期来看治理效果较差。本研究结论意味着各地要根据实际情况(尤其是城镇化水平、医疗技术及医疗资源供给、医疗保障水平等)选择不同的治理路径。
本研究的局限性在于只選择了截面数据,而医疗费用增长更多地体现于一段时期内,即时间序列的效应。这是传统QCA的局限性,近年来逐渐兴起的时序定性比较分析(Time-Series QCA)能够解决这个问题[46]。另外,由于篇幅和研究设计所限,没有选择某几个代表性个案进行因果过程追踪研究,而这种质性研究比QCA更加逻辑严密。未来研究不仅可以适当调整条件变量的选择,还可以选择1998年、2003年、2008年、2015年等医保改革的重要节点进行时序定性比较分析。此外,针对某几个代表性省份进行个案研究,探讨影响因素发挥效应的微观机制和过程也是十分必要的。
参考文献:
[1]李相荣, 汤榕, 张晨曦, 等. 我国卫生总费用影响因素分析[J]. 卫生软科学, 2018(1): 50-53.
[2]李乐乐, 杨燕绥. 人口老龄化对医疗费用的影响研究——基于北京市的实证分析[J]. 社会保障研究, 2017(3): 27-39.
[3]丁李路, 孙强. 我国卫生总费用影响因素通径分析[J]. 山东大学学报(医学版), 2015(12): 86-89.
[4]王超群.老龄化是卫生费用增长的决定性因素吗?[J]. 人口与经济, 2014(3): 23-30.
[5]颜琰. 我国人均卫生费用的主成分分析[J]. 中国卫生经济, 2017(12): 43-45.
[6]李军山. 我国医疗费用增长的影响因素与控制研究[D]. 南京:南京航空航天大学, 2009:4.
[7]FISS P C. Building better casual theories: a fuzzy set approach to typologies in organizational research[J]. Academy of Management Journal,2011, 549(2): 393-420.
[8]伯努瓦·里豪克斯,查尔斯· C.拉金. QCA 设计原理与应用[M]. 杜运周,等译. 北京:机械工业出版社,2017:7.
[9]RIHOUX B, RAGIN C C. Configurational comparative methods: qualitative comparative analysis (QCA) and related techniques[M]. Thousand Oaks,CA:Sage Publication Inc.,2009:7.
[10]刘军强, 刘凯, 曾益. 医疗费用持续增长机制——基于历史数据和田野资料的分析[J]. 中国社会科学, 2015(8): 104-125,206-207.
[11]GROSSMAN M. On the concept of health capital and the demand for health[J].The Journal of Political Economy, 1972, 80(2): 223-255.
[12]DE CLAUDIE M, BRAM W, JOHAN P, et al.The effect of population aging on health expenditure growth: a critical review[J].European Journal of Aging, 2013, 4(10): 353-361.
[13]Yasushi Iwamoto. Issues in Japanese health policy and medical expenditure[C]. The Second International Forum of the Collaboration Projects, Tokyo, 2001.
[14]ANDERSON G F, HUSSEY P S. Population aging: a comparison among industrialized countries[J]. Health Affairs, 2000, 19(3): 191-203
[15]MAISONNEUVE C D L, MORENOSERRA R, MURTIN F, et al. The drivers of public health spending: integrating policies and institutions[M].Paris: OECD Publishing, 2016:1-42.
[16]王学义,张冲.中国人口年龄结构与居民医疗保健消费[J].统计研究,2013(3):59-63.
[17]李静.老龄化对居民医疗保健消费支出增长的影响[J].卫生经济研究,2016(6):44-47.
[18]周少甫,范兆媛.年龄对医疗费用增长的影响:基于分位数回归模型的分析[J].中国卫生经济,2016(6):65-67.
[19]胡乃军,杨燕绥,于淼.中国城镇人口老龄化与城镇居民消费研究[J]. 人口学刊, 2014(5): 61-71.
[20]李红浪, 李丽清, 卢祖洵. 人口老龄化对卫生费用的影响及作用机理分析[J]. 江西社会科学, 2016(1): 185-189.
[21]ZWEIFEL P, FELDER S, MEIERS M. Ageing of population and health care expenditure: a red herring?[J]. Health Economics, 1999, 8(6): 485-496.
[22]兰烯. 人口老龄化对医疗费用的影响及其机制的实证研究[D]. 成都:西南财经大学, 2014:35.
[23]阎竣, 陈玉萍.农村老年人多占用医疗资源了吗?——农村医疗费用年龄分布的政策含义[J]. 管理世界, 2010(5): 91-95.
[24]杨燕绥, 张丹, 李乐乐. 公共政策视角的老龄化对医疗费用影响及对策: 议“未老先衰”问题及改善[J]. 中国卫生经济, 2016(12): 5-10.
[25]徐长生, 张泽栋. 城镇化、老龄化及经济发展对我国医疗费用影响回归分析[J]. 中国卫生经济, 2015(6): 54-55.
[26]封进, 余央央, 楼平易. 医疗需求与中国医疗费用增长——基于城乡老年医疗支出差异的视角[J]. 中国社会科学, 2015(3): 85-103,207.
[27]贾慧萍, 杜瑶, PETER C, 陈在余. 医保全民覆盖背景下居民医疗费用的影响因素分析——基于2005—2014年省际面板数据分析[J]. 湖南农业大学学报(社会科学版), 2019(2): 76-83.
[28]杨昕,左学金,王美凤.前瞻年龄视角下的人口老龄化及其对我国医疗费用的影响[J].人口研究,2018(2):84-98.
[29]杨燕绥, 妥宏武. 卫生费用增长控制与医疗保障治理机制研究——基于全国与省际数据的实证分析[J]. 国家行政学院学报, 2018(2): 52-58.
[30]郑喜洋, 申曙光. 财政卫生支出: 提升健康与降低费用——兼论企业医保降费[J]. 经济管理, 2019(1): 5-21.
[31]何平平. 经济增长、人口老龄化与医疗费用增长——中国数据的计量分析[J]. 财经理论与实践, 2006(2): 90-94.
[32]郑前明. 我国人口老龄化对卫生总费用增长的影响[D]. 成都:西南财经大学, 2013:2.
[33]王文娟, 曹向阳. 增加医疗资源供给能否解决“看病贵”问题?——基于中国省际面板数据的分析[J]. 管理世界, 2016(6): 98-106.
[34]谢明明, 王美娇, 熊先军. 道德风险还是医疗需求释放?——医疗保险与医疗费用增长[J].保险研究, 2016(1): 102-112.
[35]方敏, 吴少龙. “新医改”让医疗费用下降了吗?——基于CHARLS对甘肃、浙江的追踪数据[J]. 北京行政学院学报, 2017(6): 18-27.
[36]万筠,王佃利.中国邻避冲突结果的影响因素研究——基于40个案例的模糊集定性比较分析[J].公共管理学报,2019(1):66-76.
[37]RAGIN C C. Fuzzy-set social science[M]. Chicago: University of Chicago Press, 2000:19.
[38]杜运周, 贾良定. 组态视角与定性比较分析(QCA):管理学研究的一条新道路[J].管理世界, 2017(6): 155-167.
[39]SCHNEIDER C Q, WAGEMANN C. Set-theoretic methods for the social sciences: a guide to qualitative comparative analysis[M]. Cambridge: Cambridge University Press, 2012:135.
[40]程建青,罗瑾琏,杜运周,等.制度环境与心理认知何时激活创业?——一个基于QCA方法的研究[J].科学与科学技术管理,2019(2):114-131.
[41]SHIU Y M, CHIU M C. Re-estimating the demographic impact on health care expenditure: evidence from Taiwan[J]. The Geneva Papers on Risk and Insurance- Issues and Practice,2008, 33(4): 728-743.
[42]姚宇. 控费机制与我国公立医院的运行逻辑[J]. 中国社会科学, 2014(12): 60-80.
[43]张明,陈伟宏,蓝海林.中国企业“凭什么”完全并购境外高新技术企业——基于94个案例的模糊集定性比较分析(fsQCA)[J].中国工业经济,2019(4):117-135.
[44]李美时,姜斌.我省对欺诈骗保行为“零容忍”[N].黑龙江日报,2019-02-28(2).
[45]胡苏云. 新技术:拉升医疗费用的主力[N]. 医药经济报, 2013-06-14(3).
[46]AIRO H. Time-series QCA: studying temporal change through Boolean analysis[J]. Sociology Theory and Methods, 2009, 24(2): 247-265.
[責任编辑 武 玉]

