老年腰椎手术全麻术后患者早期认知功能与食欲素A的相关性研究
王淑娟,陶利军
内蒙古医科大学附属医院麻醉科,呼和浩特 010050
根据预测,至2060年,我国65岁及其以上老年人口将从2020年的1.72亿增长为3.98亿[1],而50%的老年人一生中至少接受过一次手术,因此,老年患者围术期的身心健康问题受到社会各界的普遍关注,术后认知功能障碍(postoperative cognitive dysfunction,POCD)为其中的热点之一[2]。POCD是指手术麻醉后患者出现学习能力、记忆力、定向力等认知功能的损害[3],主要影响老年人[4],不仅会延长住院时间,降低生活质量[5],而且可影响疾病预后,增高病死率[6]。寻找一类新型生物标志物优先识别围术期存在认知能力下降风险的患者对预防或治疗POCD具有重要意义。食欲素(orexin,OX)是下丘脑外侧区、穹隆区和后下丘脑分泌的一种兴奋性神经多肽,可分为食欲素A(orexin-A,OXA)和食欲素B(orexin-B,OXB)两种,相比OXB,OXA具有较高的稳定性和脂溶性,可与两种食欲素受体(OX1R和OX2R)结合,临床研究价值较高。除促食欲作用外,OX还具有调控睡眠-觉醒周期[7],参与奖赏系统[8],改善肠道通透性[9],以及抗痛觉过敏[10]等作用。最近有研究报道,OX系统与认知功能有关[11-13],但其在围术期的影响鲜有报道。为此,本研究分析在全身麻醉下行腰椎手术的老年患者血清OXA水平与其术后早期认知功能的相关性。
1 资料与方法
1.1 研究对象 选取2018年12月-2019年12月在内蒙古医科大学附属医院于全身麻醉下行腰椎手术的老年患者76例。纳入标准:①术前无精神、神经系统疾病史;②无严重肝、肾功能障碍;③无酗酒或精神药物成瘾史;④无严重心脑血管病变;⑤术前蒙特利尔认知评估量表(MoCA)评分>26分。排除标准:①中途退出本研究;②围术期发生大量失血、严重感染;③围术期出现严重低血压和低氧血症无法纠正;④不能存活至术后3 d。本研究通过内蒙古医科大学附属医院伦理委员会批准,并与患者签署知情同意书。
1.2 方法
1.2.1 麻醉管理 术前1 d访视患者,完善常规检查,告知患者麻醉方法及相关风险,签署麻醉同意书,并应用MoCA量表对患者进行认知功能评估,排除麻醉手术和本研究禁忌。常规术前准备,患者入室前均不使用任何术前药物(如抗胆碱药物、镇静安定类药物等)。入室后核对患者信息,吸氧(8 L/min),开放上肢外周静脉,常规监测心电图(ECG)、脉搏血氧饱和度(SpO2)、平均动脉压(MAP)及脑电双频指数(BIS)。局麻下行左侧桡动脉穿刺置管(一次性使用有创压力传感器,型号DPT-248,深圳市益心达医学新技术有限公司),连续监测有创动脉血压(ABP)。麻醉诱导:采用舒芬太尼(宜昌人福药业有限公司,国药准字H42022076)1.0~1.5 μg/kg、依托咪酯(江苏恩华药业股份有限公司,国药准字H20020511)0.2~0.3 mg/kg、 罗库溴铵(浙江仙琚制药股份有限公司,国药准字H20093186)0.6~0.9 mg/kg静脉注射,3 min后经口明视气管插管,行机械通气,呼吸参数设定:氧流量2 L/min,潮气量(VT)8~10 ml/kg,呼吸频率(f)10~12次/min,吸呼比(I:E)为1:2,维持ETCO2在35~45 mmHg。麻醉维持:维持静脉泵注(双通道靶控输注泵,型号KL-702,北京科力建元医疗科技有限公司)异丙酚(意大利CordenPharm S.P.A公司,国药准字H20130504)3~4 mg/(kg.h)、瑞芬太尼(宜昌人福药业有限责任公司,国药准字H61505169)0.2~0.3 μg/(kg.min),维持BIS值在40~60,术中间断静脉注射罗库溴铵0.08 mg/kg,维持肌肉松弛。术中根据患者的生命体征变化和出血量调整输液量,必要时使用血管活性药物,维持术中血流动力学稳定(血压不超过基础值的30%)。术毕给予0.5%罗哌卡因(瑞典AstraZeneca AB公司,国药准字H20100104)切口局部浸润麻醉,待患者清醒、自主呼吸恢复后拔除气管导管,面罩吸氧。术后给予自控静脉镇痛泵(PCIA)镇痛,镇痛配方:枸橼酸舒芬太尼100 μg+地佐辛注射液(扬子江药业集团有限公司,国药准字H20080329)10 mg+生理盐水至100 ml,维持剂量2 ml/h,自控追加量2 ml。
1.2.2 酶联免疫吸附(ELISA)法检测血清S100β蛋白、OXA表达水平 入室前、术后1 d凌晨抽取患者外周静脉血5 ml于促凝PVC管(EDTA-K2抗凝,上海科华检验医学产品有限公司),静置冷却2 h,4500 r/min离心5 min,提取血清,分装于两个1.5 ml EP管内,-80 ℃保存。采用ELISA法检测血清S100β蛋白、OXA水平。人S100β蛋白ELISA试剂盒、人阿立新ELISA试剂盒由泉州市睿信生物科技有限公司提供,操作步骤严格按照试剂盒说明书进行。
1.2.3 POCD评估及分组 术后1、2、3 d应用MoCA量表评估患者的认知功能,包括注意与集中、执行功能、记忆、语言、视结构技能、抽象思维、计算和定向力等8个认知领域的11个项目,总分30分,若患者受教育年限≤12年,总分加1分。若术后3 d MoCA平均分<26分判定为POCD,根据评分结果将患者分为POCD组与无认知功能障碍(NPOCD)组。
1.2.4 监测指标 记录两组患者性别、年龄、体重指数(BMI)、术前MoCA评分、术前合并症、手术时间,以及麻醉诱导前(T0)、手术开始(T1)、手术开始1 h(T2)、停药(T3)、拔管后15 min(T4)5个时间点的HR、MAP、SpO2及BIS值。
1.3 统计学处理 采用SPSS 22.0及Prism 5.0软件进行统计分析。正态分布的计量资料以s表示,计数资料以率(%)表示;正态分布资料组间比较采用t检验或χ2检验,组内治疗前后比较采用配对t检验;相关性分析符合正态分布者采用方差齐性Pearson相关性分析,不符合正态分布者采用Spearman相关性分析。P<0.05为差异有统计学意义。
2 结 果
2.1 一般情况 共纳入76例,男38例,女38例,年龄≥65岁,BMI≤27.3 kg/m2,ASA分级Ⅱ~Ⅲ级。根据MoCA评分结果分为POCD组(13例)与NPOCD组(63例)。两组患者年龄、性别、BMI、术前合并症、手术时间、ASA分级、术中失血量比较差异均无统计学意义(P<0.05,表1)。
2.2 两组患者MoCA评分比较 术前两组患者MoCA评分比较差异无统计学意义(P=0.275);术后1、2、3 d,POCD组MoCA评分均低于术前,且均低于NPOCD组,差异有统计学意义(P<0.001,表2)。
2.3 两组患者术中生命体征变化情况 两组患者T0、T1、T2、T3、T4各时间点的HR、MAP、BIS及SpO2水平比较,差异均无统计学意义(P>0.05,表3)。

表1 两组老年腰椎手术全麻患者一般情况比较Tab.1 Comparison of general informations between the two groups of elder patients undergoing lumbar spinal surgery with general anesthesia
表2 两组老年腰椎手术全麻患者MoCA评分比较(分,±s)Tab.2 Comparison of MoCA scores between the two groups of elder patients undergoing lumbar spinal surgery with general anesthesia (±s)
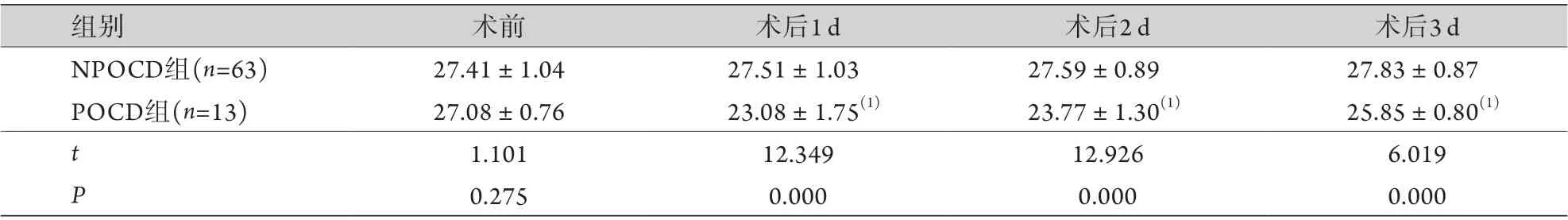
表2 两组老年腰椎手术全麻患者MoCA评分比较(分,±s)Tab.2 Comparison of MoCA scores between the two groups of elder patients undergoing lumbar spinal surgery with general anesthesia (±s)
MoCA. 蒙特利尔认知评估量表;NPOCD. 无术后认知功能障碍;POCD. 术后认知功能障碍;与术前比较,(1)P<0.001。
组别 术前 术后1 d 术后2 d 术后3 d NPOCD组(n=63) 27.41±1.04 27.51±1.03 27.59±0.89 27.83±0.87 POCD组(n=13) 27.08±0.76 23.08±1.75(1) 23.77±1.30(1) 25.85±0.80(1)t 1.101 12.349 12.926 6.019 P 0.275 0.000 0.000 0.000
表3 两组老年腰椎手术全麻患者术中生命体征变化情况(±s)Tab.3 Changes of vital signs during surgery of patients in the two groups of elder patients undergoing lumbar spinal surgery with general anesthesia (±s)

表3 两组老年腰椎手术全麻患者术中生命体征变化情况(±s)Tab.3 Changes of vital signs during surgery of patients in the two groups of elder patients undergoing lumbar spinal surgery with general anesthesia (±s)
NPOCD. 无术后认知功能障碍;HR. 心率;MAP. 平均动脉压;SpO2. 血氧饱和度;BIS. 脑电双频指数;POCD. 术后认知功能障碍
组别 T0 T1 T2 T3 T4 NPOCD组(n=63)HR(次/min) 85.37±8.42 63.22±5.52 66.59±5.15 67.62±4.96 86.08±7.29 MAP(mmHg) 82.29±3.59 77.38±3.47 75.14±2.46 77.51±2.96 83.95±3.74 SpO2(%) 91.87±2.12 99.98±0.13 99.98±0.13 99.98±0.13 99.92±0.33 BIS 92.11±6.99 50.30±2.83 49.73±3.28 61.33±3.01 91.21±11.07 POCD组(n=13)HR(次/min) 84.69±6.74 63.92±5.42 67.62±4.54 68.85±4.34 84.46±4.41 MAP(mmHg) 81.15±3.02 76.08±2.18 73.85±1.21 76.15±1.68 83.77±2.95 SpO2(%) 92.77±1.88 99.23±0.28 99.23±0.28 99.92±0.28 99.85±0.38 BIS 93.62±1.66 51.92±2.14 51.92±2.14 62.15±3.26 93.15±1.34
2.4 两组患者血清OXA、S100β蛋白水平比较 术前两组患者血清OXA、S100β蛋白水平比较差异均无统计学意义(P>0.05)。术后,两组患者血清S100β蛋白水平均较术前升高,且POCD组升高明显高于NPOCD组,差异均有统计学意义(P<0.05)。NPOCD组患者血清OXA水平较术前略有升高,但差异无统计学意义(P>0.05),POCD组患者血清OXA水平较术前明显降低,且明显低于NPOCD组差异均有统计学意义(P<0.05,表4)。
表4 两组老年腰椎手术全麻患者血清OXA、S100β蛋白水平比较(±s)Tab.4 Comparison of serum levels of OXA and S100β protein between the two groups of elder patients undergoing lumbar spinal surgery with general anesthesia (±s)
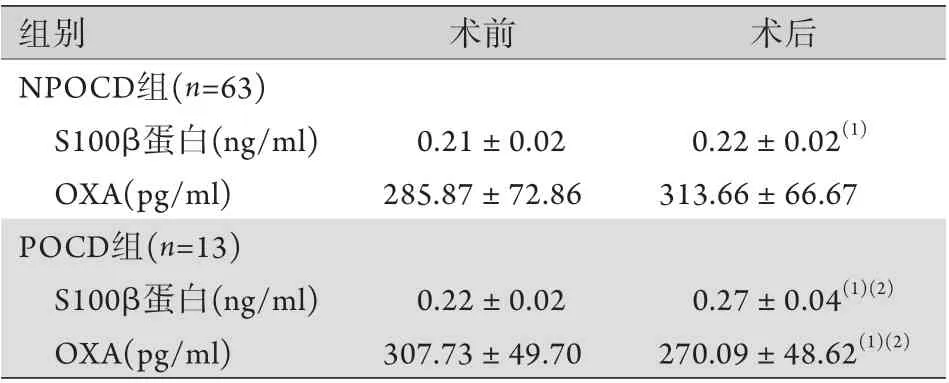
表4 两组老年腰椎手术全麻患者血清OXA、S100β蛋白水平比较(±s)Tab.4 Comparison of serum levels of OXA and S100β protein between the two groups of elder patients undergoing lumbar spinal surgery with general anesthesia (±s)
POCD. 术后认知功能障碍;NPOCD. 无术后认知功能障碍;OXA. 食欲素A;与术前比较,(1)P<0.05;与NPOCD组比较,(2)P<0.05。
组别 术前 术后NPOCD组(n=63)S100β蛋白(ng/ml) 0.21±0.02 0.22±0.02(1)OXA(pg/ml) 285.87±72.86 313.66±66.67 POCD组(n=13)S100β蛋白(ng/ml) 0.22±0.02 0.27±0.04(1)(2)OXA(pg/ml) 307.73±49.70 270.09±48.62(1)(2)
2.5 血清OXA水平与MoCA评分和S100β蛋白水平的相关性分析 Pearson相关性分析结果显示,全部患者、NPOCD组及POCD组患者术后血清OXA水平与MoCA评分呈正相关(r=0.545、0.531、0.779),与S100β蛋白水平呈负相关(r=-0.591、-0.362、 -0.743),差异有统计学意义(P<0.05,表5)。
3 讨 论
随着麻醉和手术的普及,全世界对POCD的关注日益增加,医学人文与康复医学的发展对POCD的准确诊断和安全治疗提出了更高的要求。POCD的潜在发病机制尚未明确,众多研究者提出了一系列假设,包括中枢炎症、氧化应激、自噬障碍、各类神经细胞功能障碍、突触功能受损、缺乏神经营养支持、衰老及外界刺激等[4,14]。总之,POCD的发生不是单一因素可以解释的,而是一个错综复杂且结合各类诱发因素的整体,需要不断探索。目前研究者普遍认为与以下因素有关:①患者因素,包括高龄、文化程度、酗酒[15]、女性、术后肌酐水平升高、合并心脑血管疾病[16-17]、低钙[18]及基因因素[19]等;②手术因素,包括外科手术致炎性因子释放、二氧化碳气腹[20]等;③麻醉因素,包括吸入麻醉药物[21]、置入喉罩[22]等。影响术后认知功能的因素混杂,早期发现、诊断及治疗POCD尤为重要,也是改善或延缓老年术后认知功能障碍、提高生活质量的迫切要求。

表5 两组老年腰椎手术全麻患者血清OXA水平与MoCA评分和S100β蛋白水平相关性分析Tab.5 Correlation analysis of serum levels of OXA to MoCA scores and S100β protein levels in the two groups of elder patients undergoing lumbar spinal surgery with general anesthesia
近年来,睡眠障碍作为认知功能下降的一个重要危险因素受到越来越多的关注。有研究表明,保持良好的睡眠质量对认知功能有益,可防治年龄相关的认知功能下降[23]。早在1998年就有学者发现缺乏食欲素会导致睡眠障碍[24];最近有研究报道,应用食欲素受体拮抗剂可改善急性脑卒中患者的主观睡眠质量,降低谵妄的发生率[25],提示食欲素系统可间接影响认知功能。
尽管早期对食欲素系统的研究多集中于摄食或能量平衡方面,但近几年的大量研究表明,食欲素神经元激活可影响认知功能的不同脑区或神经递质系统,与认知功能有直接关系:①内嗅皮层(EC)和大脑前额叶(PFC)是与认知相关的脑区,这些脑区的兴奋或抑制状态参与认知的调控。OXA能激活OX1R-PKC信号通路进而引起EC区星状和锥体神经元去极化,这种效应通过作用于电压门控钾通道及非选择性阳离子通道而产生神经兴奋,同时伴随谷氨酸的释放增加;而在PFC区,浅层OXA主要通过抑制钾离子通道和激活非选择性阳离子通道而产生兴奋,深层OXA的激活主要依赖于超极化激活的环状核苷酸门控通道(HCN)。②在活体动物中,OXA双受体拮抗剂Suvorxeant预处理可以改善APP/PSI小鼠海马区长时程压抑,减轻海马区突触可塑性损伤,进而减轻认知功能障碍[26];而在PFC区中注射OX1R拮抗剂,则可浓度依赖性地抑制椎体元的活动,并选择性抑制该区域gamma振荡,可能参与该区域的认知活动[27]。③食欲素系统可以通过介导蓝斑区的去甲肾上腺素能神经元、中缝背核的5-HT能神经元、结节乳头状神经核的组胺能神经元、基底前脑的胆碱能神经元等来调控麻醉-觉醒周期[28], 而OXA在不同脑区参与不同生理反应的同时,伴随γ-氨基丁酸能、肾上腺素能、胆碱能、多巴胺能等多种神经递质的改变,故不排除OXA通过全身麻醉的神经递质改变,进而影响术后认知功能。总之,多项研究提示食欲素系统可直接或者间接影响认知功能。本研究结果表明,血清OXA水平与全身麻醉老年患者早期认知功能呈正相关,提示OXA可能通过调控睡眠-觉醒周期间接影响认知功能,或者直接作用于影响认知功能的不同脑区从而影响认知 功能。
本研究中76例患者按照术后认知功能评估分组POCD组13例、NPOCD组63例,即术后POCD的发生率为17.1%(13/76),与既往研究结果一致(术后1周POCD的发生率为17%~56%[29])。
目前普遍认为脑内局部缺血性损伤是POCD的器质性原因。S100β蛋白存在于大脑星形胶质细胞和施万细胞中,当血脑屏障破坏或脑细胞受损时才会进入血液,目前研究认为S100β蛋白是检验脑损伤的特异性血清标志物[30]。本研究中,两组患者术后1 d的S100β蛋白水平均较术前升高,这可能是由于手术创伤、外周炎症刺激产生炎性介质诱导脑细胞水肿,导致血脑屏障通透性增加,从而使外周血中S100β蛋白水平增高。由于本次研究仅收集术后1 d的血液样本,而既往研究报道S100β蛋白水平于术后6 h测量最佳,故本研究中S100β蛋白可能处于降解阶段;但本研究结果显示,POCD组S100β蛋白水平升高更明显,高度提示患者存在脑损伤。而POCD是否是一种永久性的不可逆的脑损伤,是否与脑结构性改变和神经元丢失有关,仍有待证实。
本研究存在一定的局限性:第一,样本量不足,需要大样本、前瞻性、对比研究进一步补充;第二,由于研究时间限制,未对纳入患者进行长期认知功能评估,日后需要延长研究时限;第三,本研究中使用的试剂盒可能存在由于不同于制造商而出现交叉反应。
综上所述,本研究结果显示,血清OXA水平与接受全身麻醉的老年患者术后早期认知功能呈正相关,提示OXA可能是降低接受全身麻醉的老年患者POCD风险的潜在靶点,为预防及改善老年患者POCD提供了新思路。

