意外伤害患儿上腔静脉置入20 cm 中长导管的效果观察
李兰,李现文,蔡志云,黄珑玲,韩秋英
(1.厦门大学附属中山医院a.儿科;b.PICC 门诊;c.护理部,福建 厦门361004;2.南京医科大学 护理学院,江苏 南京211166)
国内多项研究显示, 意外伤害主要集中在0~3周岁的婴幼儿(约占67%),同时表明跌落/坠落伤占婴幼儿意外伤害的首位(约占26%),这也直接导致了婴幼儿意外伤害最容易发生损伤的部位是颅脑和四肢[1-2]。 婴幼儿颅脑损伤和骨折在治疗上需要输注甘露醇、静脉营养等高渗透压、刺激性的液体,且治疗时长多在1 周以上, 疾病的救治在一定程度上依赖于静脉通路的建立。随着静脉输液工具的革新,国内前沿的儿科医院已逐渐将外周置入中心静脉导管(peripherally inserted central catheter,PICC) 替代传统的留置针应用于中长期静脉输液的患儿[3],但PICC导管置管费用高昂,约占住院费用7%,主要为PICC导管的费用, 让很多经济条件的困难的家庭无法接受[3]。 如何既保障意外伤害患儿静脉治疗安全又节省医疗费用的支出成为静脉治疗团队的研究热点和职责所在。 中长导管长度为20~25 cm, 其中20 cm长度导管价格上较为低廉, 本研究选用中长导管与中心静脉导管(central venous catheter,CVC)的材料相同,但与中心静脉导管包装内置管配件不一致。本研究团队自2018 年1 月起,利用超声引导改良塞丁格技术, 将20 cm 中长导管经右上臂中段置入上腔静脉,取得一定效果,现报道如下。
1 对象
选取某三级甲等医院1~3 周岁意外伤害患儿为研究对象,2016 年1 月—2017 年12 月上腔静脉置入PICC 意外伤害患儿为对照组,2018 年1 月—2019 年10 月采用20 cm 中长导管置入上腔静脉的意外伤害患儿为观察组。 纳入标准:(1)年龄1~3 周岁;(2)临床诊断为意外伤害并符合国际疾病分类标准中意外伤害的5 大类型[4];(3)预计治疗时长为1~4 周患儿;(4) 首次行PICC 导管或20 cm 中长导管经右侧上臂中段超声引导下改良塞丁格技术置管;(5) 置管至拔管均在住院期间能全程追踪随访;(6)同意参与本研究,并签署知情同意书。排除标准:(1)右上肢骨折患儿;(2)2 处及2 处以上创伤的患儿;(3)合并有其他脏器损伤的患儿。 共纳入对照组29例,男性16 例,女性13 例,年龄1~3(2.48±0.57)岁;损伤类型:颅脑损伤18 例,骨折11 例;穿刺静脉:右贵要静脉23 例,右肱静脉6 例。观察组26 例,男性14 例,女性12 例,年龄1~3(2.31±0.68)岁;损伤类型:颅脑损伤17 例,骨折9 例;穿刺静脉:右贵要静脉20 例, 右肱静脉6 例。 2 组患儿的年龄、性别、损伤类型、置管静脉等一般资料比较,差异均无统计学意义(P>0.05),具有可比性。
2 方法
2.1 材料 本研究使用的材料包括:一次性使用中心静脉导管穿刺包, 巴德血管超声引导穿刺套件1套;巴德视锐5 超声引导系统;贴膜;对照组需要1次性使用巴德三向瓣膜单腔PICC 导管(3 F 或4 F)1 套, 观察组需要海圣单腔18 Ga×20 cm 一次性使用中长导管1 套。
2.2 置管
2.2.1 置管人员 2 组患儿的置管操作均由固定的2 名取得置管资质具有5 年以上儿童置管经验的静疗专科护士进行, 这2 名静疗专科护士均为本科学历、 主管护师、 从事护理工作>10 年、 置管例数>500 例/人, 接受过血管超声相关知识的培训与考核。 并按照入组患儿的置管时间先后顺序由这2名静疗专科护士轮流进行操作。
2.2.2 置管方法 所有的导管均经右侧上臂中段采用统一的标准化置管操作规程经超声引导改良塞丁格穿刺置管术置入,具体操作流程如下,(1)患儿镇静:遵医嘱予咪达唑仑静脉给药或水合氯醛灌肠,待患儿安静入睡后进行置管操作。 (2)选择血管:应用血管超声仪在患儿上臂中段选择穿刺静脉, 并标记预穿刺点。(3)预测置管长度:患儿取仰卧位,术侧手臂外展90°,从预穿刺点沿静脉走向至右胸锁关节+2 cm[5]。 (4)消毒铺巾:用75%酒精和0.5%碘伏各3遍消毒穿刺点上下方20 cm 的皮肤并建立最大化无菌屏障。 (5)穿刺送引导导丝。 (6)2%利多卡因局部麻醉后进行扩皮,送入插管器。 (7)送管。 (8)撤出并撕裂插管鞘。 (9)抽回血、冲封管,固定导管。
2.2.3 送管方法 (1)观察组:送入20 cm 中长导管,且不对导管做裁剪处理,预测置管长度≥20 cm的,则置入长度为20 cm,外露0 cm,预测置管长度<20 cm 的,则置入长度为预测长度,其余为外露部分。 (2)对照组:送入PICC 导管,将导管送入血管至预定长度后撤出支撑导丝, 按预测量长度+6 cm裁剪导管,套减压套筒于导管上,再将导管连接到连接器翼形部分的金属柄上,推进到底,锁定连接器和减压套筒[6]。
2.3 观察指标 比较2 组置管总费用[7]、导管末端位置准确率、导管留置时间[8]、置管后并发症发生率。 评价指标均由固定的另外2 名静疗专科护士进行统计。 其中导管留置时间和置管后并发症由静疗专科护士查阅患儿病例系统中的静脉导管置管维护记录单按照以上评价标准提取数据。
2.3.1 置管总费用 包括穿刺费用及导管和套件所需费用之和[7]。
2.3.2 导管末端位置准确率 导管的最佳位置应位于上腔静脉下1/3[6]。 胸片上的判断标准为:导管末端位置以气管隆突下0~1 cm 为理想[6],若导管头端位于胸锁关节至右侧支气管角之间为头臂静脉内,右侧支气管角至气管隆突之间为上腔静脉上段,超过气管隆突下1 cm 为右心房内[9-10]。
2.3.3 导管留置时间 从导管置入到拔除的时间[8]。
2.3.4 置管后并发症 静脉炎、穿刺点渗血、导管堵塞、导管位移、穿刺点渗液、导管相关性血栓、导管相关性感染等[6]。 其中静脉炎是指静脉血管的炎症,临床表现为疼痛/触痛、红斑、肿胀、硬化、化脓或可触及静脉条索状形成[11];穿刺点渗血是指穿刺点出现渗血[6];导管堵塞:短暂堵塞是指注射器回抽无回血,推注液体有阻力,但通过尿激酶溶栓后导管可复通;不可逆堵塞指注射器回抽无回血,推注液体有助力,通过尿激酶溶栓后导管仍旧无法复通,予以拔管[12];导管位移是指导管从最初的留置位置因各种原因移动到其他位置[6];穿刺点渗液是指穿刺点有无色无味的透明液体或淡黄色液体渗出,或导管滴注速度减慢,抽回血困难,推注或滴注液体时有药液从穿刺点溢出[6];导管相关性静脉血栓是指置管侧肢体伴或不伴有不同程度的疼痛、 肿胀发绀、 皮温升高等现象,测量臂围较置管前增大,血管彩超提示血流信号异常, 血管横截面显示不同程度狭窄可判断血栓形成[13];导管相关性感染包括穿刺点感染、隧道感染、导管相关性血流感染[6]。
2.4 统计学方法 采用SPSS 22.0 进行数据分析,计量资料采用X±S 描述,计数资料采用例数、百分比描述,计量资料比较采用两独立样本t 检验,计数资料比较采用χ2检验, 以P<0.05 为差异有统计学意义。
3 结果
3.1 2 组置管费用的比较 观察组313 元(穿刺费用)+99 元(导管费用)+340 元(套件费用)=752 元;对照组总费用为313 元(穿刺费用)+1 300 元(导管费用)+340 元(套件费用)=1 953 元。
3.2 2 组患儿导管末端到达理想位置情况比较 2组患儿导管末端到达理想位置(即上腔静脉下1/3)情况比较差异无统计学意义(P>0.05),见表1。
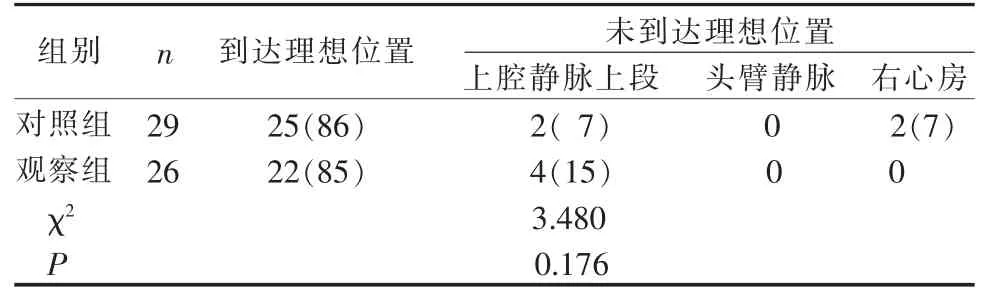
表1 2 组患儿导管末端到达理想位置情况比较(例,%)
3.3 2 组患儿导管留置时间比较 对照组患儿导管留置时间(16.00±3.51)d,观察组患儿导管留置时间(15.08±3.20)d,2 组患儿导管留置时间比较差异无统计学意义(t=1.016,P=0.314)。
3.4 2 组患儿导管留置期间并发症发生率的比较2 组患儿导管留置期间均未发生穿刺点渗血、 导管堵塞、穿刺点渗液、导管相关性血栓、导管相关性感染。对照组患儿导管留置期间并发静脉炎2 例,并发症发生率为7%;观察组患儿导管留置期间并发静脉炎1 例,导管移位1 例,并发症发生率为8%,2 组患儿并发症发生率比较差异无统计学意义(χ2=1.739,P=0.419)。
4 讨论
4.1 意外伤害患儿应用20 cm 中长导管置入上腔静脉较PICC 导管总费用低 目前市面上售的20 cm中长导管多数价格低廉, 我院统一招标的海圣中长导管仅为99 元/套, 与数千元的PICC 导管相比,显著降低了患者的医疗开支,减轻了患者的经济负担。目前国内PICC 导管在儿童中主要应用于早产儿和血液肿瘤科患儿,而较少在其他科室应用开展,主要原因之一是PICC 导管置管费用高昂, 降低了家属的接受水平和满意度。 在本研究中,20 cm 中长导管置入上腔静脉,其置管成本为752 元,PICC 导管置管成本为1 953 元,前者显著低于后者。 2016 年12 月27 日国务院发布的《“十三五”卫生与健康规划》[14]中明确指出,要控制医疗费用不合理增长,缓解个人就医经济负担。 尤其是目前单病种收费列入三级医院的考核标准之一, 控制医疗费用成为各医院工作重点之一[7],在保证医疗护理服务效果的同时减少患者医疗费用支出既符合《“十三五”卫生与健康规划》[14]的发展目标也切实保障了每个置管患者和医院的切身利益。
4.2 意外伤害患儿应用20 cm 中长导管,其导管末端可位于上腔静脉下段,达理想位置与PICC 导管相同 本研究结果显示,20 cm 中长导管应用于意外伤害患儿中, 其导管末端位于上腔静脉下1/3 的概率为85%, 对照组置入PICC 导管其末端位于该理想位置的概率为86%,2 组患儿导管末端到位率差异无统计学意义(P>0.05),这与国内前沿儿科医院婴幼儿PICC 置管导管末端到达理想位置的概率(85.29%)相当[8]。 分析原因,主要有以下几点:(1)有研究表明[15],按照方程Y(置管深度)=0.891+0.276×身长 (单位为cm) 计算的置管深度在经左上肢置入PICC 的婴幼儿中, 其尖端位置到达上腔静脉下1/3的准确性较高, 同时按照第6 版儿科护理学的标准[16],3 周岁小儿的身长为96 cm,因此,按照余琪等[15]置管深度计算方程,3 周岁小儿的最佳置管深度为27 cm。 (2)在本研究中,穿刺部位选择在右上肢,这与PICC 导管或中长导管首选的置管部位一致,主要原因为上腔静脉在胸腔内偏右侧, 因此右侧肢体置管其导管置入长度较左侧肢体短。 (3)在本研究中,穿刺点选择在上臂中段,相关研究显示,3 周岁小儿的上臂长平均为14.2 cm[17],选择上臂中段置管, 其置管深度较穿刺点在肘窝处平均浅7 cm,因此研究推断,20 cm 的置管深度在3 周岁患儿经右侧上臂中段置入时,其尖端可达到上腔静脉下1/3,达到与PICC 导管同等的置管效果。
4.3 意外伤害患儿应用20 cm 中长导管置入上腔静脉,其留置时间与PICC 导管相当,满足患儿治疗需要 本研究结果显示,患儿导管留置时间上,对照组为(16.00±3.51)d,观察组为(15.08±3.20)d,2 组差异无统计学意义(t=1.016,P=0.314)。 对于四肢和颅脑损伤等意外伤害的患儿, 其住院时长多为4 周以内。 美国静脉输液护理学会制定的输液治疗实践标准 (infusion therapy standards of practice,INS)建议根据液体药物特征和预期治疗时长 (1~4 周),选择中等长度导管[18],中长导管用于间歇性或短期输注高渗透压、 腐蚀性药物等由于存在未被检测的外渗风险, 需谨慎使用。 中长导管预定的使用期限(4周)能够满足1~3 周岁意外伤害患儿治疗时长的需求,但是中长导管的末端位于腋静脉,仍属于外周导管, 而四肢和颅脑损伤等意外伤害的婴幼儿在治疗过程中往往需要频繁输注甘露醇、 持续性的输注静脉营养等,仍然具有渗出的风险。中长导管与中心静脉导管材质相同,使用期限相当,置入上腔静脉安全可行[11]。 本研究中将20 cm 的中长导管置入1~3 周岁意外伤害患儿上腔静脉内, 使其在既定的期限内(4 周)发挥PICC 导管的功能,即能够输注一切高渗透压、强酸强碱、腐蚀性药物等,避免了药物渗出引起的风险,保障了医疗护理安全。
4.4 意外伤害患儿应用20 cm 中长导管置入上腔静脉安全可行 本研究结果显示, 对照组和观察组患儿导管留置期间并发症发生率为7%和8%, 均低于李晨晨等研究报道并发症发生率15.1%[19],其中对照组2 例均为静脉炎,观察组1 例发生静脉炎,1 例导管脱出3 cm,导管脱出案例结合置管后胸片位置预计在头臂静脉内, 综合患儿输注的药物和预计仍需治疗的时长后决定继续使用至治疗结束后拔管,同时在此期间内未发现其他并发症的发生。 这2 项并发症的发生主要考虑与该年龄段患儿生性好动,活动量大,依从性差密切相关。导管并发症的发生和其末端位置密切相关, 而对照组和观察组导管到达理想位置比较,差异并无统计学意义,上腔静脉较腋静脉、锁骨下静脉等管径粗大,血流量大,能够迅速稀释药物,避免药物对局部组织的损伤,降低了导管相关并发症的发生。同时,由于意外伤害的患儿平均住院日多在4 周以内, 导管的留置时间较应用于肿瘤患儿的时间短, 也在一定程度上降低了并发症的发生率。

