尿蛋白和肌酐的比值与绝经后2型糖尿病患者骨密度相关性研究
袁飞 彭雯 赵焕苓
1.东莞市人民医院风湿科,广东 东莞 523000
2.东莞卫生学校,广东 东莞 523000
骨质疏松症是一种全身性骨骼疾病,其特征在于微观结构异常和骨量降低,导致骨骼容易受到骨折的影响;严重影响50岁以上绝经后骨质疏松症患者和70岁以上老年人群的生活质量[1]。目前有多种诊断骨质疏松症的方法,测量骨密度(bone mineral density,BMD)是目前最有效的评估手段,而且骨密度有助于确定适当的治疗方案,并用于评估治疗反应[1-2]。使用双能X射线吸收测定法(DXA)测量绝经期后妇女腰椎和股骨的骨密度,如果最低T值>-1.0则判断为正常,如果介于-1.0~-2.5则为骨质减少,如果<-2.5则诊断为骨质疏松症[1]。在骨质疏松症的各种机制中,绝经后妇女缺乏雌激素可能是加速骨质流失的主要危险因素之一[3]。此外,在1型糖尿病(diabetes mellitus,DM)患者中报告了BMD降低和骨折风险增加;然而,已知患有2型糖尿病的患者骨密度却增加,但是骨折风险显著增加[4]。根据调查报道,50岁以上女性骨质疏松症的患病率是同龄男性的4倍(34.9%对7.8%)[5]。由于绝经后雌激素的产生减少,骨质疏松症的发生率急剧增加。虽然2型糖尿病患者的腰椎骨折,股骨头和髋骨的骨密度正常或增加,即使在体重指数校准后,荟萃分析显示2型糖尿病患者股骨骨折的风险显著增加[6]。此外,据报道,慢性肾病会影响骨代谢[7]。本研究探索了绝经后2型糖尿病患者骨密度和尿蛋白和肌酐比值之间的相关性。
1 材料和方法
1.1 研究方案
从2016年1月至2018年7月,该研究对120名绝经后妇女[平均年龄(65.5±5.8)岁,范围50~70岁]进行了研究,其中2型糖尿病患者在内科确诊。绝经后状态定义为闭经超过1年,或者接受子宫切除术的女性年龄超过50岁。根据中华医学会糖尿病分会的标准定义了2型糖尿病。患者如果有甲状腺、甲状旁腺、月经稀发或闭经史、高催乳素血症、卵巢切除术、类风湿性关节炎、强直性脊柱炎、吸收不良综合征、恶性肿瘤、血液系统疾病、既往病理性骨折和创伤性骨折,则被排除在本研究之外。那些血清肌酐(Cr)水平大于2.0 mg/dL的患者。本研究的方案经我院伦理委员会批准,每位参与者均签署了知情同意书。
1.2 检测指标
91例参与的患者中的每一名都完成了详细的调查问卷。获得的信息包括年龄、性别、身高、体重、吸烟史、饮酒史、DM持续时间以及高血压或心血管疾病史。此外,分析了基线实验室数据,包括空腹血糖(FBG)、糖化血红蛋白(HbA1c)、血清总胆红素、天冬氨酸氨基转移酶(AST)、丙氨酸氨基转氨酶(ALT)、肌酐(Cr)和脂质谱。对于所有参与者,腰椎和髋部区域的BMD由DXA测量,如果最低T分数高于-1.0则被认为正常BMD,如果在-1.0~-2.5则为骨量减少,如果低于-2.5则认为骨质疏松症。肾功能通过肌酐清除率(eGFR)、肾小球滤过率(CCr)和尿蛋白-肌酐比值(UACR)来评估。蛋白尿定义为UACR是30~300 mg/g为微量蛋白尿,UACR≥300 mg/g为大量白蛋白尿[8]。
1.3 统计学分析
使用SPSS 21.0版进行统计学分析,并将参与者的基线特征以均数±标准差和n(%)表示。进行多元回归分析以评估关键风险因素与BMD之间的独立关联。通过卡方检验分析微量蛋白尿和大量蛋白尿组中骨质疏松症和骨质减少的患病率。P<0.05被认为差异具有统计学意义。
2 结果
研究人群的基线临床和实验室特征见表1。参与者中,年龄为(65.5±5.8)岁,BMI为(24.5±3.4) kg/m2。DM的持续时间平均为11.5年。实验室数据显示,平均HbA1c为9.7±2.4,骨质疏松症为34.2%(41例)。通过eGFR、CCr和UACR估计患者的肾功能,并且eGFR、CCr和UACR分别为(93.8±27.4) mL/(min·1.73 m2)、(74.7±24.9) mL/min和(47.7±9.0) mg/g Cr。白蛋白尿≥30 mg/g Cr的患病率为37.5%(45例)。
使用腰椎BMD与每个自变量之间的关联的多元回归分析进行分析,结果显示年龄、BMI、CCr和腰椎BMD之间显著相关(P<0.05)。R2值的校准系数是0.412,并且模型的解释力也相对较高。在回归系数中,年龄为-0.005,并且随着受试者的年龄增加,腰椎BMD降低。BMI和CCr的每个回归系数分别为0.008和0.002。表示腰椎BMD和受试者BMI和CCr密切相关(表2)。
使用股骨BMD与每个自变量之间的关联的多元回归分析进行分析,结果显示股骨BMD仅与年龄具有密切相关(P<0.05)。R2值的校准系数是0.494,并且模型的解释力也相对较高。在回归系数中,年龄回归表达为-0.006,并且随着受试者的年龄增加,股骨的BMD降低。BMI和CCr的每个回归系数分别为0.005和0.001。股骨的BMD增加取决于受试者中BMI和CCr的增加,见表3。
此外,根据BMD和每个独立变量的结果,使用两组之间的关联的多重逻辑回归分析进行分析。根据BMD的结果,骨质减少组、骨质疏松症患者组的年龄、吸烟史和CCr之间比较差异有统计学意义(P<0.05),见表4。
根据蛋白尿的定量来确定骨质疏松症的患病率,见表5。与正常白蛋白尿患者(UACR<30 mg/g Cr,P<0.05)相比,高水平的蛋白尿(UACR≥30 mg/g Cr)患者的骨质疏松症患病率(48.9%)明显更高。
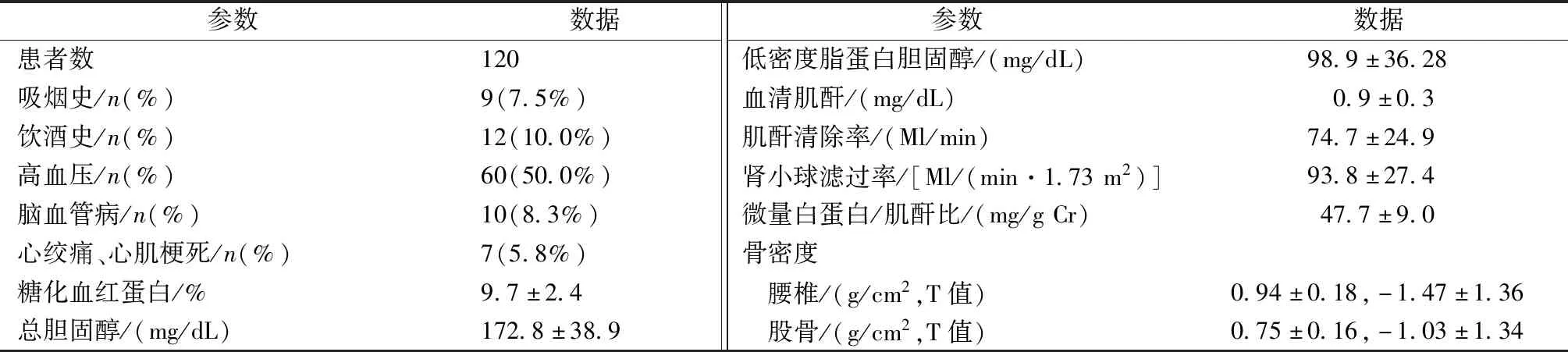
表1 入院时患者一般资料比较Table 1 Comparison of general data in patients at admission
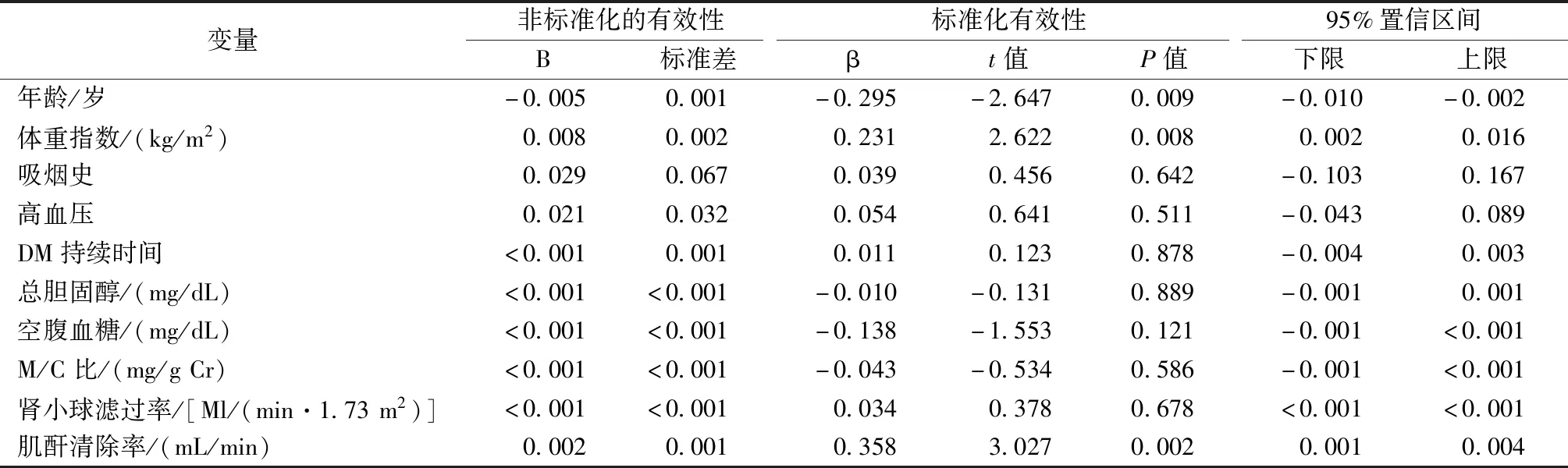
表2 椎体骨密度与每个自变量之间的关联Table 2 The association between vertebral bone mineral density and each independent variable
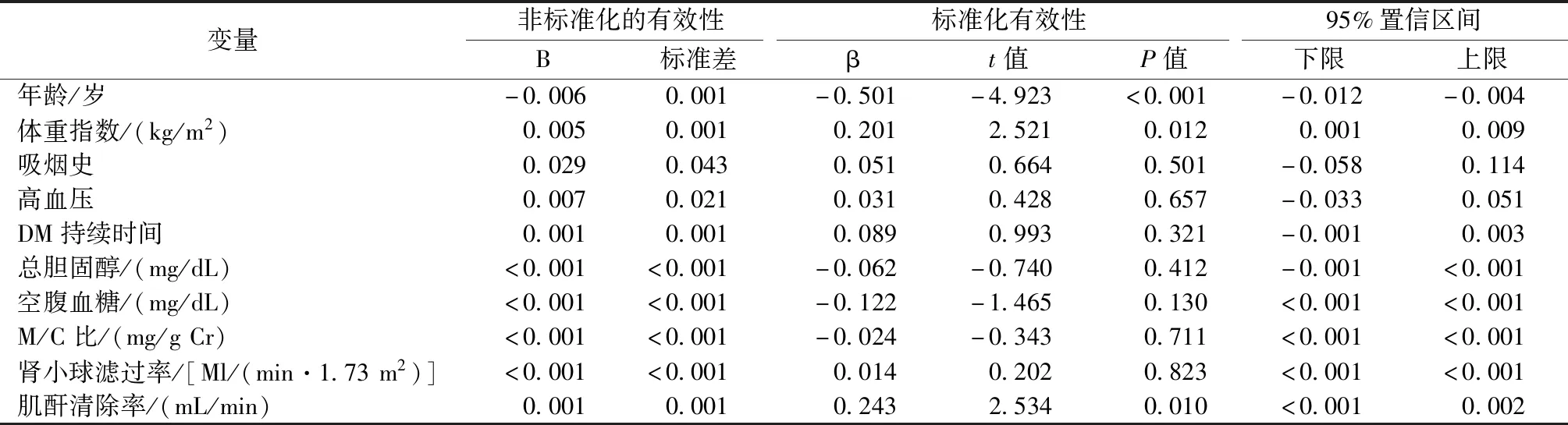
表3 股骨骨密度与每个独立变量之间的关联Table 3 The association between bone mineral density of the femur and each independent variable

表4 多重逻辑回归分析两组之间的关联Table 4 Multiple logistic regression analysis of the relationship between the two groups
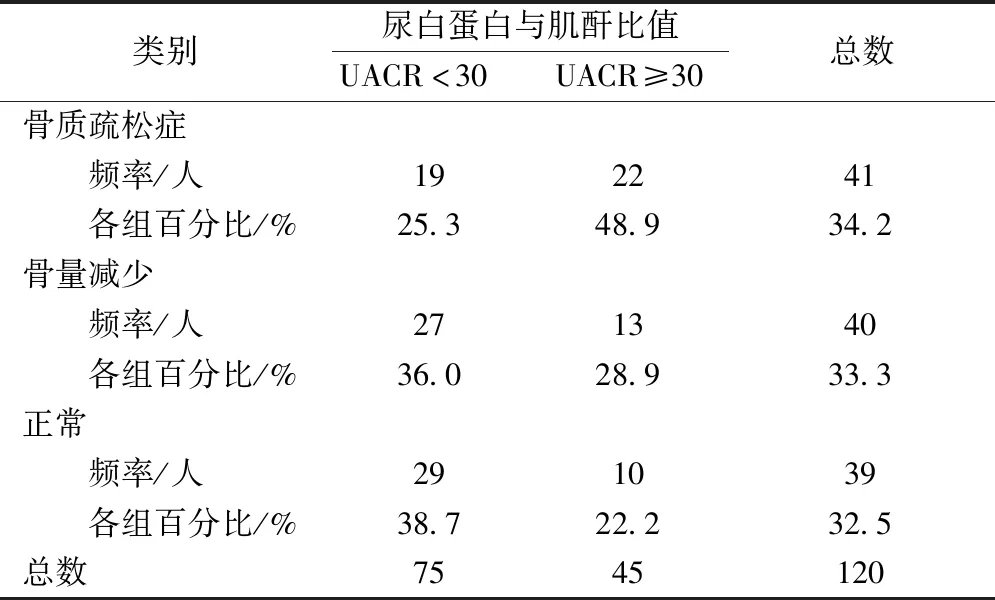
表5 根据蛋白尿的骨质减少和骨质疏松症的患病率差异Table 5 Prevalence difference of osteopenia and osteoporosis according to the proteinuria
3 讨论
虽然有几项研究报道DM与病理性骨折的高风险之间存在关联,但DM与骨质疏松症之间的关系仍存在争议[9]。最近的研究报道了1型DM与BMD降低之间的关联,而2型DM患者通常BMD适度增加或不变[4]。鉴于BMD与骨折率之间存在差异,可能存在影响新骨形成、骨微结构、骨质量或骨密度的其他临床因素。DM患者可能由于多种机制导致骨质量降低,包括高胰岛素血症、高级糖基化终产物(AGEs)的沉积、血清胰岛素样生长因子-1(IGF-1)水平降低、高钙尿症、微血管病变、炎症和肾功能衰竭[10]。肾脏是调节钙和磷代谢的重要器官,不仅是甲状旁腺激素(PTH)的靶器官,也是产生骨化三醇的主要成分[1,25-(OH)2D)]的器官[9]。在eGFR低于60 mL/min的慢性肾功能衰竭(CRF)中,磷排出受阻,导致PTH升高,引起1,25-(OH)2D水平下降。因此,由于骨转换异常、偶联和矿化,在75%~100%的CRF患者中观察到肾性骨营养不良相关的骨病[11]。在eGFR进一步降低至20~40 mL/min的患者中,体内的PTH水平也随着肾功能的恶化而增加,患者骨组织代谢异常,钙和磷稳态受损[12]。
传统上认为GFR是肾功能的最佳总体指标,并且通过测量24 h尿样中的血清Cr和Cr排泄以及计算CCr来估计。对于2型糖尿病患者,建议对蛋白尿进行年度评估,以监测疾病进展和对治疗的反应。由于方便,UACR测试已被用作2型糖尿病患者的一线年度筛查测试[13]。微量白蛋白尿是增加心血管风险的强有力且独立的标志,也是一种常见的病理生理过程,如内皮功能障碍,可能解释了微量白蛋白尿与心血管疾病之间的关系;此外,肾小球基底膜的内皮功能障碍可以改变肾脏的肾小球屏障通透性,促进尿白蛋白的排泄[14]。在动脉粥样硬化发展的早期阶段,内皮功能障碍降低了一氧化氮的生物利用度;由于蛋白尿与内皮功能障碍和损伤有关,它也可能在动脉粥样硬化的发展中起关键作用[15]。此外,有研究已经证明了动脉粥样硬化对BMD和骨代谢的影响[16]。动脉粥样硬化和骨质疏松症之间的病理生理机制很复杂,在动脉粥样硬化期间,一些炎性细胞因子如C反应蛋白、白细胞介素-6(IL-6)和肿瘤坏死因子-α的血清水平升高促进骨质疏松症的进展,这些炎性细胞因子是骨吸收的有效刺激物[17],单核细胞的骨吸收潜力与绝经后妇女的血清IL-1、IL-6和肿瘤坏死因子-α水平直接相关;此外,这些细胞因子刺激破骨细胞前体的增殖和分化,导致骨量减少[18]。蛋白尿和BMD似乎在结合时具有很强的关系,并且有助于骨质疏松症的发展。
在这项研究中,影响脊柱和股骨BMD的因素包括年龄、BMI和CCr。与正常白蛋白尿相比,用UACR测量的微量或大量白蛋白尿与骨质疏松症显著相关。这意味着最近肾脏评估标志物UACR的增加可能与绝经后2型糖尿病患者的骨质疏松症风险显著相关。在UACR小于30 mg/g Cr的患者中证实了更高的骨质减少率。然而,据信这种高概率骨质减少率是由于骨质疏松症的发生率低。根据GFR进行分类,没有统计学意义的结果。因为UACR和GFR都与肾脏有关,所以似乎没有理由单独分割GFR。根据多因素Logistic回归分析结果,肾脏标志物中CCr在两组之间存在显著相关性。然而,根据BMD的结果,UACR与两组之间没有显著相关性。
本研究有其局限性。首先,因为受试者是2型DM的绝经后妇女,雌激素缺乏和DM可能影响BMD或骨质疏松症的发病率,但是无法评估雌激素水平或药物治疗。其次,本研究招募血清Cr水平低于2.0 mg/dL的患者,以检测研究对象的早期骨折风险。第三,本研究没有评估骨转换标志物。最后,本研究是基于横断面研究,另一项需要大量人群的前瞻性研究。总之,本研究表明尿蛋白和肌酐比率可能是绝经后2型糖尿病患者骨质疏松症风险增加的有用生物标志物。

