完全腹腔镜切除胃巨大间质瘤伴重度贫血一例
张迪 赖建勤 罗迦耀 龚瑾
病人,女性,50岁。因发现双肾多发囊肿20年,贫血5个月余于2017年11月21日入我院治疗。既往有双肾囊肿,曾行手术治疗,否认消化道溃疡、肝硬化等病史。体格检查:贫血貌,腹软,左上腹触及肿块,质硬,大小约18 cm×10 cm,有轻压痛,无反跳痛,活动度差,颈部及锁骨上淋巴结未触及肿大。血常规:HGB38 g/L,给予输注红细胞4个单位。全腹CT检查(图1):胃体大弯侧见一巨大肿块影,上缘达胃底部,下缘达胃大弯下份,病灶表面凹凸不平,大小约17×12×8 cm,动脉期增强扫描可见病灶表面线样强化的黏膜,病灶不均匀强化呈混杂密度改变,肿块沿胃壁浸润增长,并向胃腔内外突出,周围脂肪间隙模糊并可见多发小淋巴结影,胰体尾部受压明显,胰胃间隙消失,脾外缘亦可见2枚淋巴结影。肝脏轮廓光滑,其内可见多发大小不一囊性密度影,考虑为多囊肝。胃镜检查(图2):胃体巨大溃疡。胃镜病理检查提示胃体溃疡及溃疡旁黏膜。行腹腔镜胃底部肿物切除术+肾囊肿切开引流术。术中见胃体、胃底近贲门胃大弯处探及隆起性病变,外生膨胀性生长,大小约17 cm×12 cm×8 cm,侵及浆膜,胃部肿物与肾脏、横结肠、脾脏及胰腺等邻近器官粘连紧密,胃周未见明显肿大淋巴结,未见盆腹腔肿瘤播散转移结节。沿胃大弯至胃底贲门左侧切除胃肿物,延长脐部腹腔镜切口,取出标本(图3)。术中快速冰冻病理检查,提示胃间质瘤。术后病理检查:胃黏膜中央见一溃疡型肿物,切面灰白色,质软,伴有出血及坏死,浸润至浆膜层,胃黏膜周围纤维脂肪中未查见明显结节。镜下见肿瘤细胞呈梭形,排列紧密,呈束状/车辐状,伴有坏死,核分裂象>5/50HPF。免疫组化:DOG-1(+),CD117(+)。诊断为胃肠间质瘤(高危)。术后12天出院。出院后口服甲磺酸伊马替尼药物治疗,目前已随访20个月,生活、工作正常,全腹CT检查:术区未见明显肿瘤复发及转移;多囊肾、多囊肝,所见大致同前。
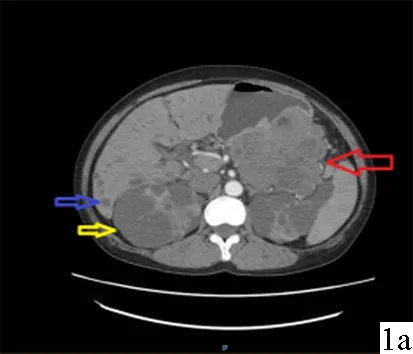


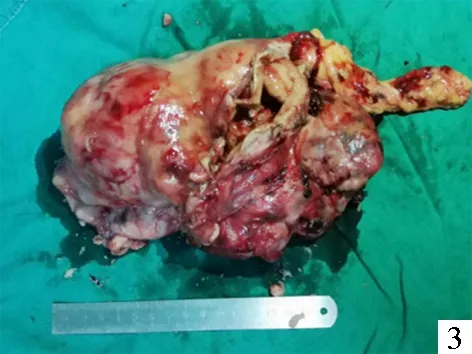
图1 术前腹部增强CT(红色箭头指示胃体巨大肿瘤;蓝色箭头指示肝脏多发囊肿;黄色箭头指示肾脏多发囊肿) 图2 胃镜:红色箭头指示胃体巨大溃疡;蓝色箭头指示胃底溃疡 图3 完整切除的肿瘤标本,红白相间,包膜完整,大小约17 cm×12 cm×8 cm
讨论胃间质瘤对传统的放化疗不敏感,治疗仍以手术为主。因胃间质瘤常呈外生性生长,对局部胃壁的浸润较少,即使瘤体较大,其基底部并不大,区段或楔形切除是最常用的局部切除方法[1]。本文中的病例,因胃巨大肿瘤伴溃疡出血,保守治疗不佳,患者病情较重,宜尽早手术治疗。术中快速冰冻病理证实胃体肿瘤为间质瘤,且瘤体为外生性生长,未侵及整个胃体,未见明显淋巴结肿大,仅做胃区段切除,未进一步扩大切除及淋巴结清扫。术后复查,血红蛋白及红细胞压积在正常范围之内,表明术前贫血主要由胃间质瘤出血引起。腹腔镜手术可根据肿瘤部位和大小考虑行腹腔镜切除[2]。中国胃肠间质瘤诊断治疗共识指出,位于胃大弯侧及胃底体前壁直径≤5 cm的病灶可以考虑腹腔镜手术,但是直径>5 cm胃间质瘤的手术方式尚无统一的规范[1]。朱景辉等[3]认为,肿瘤完整切除,无瘤体破裂,切缘阴性即达到根治性标准。根据肿物大小、位置及浸润深度,术中尽可能避免行全胃切除手术,以免影响病人术后的生活质量。若瘤体过大胃部分切除难以达到标准,应行全胃切除。胃间质瘤具有很脆的假囊,术中易造成肿瘤的破溃继发腹腔内播散。如果能保证间质瘤包膜的完整,腹腔镜手术可以应用于更大的胃间质瘤[4]。本病例巨大胃间质瘤行腹腔镜切除,术中包膜完整,无破溃,术后长期口服伊马替尼,复查未见肿瘤复发转移,预后较好。在保证瘤体完整切除的前提下,体积较大的胃间质瘤仍有完全腹腔镜下切除的机会。

