蛋白质的摄入量及来源对骨密度的影响
刘蕾 范鹰
哈尔滨医科大学第二附属医院老年病科,黑龙江 哈尔滨 150000
骨质疏松症是一种以骨量减少,骨质量受损及骨强度降低,导致骨脆性增加、易发生骨折为特征的全身性骨病[1],该病及其相关性骨折引起致残率、病死率增加,给家庭和社会带来沉重的经济负担。2018年中国疾控中心发布的数据显示,我国是全球骨质疏松患者最多的国家,目前已达1.6亿;65岁以上人群骨质疏松患病率达32%,其中男性为10.7%,女性为51.6%[2]。专家预测,到2020年我国骨质疏松和低骨量患者人数将增加至2.8亿。一项Mate分析结果显示[3],2010年我国治疗骨质疏松性骨折的医疗支出为649亿元。据预测,至2050年我国骨质疏松性骨折患病人数将达599万,相应的医疗支出将高达1 745亿元,已经成为我国面临的重要公共卫生问题。膳食中的多种营养元素都对全身骨量有影响,除钙和维生素D外,蛋白质也是维持骨骼生长发育、力学性能和骨折愈合的重要营养素[4]。但有关蛋白质对骨密度影响方面的研究远不及对钙和维生素D的研究,本文将对近些年蛋白质对骨密度影响的研究情况进行综述。
1 蛋白质在骨代谢中的作用
1.1 有机胶原蛋白是构成骨骼有机基质的基础原料
人的骨骼是由骨细胞、骨矿物质和有机质构成的。有机胶原蛋白占骨骼的1/3,对维持骨结构的完整及骨生物力学特性非常重要,它决定了骨骼的弹性特征。
1.2 蛋白质在钙磷、维生素D转运过程中的重要作用
磷和钙是骨形成的必需元素。进入人消化道中的钙离子,通过活性维生素D的作用,与细胞膜上的钙结合蛋白结合,通过钙泵的作用进入血液。
1.3 很多与骨形成有关的激素、激酶、生长因子是蛋白质
血浆中的生长激素(GH)如胰岛素样生长因子1(IGF-1)、骨钙素(osteocalcin,OC)、骨碱性磷酸酶(bone alkaline phosphatase,BALP)、乳清碱蛋白(milk basic protein,MBP)都是调节骨钙代谢、维持骨重建平衡的重要因子,对预防骨质疏松、改善骨健康具有重要意义[5]。
同时,肿瘤坏死因子(TNF)家族的NF-kB受体激活子(RANKL)、其受体(RANK)和骨保护素(osteoprotegerin,OPG)组成的RANKL-RANK-OPG信号通路是调节骨重建过程中破骨细胞功能的重要通路。RANKL-RANK-OPG轴直接参与破骨细胞的增殖和凋亡[6]。
1.4 骨骼肌(主要成分是水和蛋白质)可以通过力学作用对骨产生影响
Qin等[7]提出肌肉收缩可减少破骨细胞生成,促进成骨细胞增殖。肌肉运动后产生的的骨甘氨酸、鸢尾素、骨粘连蛋白、成纤维细胞生长因子2(FGF-2)、白细胞介素6(IL-6)、白细胞介素15(IL-15)和胰岛素样生长因子-1(IGF-1)等均可能影响骨代谢[8]。
2 蛋白质摄入量对骨代谢的影响
国内外有动物实验研究蛋白质摄入量与骨密度的关系。Gaffney-stomberg等[9]将80只雄性小鼠随机分为4组,以4种不同蛋白含量的食物喂养16周,发现无论是乳蛋白还是大豆蛋白高摄入组均可以增加骨小梁骨密度而不影响骨强度。Clarisa等[10]对小鼠的实验发现蛋白质含量低的饮食(2.5%)会对骨量产生负面影响,并放大维生素D和/或雌激素缺乏的不利影响。黄连芳等[11]研究发现低蛋白饲料(8%)可诱导小鼠胫骨上段松质骨丢失,抑制骨形成。
在人体中,一定量的蛋白质摄入也是必须的。Caryl等[12]的一项回顾性分析得出结论,美国居民蛋白质推荐的蛋白质摄入量0.8 g/(kg·d)[13](成年人,不区分年龄、性别)不足以完全满足所有老年人的代谢和生理需求。且越来越多的研究者认为老年人需要(1.0~1.5)g/(kg·d)的蛋白质才能保持最佳健康状态[14-16]。2017年Lidia等[17]在总结美国临床营养学杂志(AJCN)发表的补充文件后得出结论,专家组建议将推荐蛋白质摄入量从0.8增加到1.0~1.2 g/ (kg·d)。2018年,我国国家卫生健康委员会最新发布的中国居民蛋白质推荐摄入量[18],参见表1(EAR;平均需要量,RNI:推荐摄入量),该表建议成年男性每日摄入蛋白质65 g,成年女性每日摄入蛋白质55 g,不随年龄增长而增加。各国居民饮食习惯的差异,地域特色、居民体质差别或许是造成各国蛋白质推荐摄入量不同的根本原因。
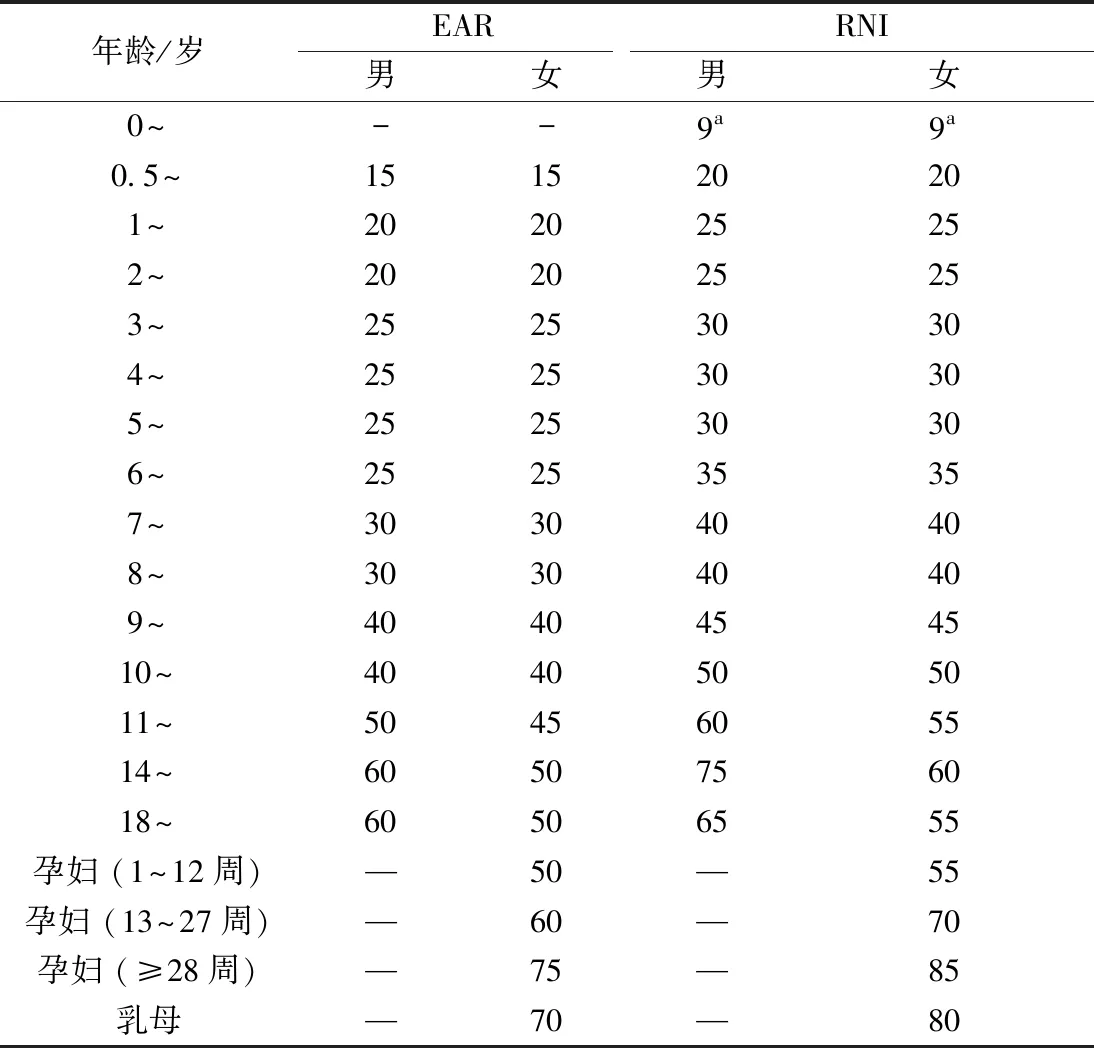
表1 中国居民膳食蛋白质推荐摄入量(RNIs)(g/d)Table 1 Chinese Reference Nutrient Intakes (RNIs) of protein (g/d)
有研究者进行了有关蛋白质摄入量对骨量的影响的研究。早期多项临床研究表明低蛋白水平(<65 g /d)会加重骨量流失,补充蛋白质有利于钙质吸收,增加骨密度[19-21]。Afshinnia等[22]分析美国第三次全国健康和营养调查数据(NHANES III)发现,在15 539名患者中(平均年龄48.6岁)15.2%的患者由于低蛋白血症导致骨质疏松。张晓等[4]对117名不同性别人群的回顾性分析发现,白蛋白、血红蛋白的降低可能是腰椎和股骨颈骨密度下降的年龄依赖的危险因素。
也有观点认为,高蛋白摄入会造成人体的酸性环境,造成钙质的大量流失、影响肠道对钙的吸收,对骨代谢不利。Sabour等[23]的一项对103名脊髓损伤患者的队列研究[Pro:(78.1±25.3)g/d,Ca:(742.7±406.2)mg/d]发现,总蛋白摄入量与脊髓损伤患者腰椎骨密度呈负相关。Thorpe等[24]研究发现,绝经后妇女蛋白质摄入量与骨密度呈正相关,但对腰椎的益处被蛋白质硫酸负荷的负面影响所抵消。研究[25]表明每日膳食蛋白质摄入量达到2.0 g/kg时,需摄入1 400 mg钙才能达到钙平衡。蛋白质摄入每增加50 g,则尿钙排出量会增加60 mg。
从上述研究可以看出,适量的蛋白质摄入,配合钙、维生素D有利于骨形成。如果蛋白质摄入严重不足会影响骨的发育,但过量摄入含硫氨酸的蛋白质,导致尿钙排出增加,增加骨折疏松患病风险。
3 不同来源蛋白质对骨量的影响
3.1 动物蛋白质对骨密度的影响
研究表明饮食蛋白中不同动物蛋白比率与骨密度关系复杂,目前尚无一致观点。
研究发现地中海饮食与较高的骨密度有关。Kontogianni等[26]对220名希腊妇女使用3-d食物记录评估食物摄入量,发现以鱼、橄榄油和低摄入红肉为特征的地中海饮食模式与较高的骨密度有关。
多项研究认为动物蛋白摄入量增加与骨密度呈负相关。Sabour等[23]研究发现,在骨质疏松症和骨质疏松症风险增加的人群中,动物蛋白摄入量与骨密度呈负相关。Sellmeyer等[27]对1 035名年龄>65岁的社区居住老年妇女的前瞻性队列研究发现,含有酸化氨基酸的动物来源蛋白质(如半胱氨酸和甲硫氨酸)会增加患骨质疏松症的风险。
也有一些实验研究,认为动物源的膳食蛋白对钙平衡或骨骼健康没有影响。如Hunt等[28]发现,在补充与进食蛋白量相匹配钙剂基础上,短期内(7周))增加动物源的膳食蛋白质对钙平衡或骨骼健康没有不利影响。Rodopaios等[29]通过对200名50~78岁参与者进行长达31年的观察研究发现,坚持COC禁食[定期禁食动物性食物(包括乳制品)]的老年男性和女性与同龄人骨矿物质含量或骨质疏松症的患病率没有差异,因此认为定期禁止乳制品以及一般情况下的动物产品不会损害老年人的骨骼健康。
3.2 植物蛋白质对骨密度的影响
最近的一项荟萃分析[30]得出结论,与杂食者相比,素食者和素食主义者在股骨颈和腰椎的骨密度较低,而且素食主义者的骨折率较高。
目前绝对素食与骨密度关系的研究较少,有一些研究是基于动物蛋白质与植物蛋白质摄入量的比值,评估蛋白质摄入对骨量的影响。如Sellmeyer等[27]发现动物与植物蛋白质摄入量的比值越高,骨质流失风险越高,并认为绝经后妇女增加植物蛋白摄入,同时减少动物蛋白摄入,可以降低饮食的净酸负荷,从而减少骨量丢失。
4 蛋白质与骨质疏松骨折的关系
骨折是骨质疏松的严重并发症,大大降低患者的生活质量。多项队列研究表明,总蛋白摄入量和髋部骨折风险之间没有关联[31-34]。然而,在一项包括30岁及以上成年人的研究中,观察到豆类和肉类蛋白质摄入量与髋部骨折风险呈负相关[35]。Tengstrand等[36]的一项对曾有严重的股骨颈骨折史的60位70~92岁绝经后妇女对比研究发现,接受高蛋白饮食组(2.0 g/kg)全身的骨密度都有不同程度的增加。这些临床实验说明适当增加蛋白质摄入可以预防骨质疏松严重的并发症——髋部骨折的发生,且骨折患者的补充蛋白质可以增加全身骨密度。
综上所述,蛋白质与骨代谢有着密切的联系。适当增加蛋白质摄入可以增加全身骨密度,还可预防骨折。以鱼、橄榄油和低摄入红肉为特征的地中海饮食模式与较高的骨密度有关。过多摄入含有酸化氨基酸的动物来源蛋白质(如半胱氨酸和甲硫氨酸)会增加患骨质疏松症的风险。素食者和素食主义者股骨颈和腰椎的骨密度低于杂食者,而且素食主义者的骨折率高于杂食者。

