儿童紫癜性肾炎血尿酸水平与临床及病理的关系
吴淑芬 吴 芳 杨跃红 薛彩红 寇 敏 麻耀戎 崔燕妮 程义明 孟 月 赵丽君
1.山西医科大学儿科医学系(山西太原 030001);2.山西省儿童医院肾内科(山西太原 030013)
1 对象与方法
1.1 研究对象
收集整理2011年1月-2017年12月山西省儿童医院肾内科经临床和病理确诊为HSPN 的84 例住院患儿的临床资料,进行回顾性分析。研究对象纳入标准:①年龄<18周岁;②符合2009年中华医学会儿科分会肾脏病学组儿童常见肾脏疾病诊治循证指南制定的HSPN 诊断标准[4];③有典型的皮肤紫癜、不同程度的腹痛和/或关节肿痛病史,并有不同程度的血尿和/或蛋白尿;④肾外症状已消失;⑤住院期间首次行肾活检。研究对象排除标准:排除IgA肾病、乙肝病毒相关性肾炎、狼疮性肾炎及抗中性粒细胞胞浆抗体(ANCA)相关性小血管炎等全身性疾病者。
依据血尿酸水平,HSPN 患儿分为血尿酸正常组和血尿酸增高组两组。
1.2 方法
1.2.1 临床资料收集 收集患儿的一般情况(年龄、性别)和临床资料(包括皮疹反复情况、有无肉眼血尿、尿红细胞计数、24小时尿蛋白定量、血肌酐、尿素氮、血白蛋白、血胆固醇、血清胱抑素C、肾小球滤过率、补体C3等)。临床检验指标均为患儿当次入院行肾活检前采样检测。
1.2.2 临床分型 根据中华医学会儿科学分会肾脏病学组制定的HSPN临床分型标准[4],入选研究对象分为5型,分别为孤立性血尿型、孤立性蛋白尿型、血尿和蛋白尿型、肾病水平蛋白尿型和急性肾炎型。
1.2.3 肾脏病理改变 肾脏病理分级标准参照文献[4]。根据患儿病理分级情况分为Ⅰ~Ⅱ级、Ⅲ级及>Ⅲ级。并进一步针对系膜细胞增殖、基质增宽、肾小球硬化/坏死/粘连以及新月体形成的情况对肾小球的病理改变进行评估。
1.2.4 肾小管间质病理评分方法 肾小管间质病理评分标准[6]:①肾小管变性、坏死,按无、轻、中、重受损分别计0、1、2、3 分;②肾小管萎缩,按萎缩程度与范围,无小管萎缩计0分,小灶状萎缩1分,片灶状萎缩2分,弥散性重度萎缩3分;③间质炎性细胞浸润,无计0分,小灶状1分,片灶状2分,弥散性重度3分;④间质纤维化,无计0分,小灶状1分,片灶状2分,弥散性重度3分。
1.2.5 血尿酸检测 采用尿酸酶法检测,采血前1日避免高嘌呤饮食。儿童血尿酸增高判定标准为血尿酸值高于同年龄、性别的正常高值,即1~12月龄>500 μmol/L,1~10岁>320 μmol/L,11~15岁男孩>470 μmol/L、女孩>350 μmol/L,15岁以上男孩>420 μmol/L、女孩>357 μmol/L[5]。
1.3 统计学分析
采用SPSS 22.0统计软件进行数据分析。符合正态分布的计量资料以均数±标准差表示,两组间比较采用两独立样本t检验;多组间比较采用单因素方差分析,进一步两两比较采用LSD-t检验。非正态分布计量资料以中位数(四分位数间距)表示,组间比较采用Wilcoxon秩和检验。计数资料以百分比表示,组间比较采用χ2检验。两组有序指标变量比较采用秩和检验。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
82例患儿中,男47例、女35例,男女比例1.34:1,中位年龄10.5(9~13)岁。其中,血尿酸增高组43例,男23例、女20例,中位年龄11(8~12)岁;血尿酸正常组39例,男24例、女15例,中位年龄10(9~13)岁。两组间性别、年龄的差异均无统计学意义(P>0.05)。见表1。82例患儿中,孤立性血尿型7例、孤立性蛋白尿型15例、血尿和蛋白尿型35例、肾病水平蛋白尿型20例、急性肾炎型5例。
2.2 血尿酸水平与HSPN患儿临床指标相关性
与血尿酸正常组相比,血尿酸增高组患儿24小时尿蛋白量、血胆固醇和血肌酐水平较高,血白蛋白水平和内生肌酐清除率较低,差异有统计学意义(P均<0.05)。见表1。
孤立性血尿型、孤立性蛋白尿型、血尿和蛋白尿型、肾病水平蛋白尿型与急性肾炎型患儿血尿酸水平差异有统计学意义(P<0.01)。孤立性血尿型、孤立性蛋白尿型、血尿和蛋白尿型的血尿酸水平均低于肾病水平蛋白尿型(P<0.05)。见表2。
2.3 血尿酸水平与HSPN患儿病理的相关性
血尿酸增高组和正常组之间肾脏病理分级、新月体形成以及肾小管萎缩评分分布的差异均有统计学意义(P<0.05);血尿酸增高组病理分级为Ⅰ~Ⅱ级的比例较低,新月体形成≥25% 的比例较高,肾小管萎缩评分为1 和2 分的比例较高,差异有统计学意义(P<0.05)。见表3。
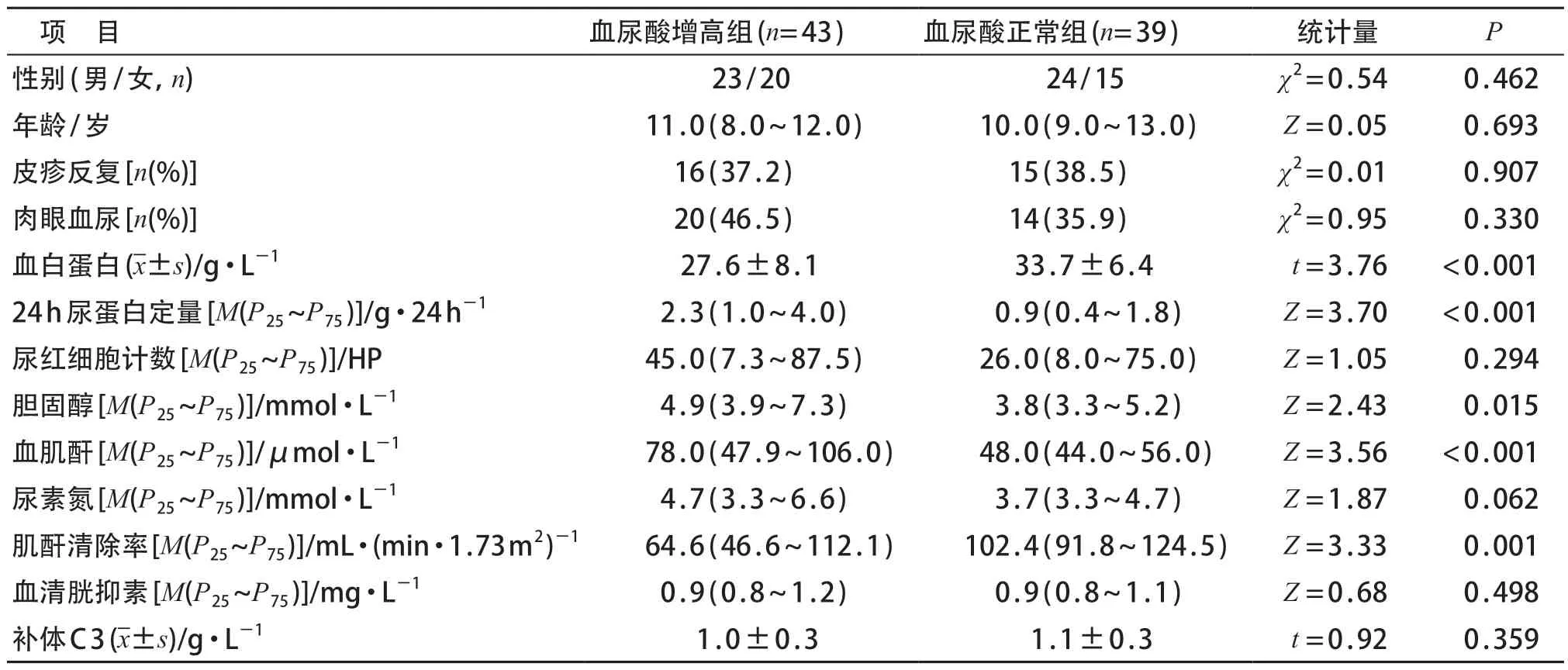
表1 HSPN患儿不同血尿酸水平与临床指标间的关系
表2 HSPN不同临床分型患儿的血尿酸水平(±s,μmol/L)

表2 HSPN不同临床分型患儿的血尿酸水平(±s,μmol/L)
注:1)与肾病水平蛋白尿型相比,P<0.05
3 讨论
尿酸是嘌呤代谢终产物,尿酸生成后70%以游离尿酸钠盐形式经肾脏排泄[7]。研究表明HSPN患者血尿酸升高与肾小管等损害密切关联[8]。本研究中HSPN患儿的血尿酸增高发生率为52%。与血尿酸正常患儿相比,血尿酸增高患儿的24小时尿蛋白量、血肌酐、血胆固醇显著增高,血白蛋白、肾小球滤过率显著降低,显示血尿酸升高可能对HSPN患儿尿蛋白量增加及肾功能降低有一定的提示作用,血尿酸增高HSPN 患儿临床表现加重,与相关文献一致[9]。本研究还发现肾病水平蛋白尿型患儿的血尿酸水平显著增高。HSPN 患儿中的肾病水平蛋白尿型,或称肾病综合征型,其临床特点符合大量蛋白尿、低白蛋白血症和/或高胆固醇血症,病理表现多符合Ⅲb~Ⅳ级[4]。具有较重临床及病理表现的肾病水平蛋白尿型患儿的血尿酸水平也较高,这与本研究中不同血尿酸水平HSPN患儿的分析结果一致。血尿酸升高与肾损伤在机制上互为因果,相互影响。可能机制包括,可溶性尿酸可刺激血管平滑肌细胞增生、抑制内皮功能、收缩肾脏血管、破坏肾血流的自我调节系统以及诱导炎性反应;血尿酸升高可导致尿酸盐在肾间质沉积、堵塞肾小管,进而引起急性肾损伤;而另一方面,由于肾脏功能与结构受损,致使从尿液中尿酸排泄减少,血清尿酸水平升高更为明显[10]。本研究中,肉眼血尿的发生率及尿红细胞计数在两组患儿之间无统计学差异,考虑与样本数不足以及未统计镜下血尿有关,有待于增大样本量及完善临床资料进一步研究。
儿童HSPN 的病理特征以肾小球系膜增生、系膜区IgA沉积以及上皮细胞新月体形成为主,其病理改变轻重不一,是指导治疗、评估预后的重要指标。本研究发现,伴有血尿酸增高HSPN患儿的肾脏Ⅲ级病理损害所占百分比显著增高,其肾脏病理分级较血尿酸正常患儿严重。进一步观察发现,血尿酸增高组新月体形成≥25%的比例较高。研究显示,HSPN患儿新月体形成会伴有肾小球滤过屏障及结构的破坏,临床常伴有肾功能异常[11]。因此,血尿酸增高可能对HSPN患儿肾脏病理中肾小球新月体的形成有一定的提示作用,从而可能是HSPN病情发展中一个不可忽视的因素。近年来越来越多的报导表明肾小管间质的病理损伤与HSPN 的预后密切相关。本研究发现,伴有血尿酸增高HSPN 患儿的肾小管萎缩较血尿酸正常患儿严重;而在肾间质浸润及纤维化方面,两组的差异无统计学意义。进一步病理评分显示,血尿酸增高组主要呈小灶状炎性细胞浸润,肾间质纤维化不明显。关于机制,有研究报道血尿酸通过氧化应激、炎性反应刺激诱导肾小管上皮细胞转化为成纤维细胞,从而促进肾小管间质纤维化的进展[12-13]。因此,血尿酸增高对HSPN患儿肾脏病理中的肾小管萎缩有一定的提示作用,从而在HSPN的预后判断中可能具有一定的意义。

表3 HSPN患儿不同血尿酸水平肾脏病理比较 [n(%)]

