死胎胎盘与活产胎盘的病理特征对照研究
宁宁,张海雁,张红丽,席琼,任拼
西北妇女儿童医院病理科,陕西 西安 710061
胎盘是妊娠期维系胎儿生长发育的重要器官,作为母体和胎儿之间的交流平台,其病理结构的改变与妊娠结局密切相关。通过对胎盘的病理学研究,可以解释不良妊娠产生的原因,了解母体孕期乃至孕前的健康状况、追溯胎儿发育异常甚至成人后患某些先天性疾病的起因等。而死胎作为不良妊娠最严重的结局,其胎盘的病理检查尤为重要。在一项大样本Meta分析研究中发现,第一胎为死胎的妇女再次怀孕出现死胎的概率是常人的5倍[1],找到死胎的病因可以对下次怀孕的个体化健康指导提供理论支持。对于病因不明的死胎,通过胎盘病理检查可以获得额外的重要信息,协助找到胎儿死亡原因。目前国内尚缺乏对死胎胎盘病理学的大样本研究,本研究旨在通过对照研究死胎与活产胎盘的病理差异,了解死胎胎盘的病理特征,探讨胎盘病理学改变与死胎发生的相关性。
1 资料与方法
1.1 一般资料 收集2014年1月至2018年12月西北妇女儿童医院病理科接收的胎盘病理资料,其中死胎532例,排除双胎、脐带绕颈、胎儿畸形、外伤等非胎盘因素导致的死胎,共纳入364 例胎龄20~36 周的死胎。同时以418例胎龄20~36周的活产病例作为对照。
1.2 诊断标准 胎龄超过20 周,体质量大于350 g,出生后无生命体征,第 1 分钟、5 分钟 Apgar 评分均为0分被定义为死胎。胎龄计算及妊娠合并症诊断标准参照《妇产科学》(第8版)。
1.3 方法 所有胎盘娩出后立即浸泡福尔马林固定,至少切取5块全层胎盘组织,其中必须有1块包含脐带及胎膜,其余随机切取,每例胎盘切片由两位经验丰富的病理医生共同诊断。首先描述胎盘及脐带外观,再描述显微镜下羊膜、绒毛膜、底蜕膜、脐带及脐血管的组织病理结构。按最新国际标准将胎盘病理按照发育紊乱、炎症紊乱及循环紊乱三部分进行分类。
1.4 统计学方法 采用SPSS22.0 软件进行数据统计分析,采用单变量Logistic 回归模型计算优势比(OR)和95%置信区间(CI),本文以P<0.01 定义为差异有统计学意义。
2 结果
2.1 死胎胎盘和活产胎盘的发育紊乱情况比较 与活产胎盘相比,终端绒毛发育不成熟(图1)、单脐动脉7.5%(图2)及帆状脐带这三种胎盘发育紊乱在死胎胎盘中发生率明显升高,且两组间比较差异具有统计学意义(P<0.01)。而交叉脐带、有缘胎盘、轮廓胎盘及终端绒毛发育不全等病理发生率在两组间比较差异均无统计学意义(P>0.01),见表1。
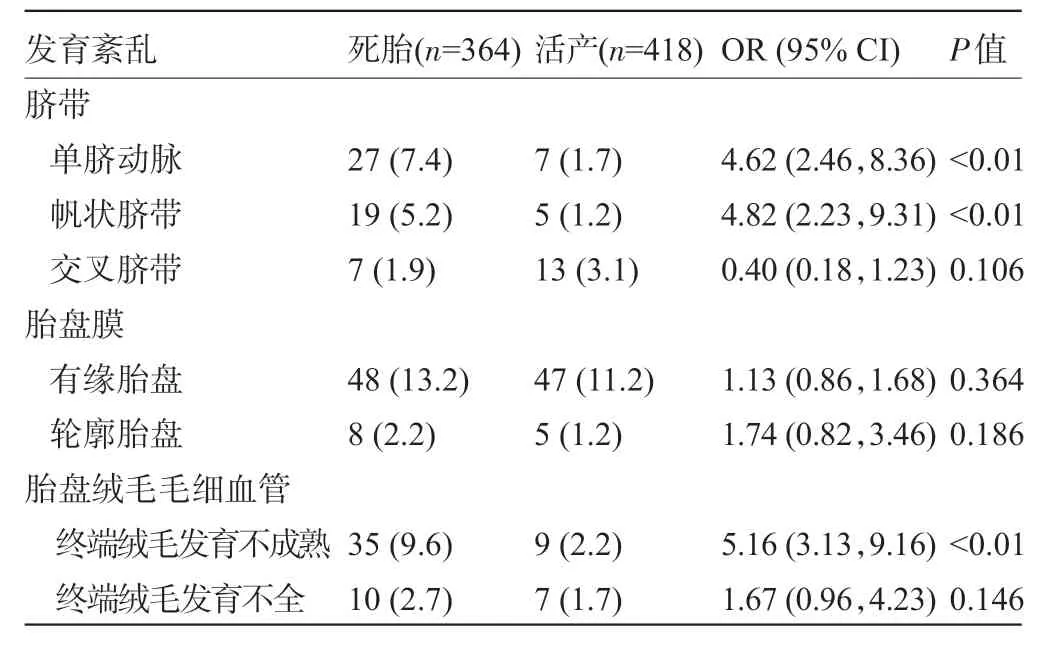
表1 死胎胎盘和活产胎盘的发育紊乱情况比较[例(%)]
2.2 死胎胎盘和活产胎盘的炎症紊乱比较 炎症改变在死胎及活产胎盘病理中均较常见,与活产胎盘组相比,急性绒毛膜羊膜炎(图3)、急性绒毛膜板炎(图4)及急性脐带炎在死胎胎盘中发生率更高,且两组间比较差异具有统计学意义(P<0.01)。而急性脐动静脉炎、绒毛膜板急性血管炎及绒毛炎等炎症改变在两组间比较差异均无统计学意义(P>0.01),见表2。

图1 终端绒毛发育不成熟(HE×10)

图2 单脐动脉(脐带横截面)

图3 急性绒毛膜羊膜炎(HE×5)

图4 急性绒毛膜板炎(HE×10)

表2 死胎胎盘和活产胎盘的炎症紊乱比较[例(%)]
2.3 死胎胎盘和活产胎盘的循环紊乱比较 与活产胎盘组比较,胎盘后血肿、胎盘梗死、绒毛膜板内血管栓塞(图5)及胎盘内血肿(图6)等循环紊乱相关病理改变在死胎胎盘中的发生率均明显升高,且两者间比较差异均有统计学意义(P<0.01),见表3。

表3 死胎胎盘和活产胎盘的循环紊乱比较[例(%)]
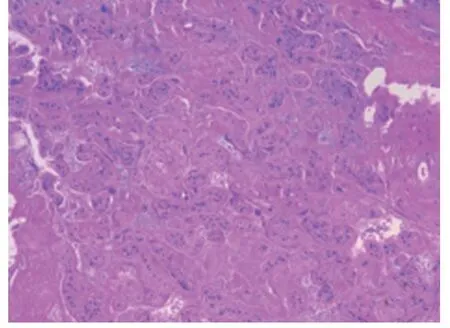
图5 胎盘梗死(HE×10)

图6 胎盘内血肿(HE×10)
3 讨论
世界卫生组织(WHO)将胎龄大于28周,体质量大于350 g,出生后无生命体征,第1、5分钟Apgar评分均为0分的胎儿定义为死胎,而美国将死胎胎龄定义为大于20周,国内目前无统一规定。本研究采用了美国对死胎的定义标准,以增加样本量及样本多样性。全世界每年死胎数约为260 万,晚期妊娠死胎发生率为1.84%,其中98%发生在中低收入国家,巴基斯坦死胎发生率甚至高达4.3%,而西欧国家最低,仅为0.2%。中国每年发生的死胎数约12.2万,排在世界第4位[2-3]。
死胎是多种因素共同作用的结果,有些死胎有明确的病因,例如胎儿畸形、脐带绕颈、妊娠期糖尿病等,还有一些死胎病因不明,被定义为不能解释的死胎。一项系统研究发现,11.2%~64.9%的死胎与胎盘异常有关,产后胎盘病理检查是解释死胎病因的重要手段[4]。具体哪些胎盘病理改变与死胎相关仍未明确,为了单独研究胎盘因素与死胎的关系,本研究排除了因外伤、脐带过长、脐带过短、脐带扭转、脐带绕颈、胎儿畸形及其他胎儿因素所致死胎病例,采用目前国际公认的方法将胎盘病理改变分为发育异常、炎症改变和循环紊乱三部分,分别对比这些病理异常改变在死胎胎盘及活产胎盘中的差异,初步探索与死胎相关的病理改变。
胎盘发育异常方面,本研究发现单脐动脉及帆状脐带在死胎胎盘中的发生率高于活产胎盘。正常脐带中包含两条脐动脉和一条脐静脉,脐动脉内流动的是胎儿静脉血,少一条脐动脉将导致胎儿内代谢物排出障碍;帆状脐带胎膜段因缺少华通胶保护而容易受压,影响血流。这两种发育异常会影响胎儿与母体间营养物质交换,从而导致死胎的发生的可能。妊娠早期可通过彩色多普勒超声进行诊断,发现单脐动脉及帆状脐带后密切观察胎动情况,出现胎动异常应尽早终止妊娠,降低死胎发生的风险[5]。据文献报道,多胎妊娠中单脐动脉发生率约为3.3%,为单胎妊娠的3~4倍,糖尿病、肥胖、吸烟、高龄初产妇等较易发生单脐动脉[6]。因此,妊娠前应指导备孕妇女戒烟、控制体质量及血糖,可以降低单脐动脉发生率。此外,本研究发现胎盘终端绒毛发育不全也会影响胎儿从母体获取营养,导致胎儿发育不良甚至死胎,而胎盘胎膜的附着关系在死胎胎盘及活产胎盘中发生率差异无统计学意义,说明其与死胎发生率无明显相关性。炎症是导致死胎的常见因素[10],本研究发现死胎胎盘中炎症发生率普遍高于活产胎盘,其中有统计学差异的炎症改变包括:急性绒毛膜羊膜炎、急性脐带炎和绒毛膜板血管退化改变。急性绒毛膜羊膜炎是最为常见的病理类型,总发生率为57.7%。根据镜下表现可以将其分为三期:绒毛膜板下的纤维素中或蜕膜内见中性粒细胞,数量<10个/HP为Ⅰ期;绒毛膜板和绒毛膜内见中性粒细胞,且数量在11~30个/HP为Ⅱ期;蜕膜、绒毛膜、羊膜层均有中性粒细胞浸润,且数量>30个/HP为Ⅲ期。本研究中急性绒毛膜羊膜炎在死胎胎盘大部分为Ⅱ~Ⅲ期,而在活产胎盘中的发生率仅为21.3%,且大多为Ⅰ~Ⅱ期,说明炎症分期升高与胎儿死亡呈正相关,该结果与国外研究基本一致[8]。急性脐带炎在死胎胎盘中的发生率也显著高于活产胎盘组,原因可能是脐带炎症会导致脐带内血液交换能力降低,甚至直接感染胎儿。有研究甚至认为脐带炎的发生和新生儿早期感染有关,例如新生儿败血症、脑膜炎、肺炎等[9]。但并非所有胎盘炎症改变都有与死胎相关,急性脐动、静脉炎和绒毛炎等病理改变在死胎及活产胎盘中发生率差异无统计学意义。导致胎盘发生炎症性改变的途径通常有4条[7]:①微生物通过母体生殖道或肠道逆行性感染胎盘,常见于妊娠期糖尿病、胎盘早剥等;②医源侵入性操作引起感染,如羊水穿刺、输尿管支架置入治疗妊娠期肾积水等;③经血液感染,母体出现其他系统感染性疾病时,微生物经母体血液进入胎盘导致炎症;④微生物经输卵管伞端进入子宫及胎盘导致感染。做到以下几点可以有效降低其发生率:首先是怀孕前尽可能治愈全身感染性疾病;其次是控制妊娠期血糖,尽量减少有创检查;怀孕期间出现炎症要在产科医生指导下规范使用抗生素,而不是害怕药物致畸而拒绝治疗。
循环障碍也是引起死胎的常见原因,在死胎胎盘病理中发生率仅次于急性绒毛膜羊膜炎。本研究发现,胎盘后血肿、胎盘梗死、胎盘内血肿、绒毛间纤维蛋白沉积等循环障碍表现在死胎胎盘中的发生率明显升高,这些病理改变可能是导致死胎的危险因素。胎盘后血肿又称底蜕膜血肿,位于底蜕膜和子宫壁之间,常见于肾脏病合并妊娠、外伤冲击、高血压及全身血管性疾病等,主要因底蜕膜小动脉痉挛引起毛细血管缺血坏死、破裂出血,引起胎盘早剥、胎盘卒中、DIC、死胎等,因此当临床确诊时应该及时终止妊娠,避免不良妊娠结局。胎盘梗死是指局部胎盘缺血导致绒毛凝固性坏死,病因是孕妇全身或局部血管病变导致螺旋动脉痉挛、狭窄或闭塞等使进入绒毛间隙的血流被阻断,梗死面积小于胎盘的10%对胎儿影响不大,当梗死面积进一步扩大时将导致胎儿与母体之间物质交流障碍,可能引起死胎。胎盘内血肿又称胎盘实质血肿,是因胎盘内绒毛血管破裂导致,有学者认为胎盘内血肿可能是先发生于胎盘梗死,缺血继发血管破裂所致[11],胎盘实质内血肿不直接威胁胎儿生命,阳性体征也少见,有研究认为其仅是导致胎盘功能不全和宫内发育迟缓的独立危险因素[12],临床上与胎盘血池难以鉴别[13]。绒毛间纤维蛋白沉积使绒毛间隙血流减少,阻碍母胎血流交换,可导致胎儿生长受限、神经系统发育障碍等,大量沉积可危及胎儿存活。本研究中死胎胎盘绒毛间纤维蛋白沉积发生率为10.4%,而对照组仅为1.6%。但绒毛间纤维蛋白沉积病因至今尚未完全阐明,可能与免疫介导的母-胎排斥有关,通过免疫治疗方法可能预防该病变的发生。ABDULGHANI等[14]通过预防性静脉注射免疫球蛋白、肝素和阿司匹林,使绒毛间大量纤维蛋白沉积合并慢性绒毛间隙炎的孕妇在下一次妊娠中接近足月分娩了健康胎儿,且胎盘病理检查未发现此类异常改变。缺血缺氧被认为是死胎的直接因素,绒毛膜板内血栓、无血管性终端绒毛及胎盘水肿这三种代表胎儿循环的病理改变均会影响母胎血液交换,引起死胎。因此,本研究认为胎盘循环发育紊乱(包括母体及胎儿)可能是死胎的高危因素。
综上所述,死胎是多种因素共同作用的结果,通过胎盘病理检查可以为解释死胎提供证据,并为再次妊娠提供个体化指导。死胎胎盘内可同时存在多种病理改变,其中胎盘终端绒毛发育不全、单脐动脉、帆状脐带、急性绒毛膜羊膜炎、急性绒毛膜板炎及循环发育紊乱等发生率较活产胎盘明显升高,可能是死胎的危险因素。与国内其他死胎病理研究相比,本研究的独特之处在于使用了大量死胎与活产胎盘进行病理学对照研究。不足之处在于活产病例大部分胎龄超过32周,而死胎有较多病例胎龄低于32周,因为死胎常发生在妊娠的早期与中期阶段,低于活胎的正常妊娠周期,但从目前的报道来看胎龄差异对于胎盘病理学影响较小。

