重力液流与主控液流对白内障超声乳化术术后视力恢复及视觉质量的影响
刘广源,刘家佳,温跃春
作者单位:安徽医科大学附属省立医院眼科,安徽 合肥230001
随着白内障超声乳化手术的普及和人工晶状体的材质及功能的改进,病人对于手术的要求已从简单的复明手术向获得更好的视觉质量的屈光手术转变。有研究表明,高阶像差的改变对术后视觉质量起到了重要作用[1]。目前国内白内障超声乳化手术多采用重力灌注方式。主控灌注通过机器监测术中模拟眼压的改变,主动调节灌注液流量与速度,从而维持术中前房的稳定。重力灌注技术则是通过术者在术中对前房情况的判断,通过调节瓶高来改变灌注的流量和速度,其具有一定的延迟性。灌注液流量和速度的突然改变必定会造成前房的波动及瞬时眼压改变,对病人造成不适感。超声乳化过程中,能量以3种形式向眼内传导(机械能量、超声波能量、液体动力学)。机械能量主要来源于术中手术器械在前房的操作,超声能量和流体动力学对眼睛角膜内皮有明显的负面影响[2-4]。稳定的前房及眼压可以减少术中超声能量的使用,减少角膜内皮的损伤及术后角膜水肿的发生率,获得更好的术后视力。年龄相关性白内障病人的高阶像差明显增加,而手术源性高阶像差则是影响白内障术后视觉质量的重要因素[5-6]。对于术后视觉质量的评价应从多方面考虑,包括主观和客观方面。其中主观视觉质量包括裸眼视力、最佳矫正视力(BCVA)。客观视觉质量包括波前像差、调制传递函数(MTF)等[7]。本研究通过对不同灌注方式下手术后病人角膜内皮情况、BCVA、高阶像差、MTF的变化进行比较,比较两者术后视觉质量差异。
1 资料与方法
1.1一般资料2018年6月至2019年6月于安徽医科大学附属省立医院眼科因年龄相关性白内障行白内障超声乳化吸出联合人工晶体植入的手术病人采用随机数字表法分为试验组和对照组,试验组使用主控液流灌注方式进行手术,对照组使用重力灌注方式进行手术,选取术后随访资料完整的40例40眼,两组各20例20眼。其中男17例,女23例。年龄范围为55~85岁。超声乳化仪均为Alcon Centurion机器,植入均为Alcon非球面人工晶状体。本研究符合《世界医学协会赫尔辛基宣言》相关要求,病人或近亲属对研究方案签署知情同意书。
1.2纳入标准依照晶状体核混浊分类(LOCSⅢ)分级,晶状体核透光性和晶状体核颜色评分为4.0~6.9分,年龄相关性白内障。
1.3排除标准术前角膜内皮数小于1 500/mm2、角膜相关疾病:角膜手术史、角膜炎、角膜白斑、角膜营养性疾病、圆锥角膜等;既往接受过内眼手术及其他影响术后视力的眼部疾病:青光眼、葡萄膜炎、老年性黄斑变性、糖尿病视网膜病变、眼外伤、高度近视/远视/散光等。
1.4手术方法所有手术由同一医生顺利完成。试验组使Centurion主控灌注模式,主控眼压设置55 mmHg,术中负压为400 mmHg,流速为35 mL/min,扭动超声设置为1%~55%,智能超声(IP)设置为10 ms,1∶1比例。对照组使用Centurion重力灌注模式,灌注瓶高度设置为95 cm水柱,术中负压为400 mmHg,流速为35 mL/min,扭动超声设置为1%~55%,IP设置为10 ms,1∶1比例。术前使用复方托吡卡胺滴眼液散瞳,盐酸丙美卡因表面麻醉。10∶00方向行2.2 mm透明角膜切口,前房注入粘弹剂,环形撕囊约5.0~5.5 mm,水分离,超声乳化晶体核,注吸器(I/A)吸出皮质,后囊抛光,注入粘弹剂,植入人工晶状体于囊袋内,吸出剩余粘弹剂,水密切口,术眼涂妥布霉素地塞米松眼膏,术眼包盖。两组病人术后按常规处理。
1.5观察指标术中记录每位病人CDE[CDE是由超乳机器根据术中超声能量的使用情况自动计算得出,CDE=纵向超声时间×平均纵向超声能量(百分比)+扭动超声时间×0.4×平均扭动超声能量(百分比)],术后记录BCVA。使用角膜内皮仪(日本TOPCON SP-3000P)记录术后角膜内皮细胞密度(ECD)、中央角膜厚度(CCT)。iTrace视功能分析仪(美国科林公司Tracy Technologies)测量并记录病人术后1 d、1周、1月自然状态下瞳孔直径3 mm下的角膜、总眼的球差、彗差、三叶草像差及总高阶像差下的MTF。
1.6统计学方法应用SPSS l3.0软件进行统计分析,计数资料用χ2检验,计量资料的比较选用两独立样本的t检验,各组数据满足正态分布及方差齐性,以P<0.05为差异有统计学意义。
2 结果
2.1一般资料的比较术前试验组和对照组病人在性别、年龄、眼轴、晶状体核透光性、晶体核颜色评分比较,均差异无统计学意义(P>0.05)。见表1。
2.2BCVA的比较两组术前BCVA比较差异无统计学意义(P>0.05),术后1 d、1周、1月BCVA试验组优于对照组(P<0.05)。见表2。
表2 两组年龄相关性白内障超声乳化手术病人术前术后最佳矫正视力(BCVA)/±s

表2 两组年龄相关性白内障超声乳化手术病人术前术后最佳矫正视力(BCVA)/±s
组别对照组试验组t值P值眼数20 20术前0.327±0.127 0.334±0.150-0.17 0.866术后1 d 0.745±0.218 0.950±0.193-3.14 0.003术后1周0.865±0.225 1.030±0.175-2.58 0.014术后1月0.890±0.229 1.020±0.157-2.09 0.043
2.3术中CDE的比较两组病人术中CDE比较,试验组(5.54±0.91)s小于对照组(7.27±1.47)s(t=-4.499,P<0.001)。
2.4角膜内皮情况的比较两组病人角膜内皮细胞密度在术前、术后1 d、1周、1月均差异无统计学意义(P>0.05)。
两组病人中央角膜厚度在术后1 d、1周试验组均小于对照组(P<0.05),说明主控灌注能够在术中更好地保护角膜内皮,减少角膜内皮损失。术后1月差异无统计学意义(P>0.05),说明随着时间推移,两组病人角膜逐渐恢复并趋于稳定。见表3。
2.5高阶像差及MTF的比较术后1 d、1周、1月试验组术眼全眼的总高阶像差、球差、彗差、三叶草像差及总高阶像差下MTF与对照组均差异有统计学意义(P<0.05),且试验组在术后高阶像差及MTF的改变优于对照组。见表4。

表1 两组年龄相关性白内障超声乳化手术病人一般情况对比
表3 两组年龄相关性白内障超声乳化手术病人角膜内皮情况比较/±s
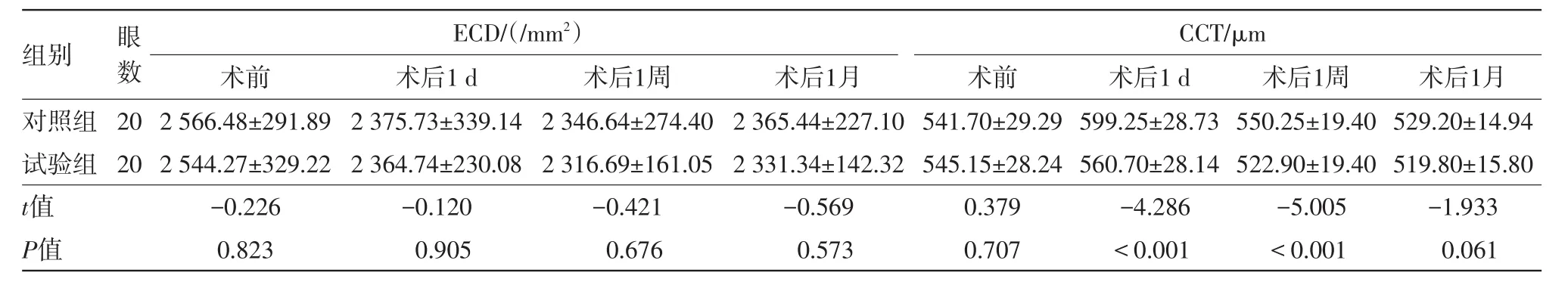
表3 两组年龄相关性白内障超声乳化手术病人角膜内皮情况比较/±s
注:ECD为角膜内皮细胞密度,CCT为中央角膜厚度
组别对照组试验组t值P值ECD/(/mm2)CCT/μm眼数 2 0术后1月529.20±14.94 519.80±15.80-1.933 0.061 20术前2 566.48±291.89 2 544.27±329.22-0.226 0.823术后1 d 2 375.73±339.14 2 364.74±230.08-0.120 0.905术后1周2 346.64±274.40 2 316.69±161.05-0.421 0.676术后1月2 365.44±227.10 2 331.34±142.32-0.569 0.573术前541.70±29.29 545.15±28.24 0.379 0.707术后1 d 599.25±28.73 560.70±28.14-4.286<0.001术后1周550.25±19.40 522.90±19.40-5.005<0.001
表4 两组年龄相关性白内障超声乳化手术病人术后高阶像差及调制传递函数(MTF)比较/±s

表4 两组年龄相关性白内障超声乳化手术病人术后高阶像差及调制传递函数(MTF)比较/±s
类别术后1 d对照组试验组t值P值术后1周对照组试验组t值P值术后1月对照组试验组t值P值眼数 总高阶像差/μm 球差/μm 彗差/μm 三叶草像差/μm MTF 20 20 0.360±0.061 0.185±0.077-7.899<0.001 0.050±0.054-0.037±0.140-2.614 0.013 0.146±0.099 0.093±0.038-2.213 0.033 0.172±0.097 0.108±0.048-2.594 0.013 0.325±0.068 0.400±0.057 3.744 0.001 20 20 0.237±0.064 0.114±0.033-7.560<0.001 0.022±0.030-0.018±0.080-2.164 0.037 0.103±0.058 0.043±0.017-4.395-0.060 0.140±0.096 0.101±0.483-2.195 0.034 0.310±0.070 0.434±0.069 5.627<0.001 20 20 0.156±0.054 0.056±0.016-7.850<0.001 0.018±0.032-0.003±0.009-2.887 0.007 0.090±0.084 0.028±0.013-3.268 0.002 0.130±0.094 0.048±0.021-3.814<0.001 0.447±0.088 0.544±0.060 4.063<0.001
3 讨论
主控灌注技术能够减少术中眼压的波动维持前房稳定性,稳定的前房能够增加核的跟随性,减少术中超声能量的使用。有研究表明,主控灌注移除白内障晶状体所需的能量比传统重力灌注超声乳化系统减少38%,在排除其他相关因素后,术中超声能量的使用是造成角膜内皮损伤的最重要因素[8]。前房的稳定性在白内障超声乳化手术中由多种因素决定,其中,抽吸速率和灌注速率起决定性作用[9],有研究表明,增大抽吸流量并不能显著提高超声乳化效率,但增加的抽吸流量和真空水平会增加阻塞解除后湍流的发生概率[10],与传统的重力灌注相比,主控灌注具有更好的眼压维持能力和防止浪涌发生的能力。谢立信等[11]研究表明,病人行白内障超声乳化吸除术后,2级角膜水肿者多在术后一周左右[(5.6±1.9)d]修复。术后1月角膜内皮基本趋于稳定。3级角膜水肿这角膜内皮丢失率高达67.0%,其存留的角膜内皮细胞密度已不足角膜内皮的愈合储备密度,极易进展为角膜内皮失代偿。4级角膜内皮水肿者角膜内皮细胞丢失率为84.4%,存留的角膜内皮细胞密度<500/mm2。角膜内皮细胞功能失代偿。本研究发现试验组可以通过减少超声能量的使用,减轻术后角膜内皮损伤,短期内获得更好的术后视力及更好的视觉质量,结果和王海伟、岳岩坤[12]的研究相似。
MTF及波前像差作为一项视觉质量评价指标已受到国内外广泛认可,通过这些指标可以更好地测量人眼光学系统的屈光能力。角膜作为全眼最重要的屈光介质,全眼像差的80%由角膜决定,暗环境下,球差是影响视觉质量的主要因素,Kosaki等[13]的研究认为造成白内障术后夜视力差、眩光等视觉质量下降的主要因素是术后高阶像差的改变。将这些指标应用于白内障术后病人的视觉质量评估可以更好地解释部分白内障病人术后出现的视物不清、眩光及夜视力差等现象。白内障术后出现的视物模糊可能是因为术中角膜的改变而引起高阶像差的改变,而高阶像差的改变不能通过镜片矫正。在不考虑心理因素的条件下,单纯测量MTF可直接客观的评价白内障手术效果。本研究通过观察在不同灌注方式下白内障术后术眼的高阶像差和总高阶相差的MTF,表明试验组病人术后视觉质量及高阶像差和MTF明显优于对照组。
综上所述,本研究在相似条件下进行手术,考虑主控灌注下更小的眼内压波动和更好的前房稳定性,认为主控灌注下进行白内障超声乳化手术能够减少术中超声能量的使用,进而减少角膜内皮损伤,能够帮助病人在早期获得更好的术后视力及视觉质量。

