临床药师对1例席汉综合征患者使用糖皮质激素后出现精神异常的药学监护
冉娅娟,龙恩武,钱 妍*
0 引言
席汉综合征(Sheehan′s syndrome,SS)系指产后大出血引起垂体缺血坏死,导致部分或全垂体功能减退的综合征,主要累及的腺体包括性腺、甲状腺及肾上腺皮质。目前主要针对缺乏的靶腺激素进行替代治疗,通常应先补充糖皮质激素,再补充甲状腺激素,以防止肾上腺危象的发生,且应激情况下需要适当增加糖皮质激素剂量[1]。但糖皮质激素可能会引起营养物质、水、电解质等系统的紊乱;还会引起兴奋、烦躁不安、言语杂乱等精神异常表现。本文就1例席汉综合征患者使用糖皮质激素后出现精神异常的病例进行分析,提出相关药学建议。
1 病例资料
患者,女,44岁,因“产后畏寒、乏力22年,加重半月”入院。22年前患者于家中顺产5 kg男婴后,阴道持续流血,于当地诊所治疗后阴道流血停止,后无乳汁分泌,逐渐出现畏寒、乏力、停经、阴毛腋毛脱落等症状,未予重视。21年前症状加重,外院诊断为“席汉综合征”,予相关治疗后症状缓解,患者继续服药半年后自行停药,未再规范治疗,症状逐渐加重。半月前患者受凉后干咳,伴乏力,纳差,于当地医院就诊,诊断为“急性支气管炎、席汉综合征、贫血”,予头孢噻肟钠3.0 g q12h静滴抗感染,联合黄芪注射液30 ml,2次/d静滴,对症支持治疗,患者咳嗽缓解,但纳差、乏力症状加重,2 d未进食。为求进一步诊治来我院就诊,门诊以“席汉综合征”收入我科。患者既往体质差,易感冒,有产后大出血史,其余个人史、婚育史、家族史无特殊。入院查体:T 36.0 ℃,P 59次/min,R 18次/min,BP 132/81 mmHg,身高160 cm,体重42 kg,BMI 16.41 kg/m2。发育正常,神志清楚,表情淡漠,反应迟缓,扶入病房。皮肤黏膜色泽苍白,中度贫血面容,头发稀疏,腋毛缺如,阴阜上见2~3根阴毛。皮温低,皮肤干燥,结膜苍白,乳房正常对称,乳晕色淡。心、肺、腹(-),四肢肌力,肌张力正常。
辅助检查:入院随机血糖3.1 mmol/L;血皮质醇(08∶00、16∶00、24∶00):78.1、51.0、40.9 nmol/L;血ACTH(08∶00、16∶00、24∶00):2.95、2.53、1.86 pmol/L;TSH 0.98 mIU/L,TT3 0.38 nmol/L,FT3<1.54 pmol/L,TT4<12.87 nmol/L,FT4<5.15 pmol/L;性激素:FSH 6.11 mIU/ml,LH 1.01 mIU/ml,P<0.3 nmol/L,E2<37 pmol/L,T<0.45 nmol/L,GH 0.053 ng/ml,PRL 20.42 mIU/L;血常规、电解质见表1。肝肾功基本正常。
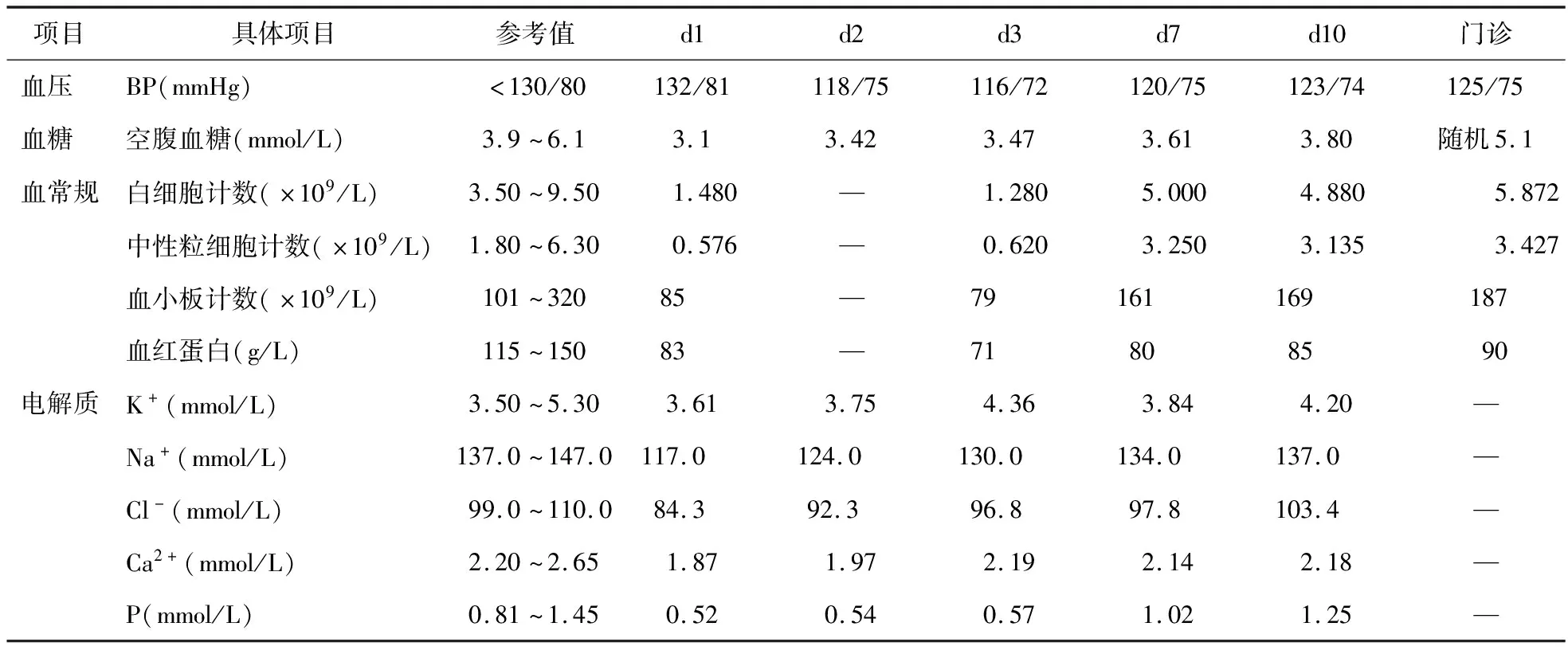
表1 患者实验室指标检查结果变化情况
入院诊断:席汉综合征、三系血细胞减少、中度贫血、低钠血症、低氯血症、低钾血症、低钙血症、低磷血症。
治疗过程:患者入院后第1天予氢化可的松琥珀酸钠100 mg,1次/d静滴,补充糖皮质激素;利可君片20 mg,3次/d口服升白治疗;碳酸钙D3片600 mg,1次/d,联合阿法骨化醇软胶囊0.25 μg,1次/d口服补钙;静脉补钠、补钾、补糖等治疗,监测生命体征。血液内科会诊建议行骨髓穿刺,血清免疫球蛋白+补体+自身抗体检测;第2天患者精神状态较入院时好转,可少许进食,治疗同第1天。查血脂异常,心肌酶谱升高,心包有积液。头颅CT:空泡蝶鞍?第3天患者精神状态较前好转,辅助检查结果见表1。调整激素替代方案为口服泼尼松片07∶00时7.5 mg,15∶00时2.5 mg,停止补钠补钾方案。第4天患者家属诉患者昨夜间兴奋,失眠。10∶00患者出现妄想、胡言乱语、烦躁不安等症状。急行头颅MRI:未见明显异常,空泡蝶鞍表现,垂体明显缩小变扁。请神内科会诊评估为轻度的精神异常,考虑为原发病或药物诱发。遂请临床药师会诊,考虑为糖皮质激素剂量过大引起的精神异常,建议调整激素方案为氢化可的松片07∶00时5 mg,15∶00时2.5 mg,并加用左甲状腺素钠片12.5 μg,1次/d,早餐前30 min口服,告知医护人员和家属加强看护,临床采纳。第5天患者妄想、幻听、烦躁等症状减轻。营养科会诊后予肠外营养支持治疗。第7天患者夜间可入睡,复查心肌酶谱指标较前明显下降,骨髓穿刺等结果未见明显异常。临床药师再会诊调整氢化可的松片07∶00时10 mg,15∶00时5 mg,左甲状腺素钠片25 μg,1次/d口服。第10天患者神志清楚,对答切题,进食睡眠可,大小便无异常。血常规示三系较入院升高,病情平稳,嘱患者院外继续激素替代治疗,2周后门诊随访。2周后患者诉精神食欲可,实验室检查结果见表1,调整方案为氢化可的松片07∶00时15 mg,15∶00时7.5 mg,左甲状腺素钠片50 μg,1次/d口服。
2 讨论
2.1 该患者治疗中出现精神异常的原因分析与关联性评价
2.1.1 席汉综合征及并发症 腺垂体功能减退症可出现靶腺激素的缺乏,而激素水平的降低可直接或间接引起脑组织的损伤和神经化学功能的障碍,中枢神经系统损害后可有癫痫样发作、嗜睡、淡漠等精神症状[2]。该患者入院时神志清楚,血糖、血压均正常,故暂不考虑疾病本身及并发症引起的精神异常。
2.1.2 低钠血症与补钠情况 低钠血症时由于细胞外液渗透压下降,水顺渗透压梯度进入脑细胞,导致脑水肿,患者入院时伴低钠血症,但不伴精神异常,而在血钠接近正常时出现相应症状,从时间上可排除低钠血症诱导的精神障碍。在过快纠正低钠血症时,可发生中枢神经系统脱髓鞘病变,临床可有抑郁、易怒或烦躁不安等表现[3]。根据廖二元《内分泌学》[4]计算该患者需补充的氯化钠量为28.41 g,加上生理需要量4.5 g,即第1个24 h内可补充13.97~18.71 g氯化钠,患者第1天补充15.3 g氯化钠,剂量补充合理。补钠速度在欧洲内分泌协会(ESE)《低钠血症诊疗指南(2014年版)》推荐第1个24 h避免血钠增加大于10 mmol/L,随后每24 h小于8 mmol/L[5];中国《老年患者低钠血症的诊治专家建议(2016年版)》针对慢性低钠血症推荐补钠速度为每日血钠升高速度为4~8 mmol/L,24 h小于10 mmol/L,48 h小于18 mmol/L,直至血钠浓度达到130 mmol/L[6]。患者第1个24 h内血钠升高7 mmol/L,第2个24 h内升高6 mmol/L,补钠速度合理,可排除因补钠速度过快致中枢神经系统脱髓鞘病变诱发的精神异常。
2.1.3 药物不良反应 患者入院后使用糖皮质激素,其说明书中明确指出可出现精神症状,且易发生于慢性消耗性疾病患者。《中国精神疾病分类方案与诊断标准(CCMD-3)》也列出类固醇类激素所致精神障碍类别。研究显示,泼尼松日剂量超过40 mg(或其他糖皮质激素等效剂量)时发生精神异常的风险增加[7],但在腺垂体功能减退患者中,有小剂量糖皮质激素(泼尼松龙2.5 mg)可诱发精神异常的报道[8-9],其原因可能是机体长期糖皮质激素不足,对外源性糖皮质激素敏感性增强所致[10]。糖皮质激素诱发的精神异常可在治疗中任何时间出现,但大多数发生在开始治疗的第1周,其主要症状有焦虑、兴奋、欣快或抑郁、失眠、性格改变等[7,11]。该患者病史已有22余年,一直未正规治疗,入院时2 d未进食,临床症状较重,处于应激状态,故给予氢化可的松琥珀酸钠100 mg,1次/d静滴,症状好转。第3天调整为泼尼松片07∶00时7.5 mg,15∶00时2.5 mg口服。第4天患者出现妄想、胡言乱语、失眠等表现。临床药师会诊后调整泼尼松片为氢化可的松片,并减少剂量为07∶00时5 mg,15∶00时2.5 mg,之后患者精神症状逐渐好转。因此,该患者出现精神异常表现符合糖皮质激素致精神异常的特征,且有明确的时间相关性,根据我国不良反应事件分析方法遵循的5条原则,判断导致患者出现此次精神异常的药物为糖皮质激素类药物(氢化可的松,泼尼松),关联性评价为很可能。
2.2 该患者发生糖皮质激素致精神异常后临床药师的处置分析 使用糖皮质激素导致患者发生精神异常后,一般在减少激素剂量或停止使用激素后,患者精神异常表现均会逐渐缓解,可酌情使用抗精神病药物对症处理[7-9]。
2.2.1 是否继续使用糖皮质激素 对确诊席汉综合征的患者应及时补充相应靶腺激素,且需终生替代治疗,而补充糖皮质激素为重中之重[12]。以往报道席汉综合征患者使用糖皮质激素后出现精神症状的处理措施主要为减少糖皮质激素剂量[10,13]。该患者病史已有22余年,一直未正规治疗,临床症状逐渐加重,此次入院时处于应激状态,予糖皮质激素治疗后情况好转,若此时立即停止使用糖皮质激素,可能导致患者病情进一步加重,神经内科医师会诊评估为轻度的精神异常,无需进一步治疗。故临床药师建议该患者宜在医护和家属加强监护的前提下继续使用糖皮质激素。
2.2.2 糖皮质激素方案的制定 根据美国内分泌学会(TES)《成人腺垂体功能减退症的激素替代疗法(2016年版)》[12],首选氢化可的松,日剂量15~20 mg(强烈推荐Ⅱ级证据);在特殊情况下(如无氢化可的松,或依从性特别差的患者)可选择长效的糖皮质激素(建议Ⅲ级证据)。有研究推荐,长期腺垂体功能低下的患者糖皮质激素的起始剂量应低于常规治疗剂量,根据患者的血压、血糖、电解质水平调整,但未推荐具体的调整方案[13]。临床药师考虑以小剂量糖皮质激素促使机体逐渐适应,尽可能模拟生理节律,缩短药物半衰期,降低不良反应的发生率。
2.2.3 甲状腺激素启用的时机 研究发现,垂体前叶功能减退患者治疗中出现精神异常与甲状腺激素水平长期低下有关,建议使用糖皮质激素后,在没有垂体危象危险前提下应尽可能提早常规使用小剂量甲状腺激素[13]。临床药师考虑患者病程长,甲状腺功能相关指标明显低下,判断患者长期处于低代谢状态,大脑的药物反应阈值降低,对替代剂量的糖皮质激素异常敏感,而目前患者应激状态已好转,同时伴血脂异常,可联用甲状腺激素;但患者心肌酶谱指标异常,伴有心包积液,需要更小的起始剂量,故推荐左甲状腺素钠12.5 μg,1次/d,早餐前30 min服用。
2.2.4 是否加用抗精神病药物 在出现精神症状时,虽然抗精神病药物可能会暂时缓解症状,但是及时调整激素方案,改善患者各系统功能低下的状态才是治疗的关键。若减少激素剂量后精神症状仍持续存在,再请神经内科医师会诊讨论进一步方案。
综上所述,临床药师会诊建议:调整激素替代方案为氢化可的松片07∶00时5 mg、15∶00时2.5 mg口服联合左甲状腺素钠12.5 μg,1次/d早餐前30 min服用,根据患者精神症状、血压、血糖、电解质等逐渐调整剂量。
2.3 治疗措施与结果 临床医师采纳临床药师建议,入院第7天患者精神症状、食欲等明显好转,复查心肌酶谱指标较前下降。医师与临床药师讨论后增加激素剂量,氢化可的松片:07∶00时10 mg,15∶00时5 mg;左甲状腺素钠:25 μg,1次/d,早餐前30 min服用。第10天患者精神可,夜间可安睡,无特殊不适,嘱院外继续治疗。2周后门诊随访患者病情平稳,调整方案为氢化可的松片07∶00时15 mg,15∶00时7.5 mg;左甲状腺素钠片50 μg,1次/d口服。
2.4 临床药师对该患者的用药教育 ①告知患者席汉综合征需终身激素替代治疗,勿自行更改剂量、停药。②嘱患者氢化可的松片07∶00、15∶00服用更能模拟正常皮质激素的生理节律;服药期间注意有无上腹痛、黑便、精神异常、满月脸等情况的发生;且在感冒、发烧、感染等情况时需及时咨询临床医师或药师,调整激素剂量。就诊时须告知医护人员正在服用糖皮质激素类药物;左甲状腺素钠片早餐前至少30 min空腹服用,避免与含钙、铁等高价金属离子,以及豆制品类同服,应至少间隔4 h以上。③告知患者可随身携带标有疾病的卡片,注意休息,避免劳累、情绪激动以及各种刺激;注意饮食卫生,加强营养,增强机体免疫功能。
席汉综合征临床病例较少见,临床医生治疗经验欠缺,临床药师应充分发挥自身药学特长,结合循证药学证据,参与药物不良反应辨别与诊断,协助临床制定更加有效的治疗方案,观察患者的治疗反应,积极反思患者的诊治过程,为今后更多类似患者安全、有效、合理、个体化地使用糖皮质激素提供有效的药学证据。

