不同入路全髋关节置换术术后早期平衡及本体感觉的临床研究
蒋艳琼,吴威甫,张 晓,银 毅,银 华
(1.四川省遂宁市中心医院关节外科,四川 遂宁 629000;2.四川省遂宁市中医院脊柱关节外科,四川 遂宁 629000)
终末期髋关节疾患主要治疗手段之一为全髋关节置换术(total hip arthroplasty,THA),能有效保持关节稳定,减轻髋部疼痛,提高髋关节功能[1~3]。当前,THA手术入路方式的选择在临床上依然存在争议。有报道指出,手术入路属于手术安全性、患者远期髋关节功能恢复与临床疗效主要影响因素[4]。有学者指出,不同手术入路方式对髋关节邻近软组织造成的损伤程度不同,可直接影响早期疗效,故采取更有效手术入路方式,能够减轻软组织损伤,益于患者术后康复[5,6]。本文以90例行THA治疗患者为研究对象,比较不同入路THA术后患者早期平衡及本体感觉情况,以期为THA入路方式的选择提供一定依据。
1 资料与方法
1.1 一般资料遂宁市中心医院2016年2月至2019年3月90例行THA治疗患者。纳入标准:①临床诊断为髋骨关节炎、股骨头缺血性坏死以及股骨颈骨折者,具有THA适应证;②初次单侧THA;③术前髋关节解剖结构未发现明显异常现象,并且股四头肌肌力超过4级;④精神与智力正常;⑤对本次研究知情。排除标准:①伴随感染性髋关节炎;②伴随免疫系统疾病、骨盆畸形、脏器功能(心肝肾等)障碍、凝血功能异常或者中重度骨质疏松;③合并肌肉韧带功能障碍;④髋臼处于重度发育不良状态;⑤合并精神疾病。按照入路差异分为前入路组(n=42)与后外侧入路组(n=48)。前入路组男25例,女17例,年龄38~76岁[(52.78±6.30)岁];体质量指数(BMI)(23.85±2.53)kg/m2;患侧:左侧20例,右侧22例。后外侧入路组男28例,女20例,年龄39~77岁[(53.01±6.35)岁];BMI(23.74±2.51)kg/m2;患侧:左侧21例,右侧27例。两组性别、年龄、BMI、患侧等基线资料比较差异无统计学意义(P> 0.05)。
1.2 方法所有患者均行THA,前入路组从患者髂前上棘外下大约3 cm部位开始作切口,亦能选择从腹股沟线中点开始,往远端作长度为8~13 cm切口,然后对阔筋膜张肌、股直肌、缝匠肌间隙进行分离处理,同时往内外侧牵开,充分显露髋关节,有效切除关节囊;予以脱位股骨头处理,实施股骨颈截骨操作,磨挫髋臼,放置髋臼假体外杯及其内衬。做好股骨侧髓腔准备,然后对髋关节进行外旋、后伸以及内收处理,并将股骨髓腔开口充分显露出来,扩髓,放置股骨假体与相应股骨头,进行关节复位操作,确保关节稳定满意。最后冲洗,使用负压引流管,并进行切口缝合处理。后外侧入路组从患者大粗隆上以及髂后上棘下方4~5 cm部位作切口,顺着肌纤维方向进行臀大肌分离,同时往前后方牵拉,充分显露脂肪层下方相应外旋肌群。有效切开髂胫束,更益于切口往患者大腿部位延长。调整至髋关节内旋位,并将梨状肌、孖肌以及闭孔内肌肌腱予以切断处理。尽可能不损伤到股方肌,至该环节整个关节囊基本充分显露清晰,顺着髋臼缘有效切开关节囊,通过剪刀进一步使其敞开。
1.3 观察指标观察两组手术指标:术中出血量、手术时间、术后卧床时间、住院时间;术后髋关节位置觉:旋转角重新定位(主动与被动活动)、绝对复位角误差(the absolute reduction angle error,ARAE)与相对复位角误差(the relative reproduced angle error,RRAE)(包括内旋与外旋的主动角度及被动角度);手术前后髋关节功能(Harris)评分及平衡(动态平衡与跌倒风险评分)。其中ARAE等于重新定位角度减去20°,RRAE等于复位最大角度减去最小角度。在术前与术后1月评估Harris评分与平衡。Harris评分总分100分,评分越高表示髋关节功能越好。平衡:以法国Allcare提供的Imoove非线性动态平衡评估系统进行动态平衡检查,总分100分,动态平衡越好患者评分越高;以跌倒风险评估系统(型号:Tetrax,购自以色列sunlight公司)进行跌倒风险评估,总分100分,风险越大患者评分越高。
1.4 统计学方法使用SPSS 19.0统计学软件分析数据。计数资料比较采用χ2检验;计量资料比较采用t检验。P< 0.05为差异有统计学意义。
2 结果
2.1 两组手术指标比较前入路组术中出血量明显少于后外侧入路组,住院时间及术后卧床时间明显短于后外侧入路组(P< 0.05),两组手术时间比较差异无统计学意义(P> 0.05)。见表1。
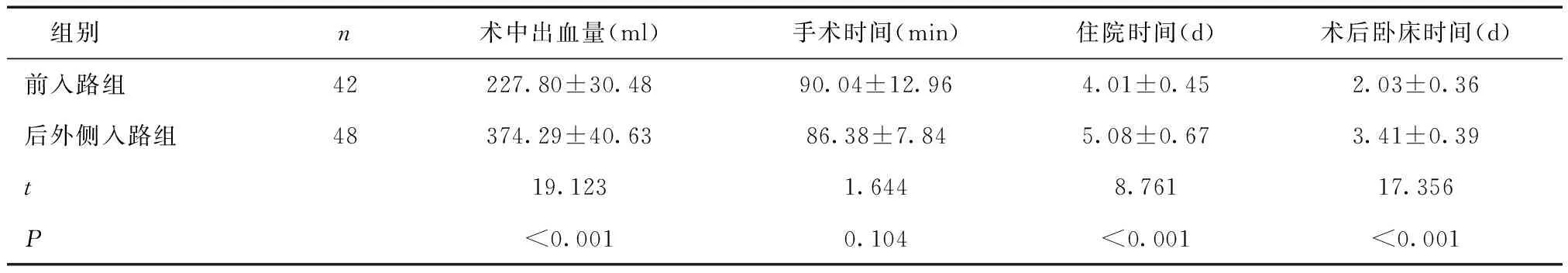
表1 两组手术指标比较
2.2 两组术后髋关节位置觉比较两组旋转角重新定位、ARAE内旋主动与被动角、ARAE外旋被动角、RRAE外旋主动角比较,差异无统计学意义(P> 0.05);前入路组ARAE外旋主动角、RRAE内旋主动与被动角、RRAE外旋被动角显著小于后外侧入路组(P< 0.05)。见表2。

表2 两组术后髋关节位置觉比较 (°)
2.3 两组手术前后Harris评分比较两组术前Harris评分比较,差异无统计学意义(P> 0.05);术后1月,前入路组Harris评分显著高于后外侧入路组(P< 0.05)。见表3。

表3 两组手术前后Harris评分比较 (分)
2.4 两组手术前后平衡两组术前平衡状态比较,差异无统计学意义(P< 0.05);前入路组术后1月动态平衡评分显著高于后外侧入路组,跌倒风险评分显著低于后外侧入路组(P< 0.05)。见表4。

表4 两组手术前后平衡比较 (分)
3 讨论
行THA治疗时,选择后外侧入路,必须将髋关节邻近肌群切断,才可充分显露髋关节,故对患者造成的创伤较大,并且可降低髋关节稳定性,术后髋关节后脱位事件发生率较高[7,8]。特别是对于身体一般情况较差老年患者,后外侧入路完成手术治疗后,卧床时间相对较长,面临更高压疮以及下肢深静脉血栓风险,不益于其康复[9,10]。而直接前入路属于真正意义上的一种肌间隙入路方式,THA实施过程中不需切断患者髋关节邻近肌群,造成的创伤更小,能够缩短术后下床活动时间与康复进程,并且髋关节后脱位风险较低。除此之外,直接前入路方式实施THA时,一般患者处仰卧位,对于需予以气管插管以及伴随基础性疾病者,该体位与侧卧位相比,可为麻醉诱导以及术中透射提供更好条件[11,12]。本次研究中,前入路组术中平均出血量显著少于后外侧入路组,并且术后卧床时间与平均住院时间显著短于后外侧入路组,与倘艳锋等[13]研究观点相符。说明前入路THA患者手术风险更低,术后恢复更快,该结果可能和直接入路方式解剖优势紧密相关。THA实施过程中,假体置入后不稳将引起术后脱位事件,通常髋关节不稳定主要包括两种情况:①髋关节结构破坏引起机械性不稳定;②因为关节本体感觉遭到破坏导致功能性不稳定。尽管机械性不稳为引发关节脱位非常重要因素,然而部分患者在术后十年依然可能出现脱位事件,说明脱位不仅为机械性因素所致,同时还因为关节本体感觉损伤使得关节处于功能性不稳定状态。髋关节邻近肌肉一般会随关节主动运动发生运动,故必须通过后侧软组织所具有的本体感觉以及拮抗肌肉对该类动作进行控制。而对于髋关节被动运动而言,其邻近肌肉一般不参与运动,故仅有后侧软组织所具有的本体感觉直接控制关节运动,避免脱位[14]。本研究中,前入路组ARAE外旋主动角、RRAE内旋主动与被动角以及RRAE外旋被动角均显著小于后外侧入路组,表明前入路THA患者术后髋关节具备相对较好位置觉。可能因为前入路方式能够保留控制人体主动以及被动运动关节囊,故术后本体感觉较好。相关研究指出,直接前入路THA患者在术后关节功能恢复方面相较于后外侧入路具有较大优势。本研究显示,前入路组术后1个月Harris评分显著高于后外侧入路组,与上述研究结论一致。说明前入路THA患者可获得更好早期关节功能康复效果。主要因为选择直接前入路方式,对患者髋关节邻近组织损伤比较小,可以有效保全后方关节囊与相应外旋肌群,患者术后疼痛程度较轻,从而为术后早期恢复提供有利条件。本研究显示,前入路组术后早期动态平衡评分明显高于后外侧入路组,并且跌倒风险评分明显小于后外侧入路组,提示前入路THA术后患者早期动态平衡功能恢复更好,可更有效减小跌倒风险。
综上,与后外侧入路方式相比,选择前入路实施THA具有较高安全性,更益于患者早期平衡能力以及髋关节功能恢复,同时更好保留关节本体感觉。

