32例重型和危重型新型冠状病毒肺炎胸部影像学分析
张 娜,陈志凡,肖建明,王新伟,江 敏,谢利秋,高月琴
(1.成都市公共卫生临床医疗中心放射科,四川 成都 610061;2.成都大学附属医院放射科,四川 成都 610081)
自2019年12月起,湖北省武汉市陆续出现不明原因肺炎的病例,经病毒分型检测为一种新型冠状病毒(2019-nCoV),在短时间内迅速传播至全国乃至世界40多个国家、地区[1~4],是一种具有较强传染性的肺部疾病。新型冠状病毒肺炎(COVID-19)重型和危重型由于进展快,短期内会严重威胁患者生命。在COVID-19的诊断与筛查问题上,《新型冠状病毒感染的肺炎诊疗方案(试行版)》(第六版)给出的主要手段包括:实时荧光逆转录聚合酶链反应(RT-PCR)核酸检测法、病毒基因测序法与基于CT的肺部影像诊断法[5]。其中,前两者是确诊COVID-19的金标准。但有临床资料证明其存在诊断结果滞后、假阴性及耗时较长等问题,影响COVID-19的诊断与筛查的及时性与准确性[6,7]。而放射学与前两种方法相比,具有便捷、特异性高等优势,在疑似病例的筛查、临床诊断病例的评估、确诊病例的复诊和基于影像表现的出院依据的判断中均有重要意义[1,7~10],也是评估COVID-19重型和危重型的主要指标之一。因此,有必要提高对COVID-19重型和危重型的影像的识别水平。
1 材料与方法
1.1 一般资料收集2020年1月16日至2月22日成都市公共卫生临床医疗中心医院确诊COVID-19重型和危重型患者32例的影像学检查资料。所有病例均符合2020年2月19日国家卫生健康委员会发布的《新型冠状病毒肺炎诊疗方案(试行第六版)》中重症和危重症的诊断标准。32例患者中男19例,女13例,年龄34~87岁,中位年龄64.5岁。基础疾病:糖尿病 6例,慢性阻塞性肺病(COPD)4例,肺间质纤维化(PIF)1例,心脏病17例,高血压11例,肾功能衰竭(RF) 4例。流行病学:有湖北居住、旅游史14例,与湖北地区密切接触史5例,聚集史1例,与确诊患者接触4例,其它地方旅游史3例,无明确疫情史5例。临床症状:咳嗽22例,咳痰11例,气促6例,胸痛3例,发热27例,乏力4例,肌痛5例,腹泻3例。
1.2 影像学资料32例患者共进行DR检查167次,CT检查80次。其中4例只有DR检查,7例患者只有CT检查,其余21例既有DR检查,也有CT检查资料。床旁DR检查用岛津MUX-200D移动DR,70~75 kV,7~8 mAs,焦片距:1.1~1.2 m。胸部螺旋CT检查和后处理技术:①使用GE Bright Speed 16排多层螺旋CT扫描仪,螺距:1.375,管电压120 kV,管电流50~400 mAs。薄层重建:0.625 mm,软组织算法和高分辨(骨)算法。②使用SOMATOM go.Top64排螺旋CT扫描仪,螺距1.5,,使用西门子CT自动剂量最优化X线球馆电压智能调节技术,CARE kV质量参考mAs 120 kV值为100。薄层重建:1 mm,软组织算法和高分辨(骨)算法。扫描范围从肺尖上20 mm到双侧肋膈角区下20 mm;厚层重建:层厚:5 mm,层间距:5 mm;后处理技术:工作站MPR常规重建冠状和矢状。所有检查均经2位放射科医生独立阅片,按照病灶影像的形态学特征和分布特征使用共同条目逐一分析、填写。在意见不一致时,由第3位专门从事胸部影像学诊断的高级职称放射科医生进行核实。
1.3 统计学方法应用R软件VCD包对数据进行分析处理。采用卡方检验分析当病变进展小于50%和进展大于50%时,胸部DR和胸部CT检查方法对新冠肺炎患者病灶检出有无统计学差异。P<0.05为差异有统计学意义。
2 结果
2.1 DR检查167例次DR检查中123例次检查有肺内异常阴影,阳性率约73.7%。其中,形态学上,表现为多发斑片状模糊阴影101例次,大片状实变13例次,间质性网线阴影9例次;分布上,双侧分布不对称(图1)118例次,右肺较左肺显著,右肺共计79例次,肺野外带分布显著84例次,其中表现典型反蝶翼征者7例次,中肺野分布显著86例次。

图1 双肺病灶分布
2.2 CT检查
2.2.1胸部CT的影像表现及病灶分布特点 80例次CT检查中,形态学上主要表现,46例次为磨玻璃影(GGO)(图2),22例次为GGO重叠间质性网线阴影(图3),7例次为间质性网线小结节阴影(图4),3例次为实变;最大病变范围,达肺叶者38例次,达肺段者26例次,亚段者11例次,斑片者5例次;分布上,76例次呈双侧不对称性分布;67例次以肺外周胸膜下显著分布,10例次以支气管血管束周围显著分布,3例次散在无规律分布,没有肺门周围分布显著;最大病变定位在右肺下叶者30例次,定位在右肺上叶后段和右肺下叶背段均达20例次。动态复查中,短时间内发生病变一部分吸收、一部分进展者占24例次。
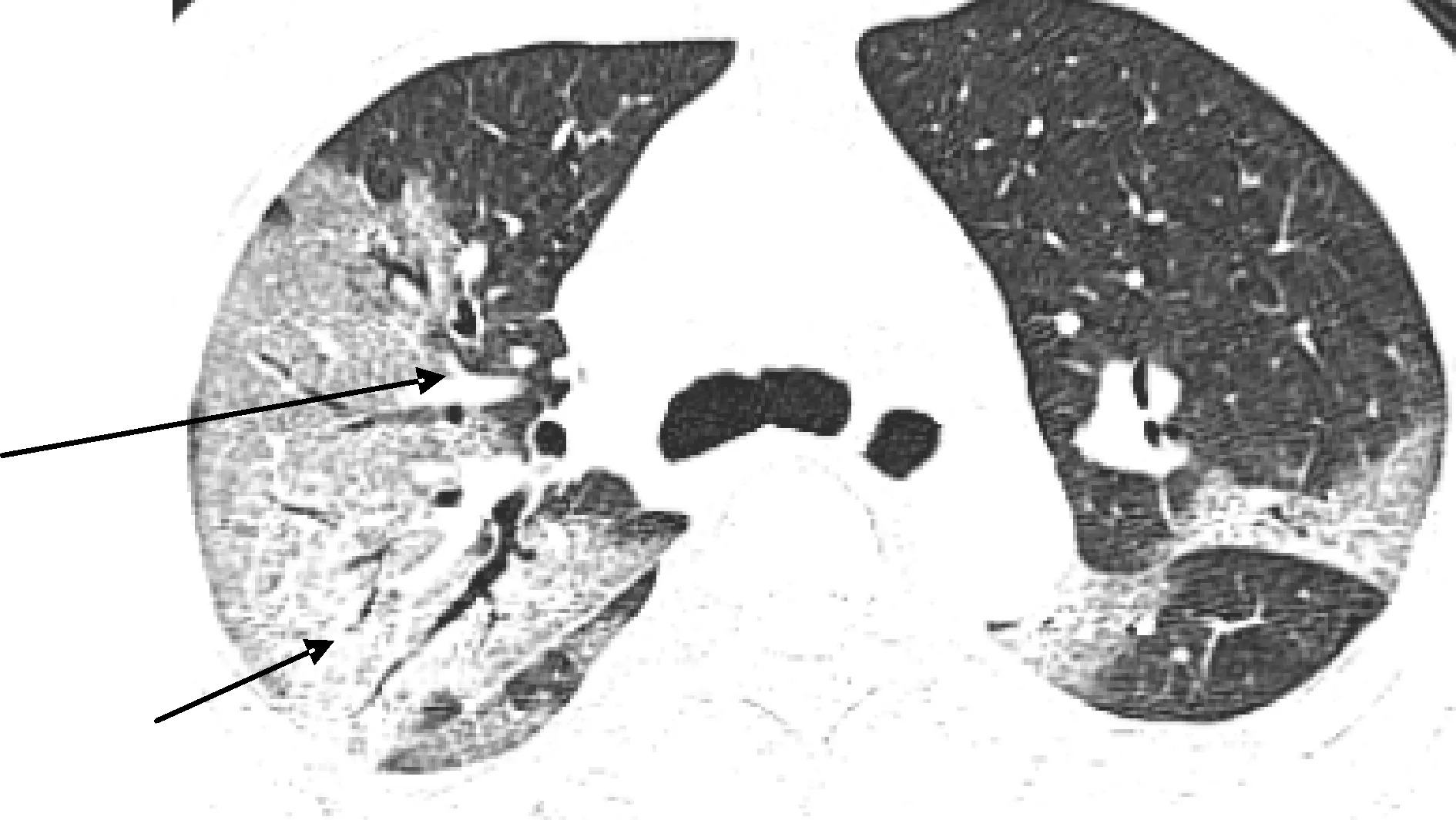
图2 磨玻璃影和血管增粗 患者与图1为同一人,短箭头显示磨玻璃影,长箭头显示GGO内血管增粗。
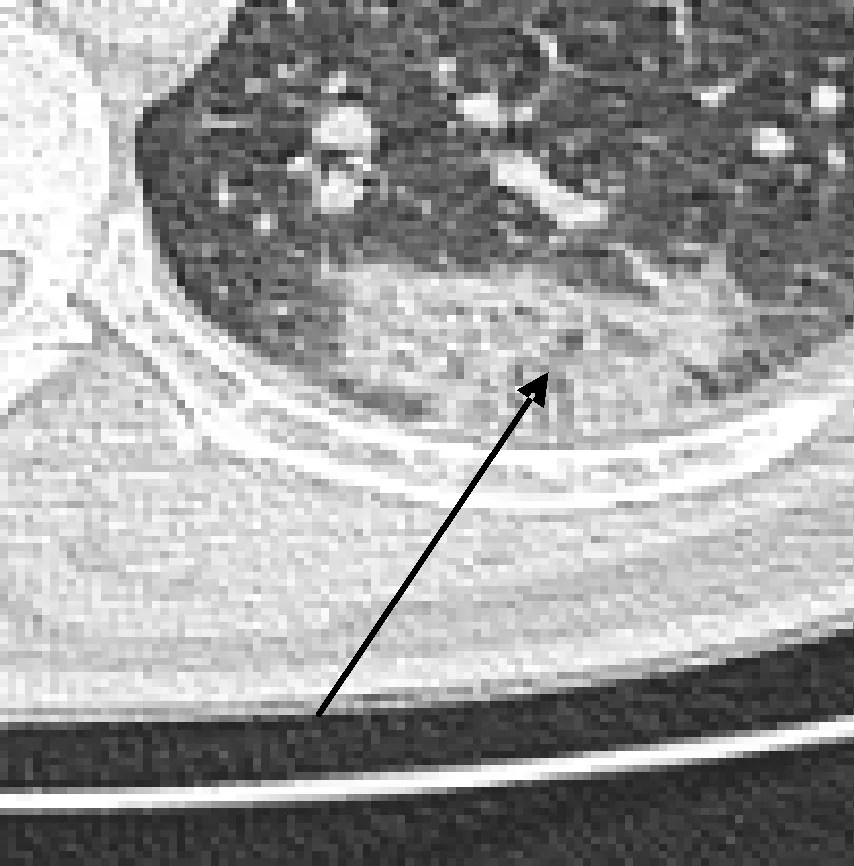
图3 GGO重叠细网线阴影

图4 间质性网线小结节阴影
2.2.2胸部CT的影像征象 病变CT扫描显示的征象中,以GGO内部血管增粗(图2)最多见,有67例次,其次为晕征,66例次,其它常见征象有新月征(55例次)、反晕征(58例次)(图5)、周围马赛克征(46例次)(图6),肺组织结构紊乱(43例次)和牵拉性支气管扩张(42例次)也不少见。有6例次出现一过性含气囊腔(图7)。

图5 反晕征和单纯磨玻璃影 短箭头:右肺上叶后段见反晕征;长箭头:左肺上叶尖后段见单纯磨玻璃影
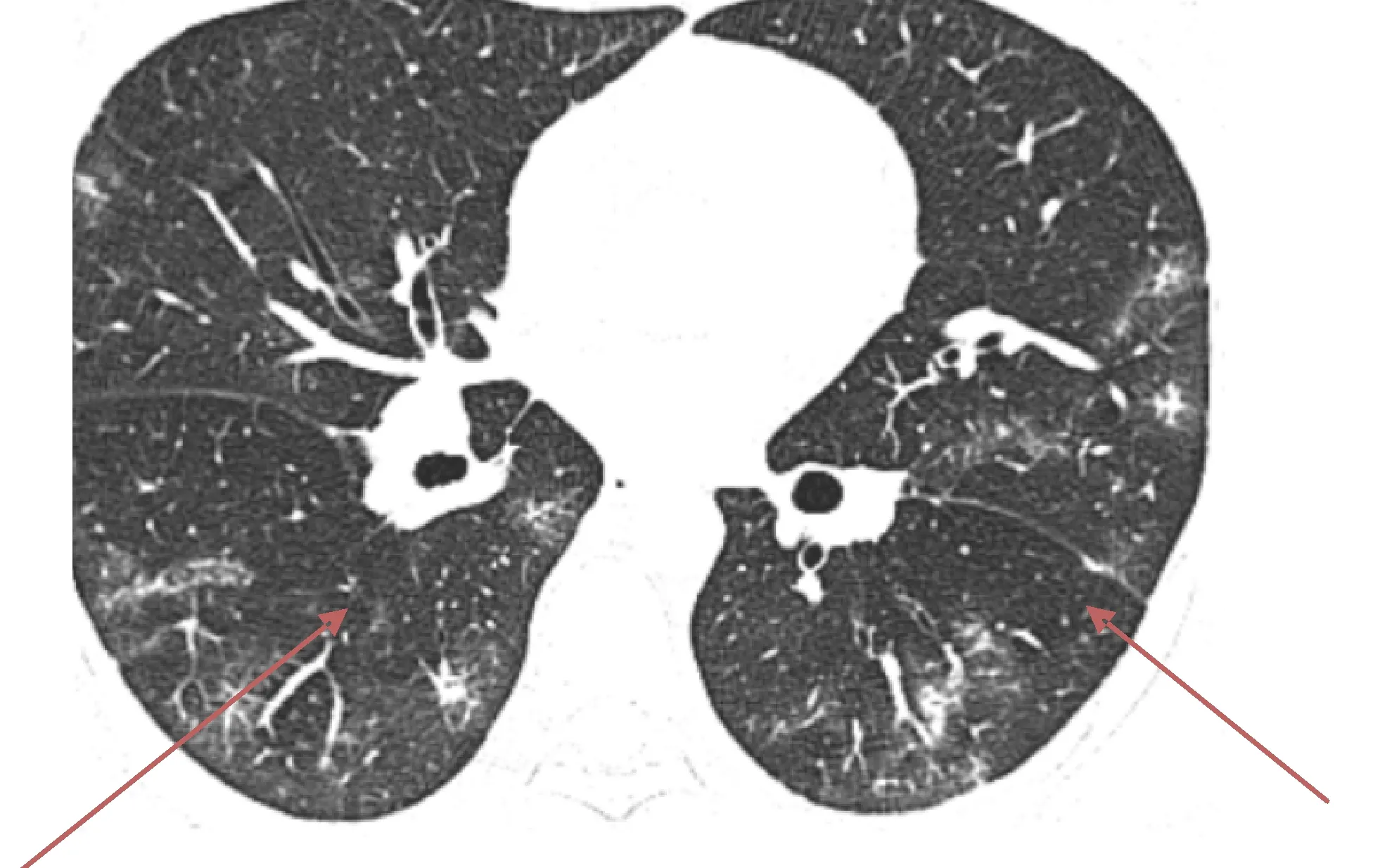
图6 马赛克征象
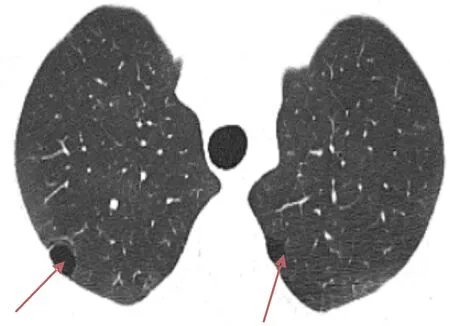
图7肺气囊 与图6为同一患者。双上肺胸膜下见肺气囊,治疗后消失。
2.3 统计结果对于重型和危重型病变进展小于50%时,DR和CT显示差异有统计学意义(P=0.04375);病变进展达50%及以上,DR和CT显示差异无统计学意义(P=0.4699);对于肺内既有病变进展又有病变吸收好转的,DR和CT显示差异无统计学意义(P=0.513)。见表1。
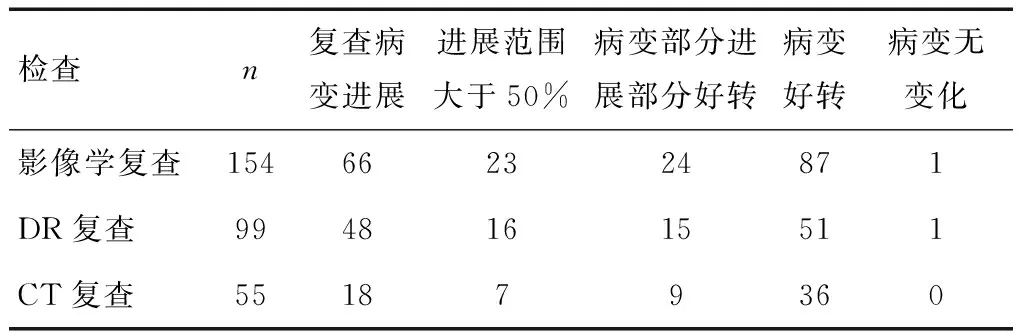
表1 COVID-19影像学复查对肺内病变的动态变化评估例次
3 讨论
3.1 影像学检查技术COVID-19多发于成人,儿童少见[11],本组没有儿童,与文献报道一致。胸部螺旋CT扫描薄层高分辨重建技术已作为COVID-19的筛查和诊断、病情评估和出院判定标准的基本技术,而DR不作为基本检查技术[12]。COVID-19(重型和危重型)和COVID-19(轻型)的影像学诊断的目的和意义是完全不同的,前者倾向于关注患者疾病负荷、预后和转归的影响[5]。由于COVID-19传染性强、重型和危重型患者转运困难,因此DR在此类患者的影像学检查中意义较大。本组病例中,在COVID-19重型和危重型患者的动态影像学评估中:①当病变进展小于50%时,DR和CT显示差异有统计学意义(P=0.04375),表明CT较DR有优势,因此患者临床症状和体征进展快、实验室指标变化大时,需要尽快安排胸部CT扫描;②当病变进展达50%及以上时,DR和CT显示差异无统计学意义(P=0.4699),表明DR可以替代CT作为影像动态评估工具;③当肺内病变部分有进展,部分有吸收好转时,DR和CT显示差异无统计学意义(P=0.513),即DR也可以替代CT作为影像动态评估工具。
3.1.1胸部DR对COVID-19重症和危重症患者的诊断意义 在DR上,COVID-19重型和危重型的主要表现为双肺不对称性分布、不均匀密度增高阴影,以外中带分布最显著。这一点和CT表现具有一致性。本组资料所显示的右肺显著分布的特点与部分尸检报告结果一致[13],但原因不明,需要进一步探索。
3.1.2胸部CT对COVID-19重症和危重症患者的诊断意义 重型和危重型在CT上有很大的特征性:形态学上以混合磨玻璃密度阴影(mGGO)和GGO重叠间质性网线阴影为主要表现;分布特征上,最大病变范围达大叶和肺段水平,累及双肺、多肺叶(至少3叶)、多肺段(至少5段),双侧不对称分布,以胸膜下、肺外周分布为主[14],后肺和下肺更显著;征象学上,GGO内血管增粗、晕征、反晕征、结构扭曲、牵拉性细支气管扩张[15]、周边“新月征”以及邻近肺组织内“马赛克低灌注”征、邻近胸膜局限性弧突征象都具有一定的特征性。
3.2 COVID-19重症和危重症患者影像学表现与病理的关系COVID-19的肺组织病理学改变是以细胞黏液样纤维素性渗出为主间质性肺泡损伤,这样的病理基础,导致“气腔性”肺泡腔的含气量直接减少;而炎性细胞和含黏液样的纤维素性渗出物在“气腔间隔”内聚集[16]引起“间质增厚”,间接性导致肺泡腔的含气量减少。导致影像学上多呈现为GGO。炎症进一步加重,肺泡II型上皮细胞分泌肺泡表面活性物质的功能受损,残留少量气体的“肺泡腔”就会发生“萎陷”或者“塌陷”,从而导致所谓的“微肺不张”,是临床ARDS的发生的根本原因之一,这也是病变区域肺组织体积“收缩”的根本原因。影像学上,可以表现为,病变周围支气管血管束向病变区域“聚拢”的现象。位于近叶间裂附近时,就呈现为叶间胸膜走行弧度发生向病变处“弧突”的特殊征象,本组病例有9例可见。肺泡炎性损伤过程中,发生肺泡腔内的“残余气体”完全消失,被肺泡腔内的液性或者固体性物质完全“取代”,在影像学上即表现为“肺实变”。后期,由于炎性渗出物质中固体成分的延迟吸收或者纤维素性物质聚集、胶原纤维增生,影像学上可见肺组织结构扭曲、牵拉性支气管扩张等改变,如果炎症能够有效及时控制,这种改变还可以随着时间而吸收、修复和好转,反之,可能进一步恶化。另外,以外周或者胸膜下分布及病变区域内血管阴影增粗也是上述感染性炎症的的病理改变的影像学体现:炎症区域的充血水肿,病变局部炎症反应活跃程度高,代谢活跃,病变邻近肺组织由于病变区域的过度充血而发生相对的“低灌注征象”,即“马赛克低灌注征”,临床上易发生所谓的“炎症风暴”。
综上,COVID-19重型和危重型的典型影像学改变是双侧不对称性分布的、以胸膜下为显著的、范围分布广泛至少累及3叶5段以上、不均匀密度增高阴影。尽管DR不能作为COVID-19重型和危重型筛查和疑诊时的影像学检查工具,但是对于搬运困难的患者,在病情进展快、临床表现重的情况下,可以作为有效的替代检查工具。以后工作中有必要提高对COVID-19重型和危重型的影像的识别水平,早发现早期干预、降低病死率。由于本组资料样本和地区局限性,还需要其他同行的更多实践证实。

