自体外周血造血干细胞移植治疗恶性淋巴瘤的生存预后分析
曾 艳,刘 瑜
陆军军医大学第三附属医院血液科,重庆 400042
恶性淋巴瘤起源于淋巴结及淋巴组织,属于血液系统恶性肿瘤,约占恶性血液病的50%。目前,针对淋巴瘤治疗方案包括化学治疗、局部放射治疗、自体外周血造血干细胞移植(APBSCT)及细胞免疫治疗等。虽然常规化疗能改善部分初诊淋巴瘤患者预后,但是对于高危或复发难治淋巴瘤患者常规化疗效果不佳,而有研究报道大剂量化疗联合APBSCT能明显延长患者的生存时间,改善预后[1]。现对陆军军医大学第三附属医院血液科近5年行APBSCT治疗恶性淋巴瘤患者的临床特征及生存预后因素等进行分析,以期提高临床医师对APBSCT在治疗淋巴瘤中的认识。
1 资料与方法
1.1一般资料 收集2012年1月至2013年12月在本院确诊为恶性淋巴瘤,并在本院血液科行APBSCT的31例患者资料进行回顾性分析。所有研究对象均经过病理组织活检和(或)免疫组织化学染色检查证实,均符合世界卫生组织(WHO)2008年关于淋巴组织肿瘤分类诊断标准[2]。31例淋巴瘤患者中,男22例(70.97%),女9例(29.03%),男∶女为2.44∶1.00;≥60岁者3例(9.7%),<60岁者28例(90.3%);发病年龄为8~64岁,发病中位年龄为45岁。
1.2治疗入选标准 年龄小于65岁,无严重的心、肝、肺、肾等器官功能障碍,且能耐受大剂量化疗的淋巴瘤患者。
1.3观察指标 (1)基本情况及临床特征:患者性别、年龄、B症状、有无骨髓及淋巴结外器官受累、有无肝脾肿大等。(2)实验室指标:乳酸脱氢酶(LDH)、血清β2微球蛋白(β2-MG)、Ki-67值、乙型肝炎病毒(HBV)DNA、外周血干细胞总数、单个核细胞总数。(3)临床分期:所有患者均进行CT或PET/CT及骨髓穿刺检查,根据Ann Arbor标准进行临床分期[3];淋巴瘤国际预后指数(IPI)评分、美国东部肿瘤协作组(ECOG)体能状态评分参照张之南主编的《血液病诊断及疗效标准(第3版)》[4]。(4)生存预后指标:分析总生存率、无进展生存率及相关预后因素(性别、年龄、临床分期、B症状、IPI评分、LDH、β2-MG、Ki-67值、肝脾肿大、淋巴结外器官受累、骨髓浸润等)。
1.4治疗方案
1.4.1移植前常规化疗 所有患者在接受APBSCT前均至少行4次联合化疗,化疗疗程数4~16次。霍奇金淋巴瘤(HL)采用ABVD(吡柔吡星、博来霉素、长春新碱、达卡巴嗪)为主方案治疗。非霍奇金淋巴瘤(NHL)采用CHOP(长春新碱、吡柔吡星、环磷酰胺、地塞米松)或CHOPE(长春新碱、吡柔吡星、环磷酰胺、地塞米松、依托泊苷)为主方案联合化疗,部分CD20+的B细胞淋巴瘤患者加用利妥昔单抗治疗,而NK/T细胞淋巴瘤则加入培门冬酶联合化疗。
1.4.2自体外周血造血干细胞动员方案 所有患者接受APBSCT前均采用化疗联合重组人粒细胞集落刺激因子(G-CSF)动员自体外周血造血干细胞,化疗结束后观察白细胞,待白细胞降至最低谷并开始回升时予以G-CSF 5~10 μg/ (kg·d)皮下注射,若外周血白细胞大于4×109/L,血小板计数大于50×109/L,开始用血细胞分离机采集外周血造血干细胞,持续2~3 d,每天采集1次。采集结束后将采集物予以羟乙基淀粉、人血清清蛋白按比例混合后冻存于-80 ℃冰箱内。具体动员方案:8例患者采用RCHOP方案(利妥昔单抗、长春新碱、吡柔吡星、环磷酰胺、地塞米松),20例患者采用CHOP或CHOPE方案,3例患者采用COP+Mit(长春新碱、环磷酰胺、地塞米松、米托蒽琨)方案。
1.4.3预处理及干细胞回输 所有淋巴瘤患者接受APBSCT前均请各相关科室进行全面评估,均采用BEAC方案(尼莫司汀、依托泊苷、阿糖胞苷、环磷酰胺)预处理。预处理结束后休息1 d,于第2天回输干细胞,同时观察患者血象变化及造血重建的时间。31例患者动员后均采集足够的造血干细胞,回输外周血干细胞细胞数3.2(0.63~38.00)×106/kg;回输的单个核细胞数为4.3(0.76~7.62)×108/kg。31例患者行APBSCT后造血重建时间:中性粒细胞恢复至>0.5×109/L的时间为9(6~18)d;血小板计数恢复至>20×109/L的时间为12(8~22)d。
1.4.4移植后巩固和维持治疗 接受APBSCT后5例患者予以白细胞介素-2生物治疗及干扰素维持治疗,5例患者单用利妥昔单抗维持治疗。
1.5疗效评价 疗效评价参照《血液病诊断及疗效标准》[4]。患者每完成3~4个疗程正规化疗后进行1次疗效评估,以后每治疗3个疗程后再次评估,分为完全缓解(CR)、部分缓解(PR)、稳定(SD)和进展(PD)。
1.6生存分析 总生存时间定义为患者开始行APBSCT至患者死亡或随访终止的时间间隔。无进展生存时间(PFS)定义为患者开始接受APBSCT至疾病进展、复发或死亡的时间间隔。
1.7统计学处理 采用SPSS17.0统计软件进行数据处理及统计学分析。非正态分布计量资料以中位数或中位数(最小值~最大值)表示,分析采用Kaplan-Meier法,单因素生存分析比较采用Log-Rank法。以P<0.05为差异有统计学意义。
2 结 果
2.1基本情况 31例淋巴瘤患者中HL 3例(9.7%),NHL 28例(90.3%),其中NHL中B细胞淋巴瘤17例(60.7%),外周T细胞淋巴瘤6例(21.4%),NK/T细胞淋巴瘤5例(17.9%);临床Ⅰ~Ⅱ期4例(12.9%),Ⅲ~Ⅳ期27例(87.1%);有B症状者20例(64.5%)。
2.2临床特征 31例淋巴瘤患者中骨髓浸润3例(9.7%),淋巴结外组织或器官受累16例(51.6%),受累部位主要包括皮肤、胃肠道、骨骼、鼻腔、胰腺等。受累情况均经临床、骨髓穿刺、影像学(如CT、磁共振、内窥镜)检查及病理活检结果证实。结合体格检查及影像学资料,31例淋巴瘤患者中肝脾肿大者7例(22.6%)。IPI评分根据年龄、LDH、ECOG、临床分期、淋巴结外侵犯数5项指标计算。ECOG评分0~1分20例(64.5%),>1~3分11例(35.5%);IPI评分1~2分23例(74.2%),>2~5分8例(25.8%)。
2.3实验室检查特点 LDH升高者(≥250 U/L)11例(35.5%),中位值为492 IU/L;β2-MG升高者(≥3 mg/L)7例(22.6%),中位值为3.8 mg/L。本组资料中有HBV感染者7例(22.6%)。所有患者病理标本均进行了Ki-67值测定,为50%(20%~90%),其中Ki-67≥80%者4例(12.9%)。
2.4疗效评价 所有患者行APBSCT前达到CR者12例(38.7%),PR者19例(61.3%)。
2.5生存分析 所有患者均电话随访(从患者行APBSCT之日开始计算)至2018年12月,随访时间为48(3~81)个月,3年及5年总生存率分别为85.1%和78.5%,3年及5年无进展生存率分别为84.9%和75.5%。总生存曲线见图1。
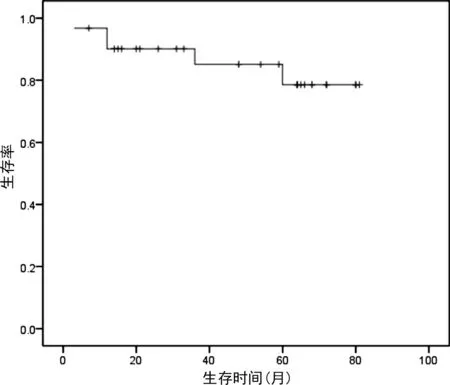
图1 31例行APBSCT治疗恶性淋巴瘤患者的总生存曲线
2.6预后分析 对可能影响行APBSCT后恶性淋巴瘤患者预后的相关因素行单因素分析,结果显示:年龄≥60岁、IPI评分>2~5分、肝脾肿大患者3年生存率与年龄<60岁、IPI评分1~2分、无肝脾肿大患者比较,差异有统计学意义(P<0.05);不同性别、B症状、淋巴瘤类型、临床分期、移植前状态、移植后巩固治疗、骨髓浸润、淋巴结外器官受累、HBV感染情况、LDH水平、ECOG评分、β2-MG水平、Ki-67值患者间3年生存率差异无统计学意义(P>0.05)。见表1。

表1 影响行APBSCT后恶性淋巴瘤患者预后的单因素分析(%)
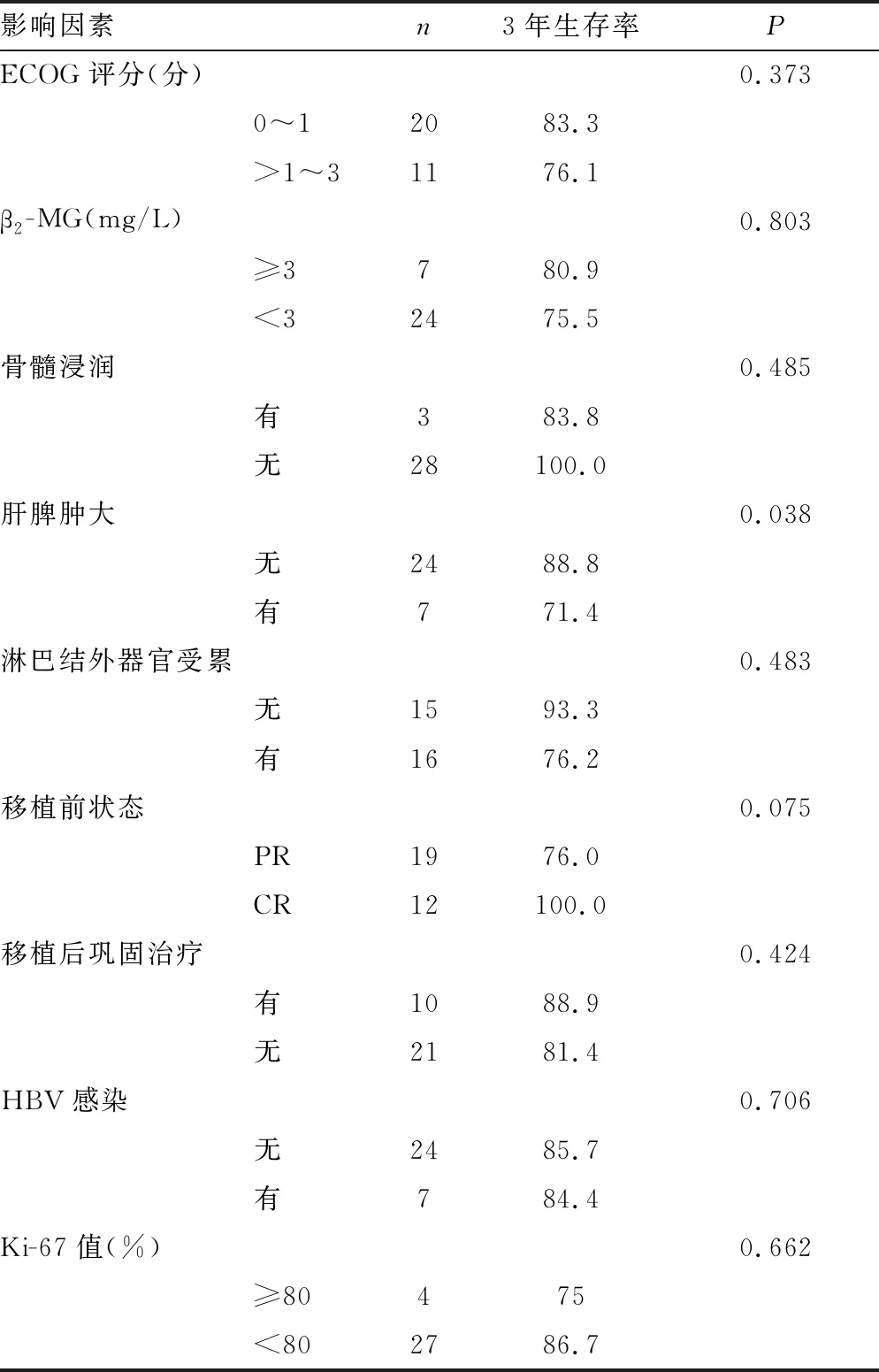
续表1 影响行APBSCT后恶性淋巴瘤患者预后的单因素分析(%)
3 讨 论
按照WHO分类,淋巴瘤可以分为HL和NHL两大类,大多数HL对化疗敏感,预后良好。针对初诊HL,美国国家综合癌症网络(NCCN)推荐使用ABVD方案化疗,APBSCT则被推荐用于复发或难治性HL。有研究报道APBSCT治疗复发或难治性HL可使患者10年无病生存率达到80%[5]。本研究3例HL患者移植前均使用ABVD方案作为首选治疗方案,经过多次联合治疗后评估疗效未达到CR,行APBSCT治疗后仅1例患者在移植4年后复发,与相关文献报道结果相似[6-7]。
NHL发病率较HL高,种类繁多,异质性强,治疗方案尚不统一,预后也各不相同,但APBSCT支持下的大剂量化疗比普通化疗能明显改善患者预后。有研究显示,高危难治的侵袭性NHL患者在接受常规化疗后行APBSCT治疗与未行APBSCT患者2年总生存率分别为74%和71%,差异无统计学意义(P=0.16),但接受常规化疗后行APBSCT治疗患者2年无进展生存率达69%,明显高于未行APBSCT患者的56%(P=0.005),故APBSCT被推荐为复发难治性和(或)高侵袭性NHL的一线治疗方案[8-9]。本研究中31例患者3年及5年总生存率分别为85.1%和78.5%,3年及5年无进展生存率分别为84.9%和75.5%,与文献[7]报道类似。总之,APBSCT可使恶性淋巴瘤患者尤其是高侵袭性淋巴瘤患者长期生存获益,其长期疗效值得肯定,但本研究样本量较少,且是单中心回顾性研究,需进一步加大样本量进行多中心前瞻性研究证明。
在预后方面,文献[10-11]报道多种因素可影响APBSCT治疗恶性淋巴瘤患者的生存状态,年龄≥60岁、IPI评分>2~5分、肝脾肿大患者3年生存率与年龄<60岁、IPI评分1~2分、无肝脾肿大患者比较,差异有统计学意义(P<0.05);不同性别、B症状、淋巴瘤类型、临床分期、移植前状态、移植后巩固治疗、骨髓浸润、淋巴结外器官受累、HBV感染情况、LDH水平、ECOG评分、β2-MG水平、Ki-67值患者间3年生存率差异无统计学意义(P>0.05)。其中IPI评分、Ki-67值水平对于判断淋巴瘤患者预后已经得到公认。Ki-67值能反映恶性肿瘤细胞的增殖活性,是判断恶性肿瘤侵袭及患者预后的有效指标,Ki-67值越高提示预后越差,美国西南肿瘤协作组早已将Ki-67值作为判断淋巴瘤预后的重要参数及预测肿瘤临床进展的重要指标,但其临界值的判定目前尚无定论[12-13]。有研究报道Ki-67≥80%可影响年轻高危弥漫大B细胞淋巴瘤患者的预后[14],但本研究以80%作为临界值分析,未发现其对恶性淋巴瘤预后的影响,可能与病例数较少、恶性淋巴瘤包括不同亚型等有关。
利妥昔单抗是一种人鼠嵌合型抗CD20的单克隆抗体,可以清除CD20+的肿瘤细胞,同时不损伤造血干细胞,因此利妥昔单抗在临床上被广泛应用于CD20+的B细胞淋巴瘤患者治疗。由于利妥昔单抗可抑制体液免疫,增加患者感染概率,故利妥昔单抗应用于行APBSCT治疗后的淋巴瘤患者的巩固维持治疗存在争议[15]。本研究仅5例患者行APBSCT后予以利妥昔单抗维持治疗,至今5例患者仍长期生存,但对于利妥昔单抗在APBSCT后维持治疗B细胞淋巴瘤的疗效及安全性,仍需进一步加大样本量研究证实。
综上所述,大剂量化疗联合APBSCT对具有高危因素的恶性淋巴瘤患者可延长无病进展生存,提高生活质量,且移植相关病死率较低,是一种安全、有效的治疗恶性淋巴瘤的方法。APBSCT在恶性淋巴瘤各亚型中的有效性、移植时机、预后相关因素等仍需进一步研究。

