宫腔镜联合子宫动脉栓塞对剖宫产后子宫疤痕妊娠的治疗分析
印慧琴
(泰兴市人民医院,江苏 泰州 225400)
剖宫产后子宫疤痕妊娠主要是指孕囊、绒毛以着床于原剖宫产子宫切口的疤痕憩室处,并且周围被纤维结缔组织予以环绕,这一疾病是限于早孕期的特殊异位妊娠,在患者逐渐步入孕中期时,会诊断为宫内中孕,胎盘植入后,呈现前置状态[1]。在患者进入到中晚期之后,会逐渐成为凶险性的前置胎盘。随着我国剖宫产发生率的提高,剖宫产后子宫疤痕妊娠的病发率也在逐年增加,现阶段,针对此病的发病机制并不明确,根据相关研究分析,其发生与患者的剖宫产次数、缝合技术、伤口愈合以及感染等有一定关系,剖宫产后子宫疤痕妊娠若处理不当,严重的会出现不可控制的大出血、子宫破裂,对孕妇产生致命的威胁[2]。本研究以宫腔镜下子宫疤痕妊娠物清除联合子宫动脉栓塞为核心,以剖宫产后子宫疤痕妊娠为客观研究对象,借助分组统计学,对以下内容予以分析。
1 资料与方法
1.1 一般资料
本研究收集2018年1月~2020年1月在泰兴市人民医院住院的剖宫产后子宫疤痕妊娠患者30例作为客观研究对象,这30例均经B超确诊子宫疤痕妊娠,且子宫疤痕肌层厚度≥3 mm,β-HCG>10000 mIU/mL,患者年龄22~42岁,平均(31.5±2.1)岁,停经天数42~65(d),平均50.12±6.26(d),有剖宫产史1-3次,其中8例有1次剖宫产,20例有2次剖宫产,2例有3次剖宫产。将其划分为实验组15例,对照组15例,两个组作临床资料的对比,组间差异存在均衡性,差异无统计学意义(P>0.05),可作公平比较。本研究收集患者符合剖宫产后子宫疤痕妊娠疾病特征;研究开展符合相关修订标准,在本院伦理委员会批准下开展;患者处于知情状态予以签署研究同意书;患者不存在精神病史,不存在其他妇科疾病。
1.2 方法
对照组采用MTX50mg/m2注射,观察患者的β-HCG下降情况,若β-HCG下降小于50%,则再次注射MTX,待β-HCG<5000 mIU/mL,行清宫术。[2]。实验组先在局麻下行子宫动脉栓塞,24小时后再行宫腔镜下子宫疤痕妊娠物清除术,术前晚予米索前列醇2粒置阴道为扩张宫颈做准备。对患者进行硬腰联合麻醉,采用STORZ公司IBS妇科宫腔镜刨削系统,转速2100 转/min,膨宫液为0.9%生理盐水,扩张棒扩张宫颈至9号,放置宫腔镜至宫腔,观察疤痕妊娠组织所在的部位,将刨削刀头通过宫腔镜进入宫腔,连接动力系统,刨削刀头对准妊娠组织进行旋切并吸引出来,妊娠组织清除后在宫腔镜直视下观察宫腔内是否有组织残留及有无出血,若局部有活动性出血,可放置球囊压迫。
1.3 观察指标
(1)对比两组患者的手术指标,包括术中出血量、术后宫腔残留、术后β-HCG降至正常时间以及月经恢复时间。
(2)比较两组患者的治疗干预效果,包括显效以及有效例数,二者占据总例数越多,治疗效果越好。
1.4 统计学方法
统计学软件SPSS 23.0版本进行所得数据客观分析,P<0.05作为统计学差异基础表达。
2 结 果
2.1 两组妊娠组织清除情况
术中出血,术后β-HCG降至正常时间,术后宫腔残留情况比较:对照组共15例,术中出血普遍较多,220.45±35.2 mL,其中有4例术中大出血,行介入治疗。术后β-HCG降至正常时间28.56±5.05天,术后复查B超发现仍有宫腔残留3例,后行再次清宫。术后月经恢复时间38.52±8.34天,术后有3例月经量明显减少,实验组术中出血 30.01±10.02 mL,术后β-HCG降至正常时间28.56±5.05天,术后无宫腔残留,术后月经恢复时间30.62±3.07。
不同治疗方式干预后,实验组患者的术中出血量、术后β-HCG降至正常时间、术后宫腔残留指标与对照组相比均存在较大差异,差异有统计学意义(P<0.05),见表1。
表1 两组患者手术指标维度对比(±s)
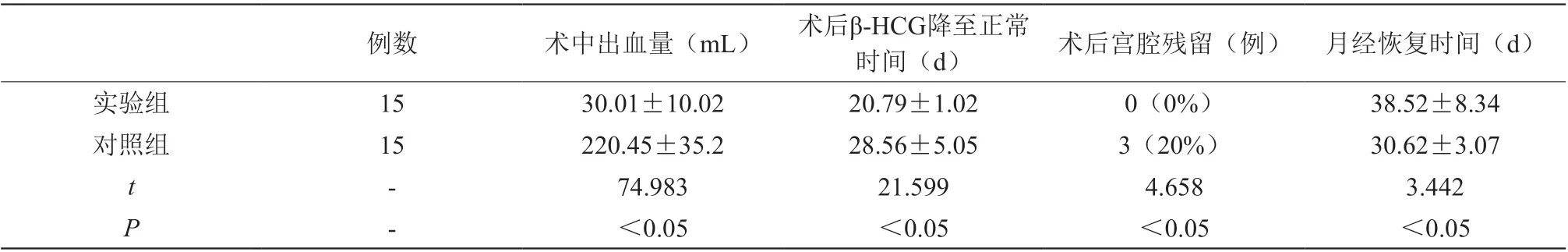
表1 两组患者手术指标维度对比(±s)
例数术中出血量(mL) 术后β-HCG降至正常时间(d)术后宫腔残留(例) 月经恢复时间(d)实验组1530.01±10.0220.79±1.020(0%)38.52±8.34对照组15220.45±35.228.56±5.053(20%)30.62±3.07 t-74.98321.5994.6583.442 P-<0.05<0.05<0.05<0.05
2.2 两组患者的治疗干预有效性对比
实验组患者的有效例数为15例(100%,15/15),无效例数为0 例( 0 % , 0 / 1 5 ) , 总有效例数为15例(100%,15/15);对照组患者显效例数为3例(20%,3/1 5),有效例数为8例(5 3%,8/1 5),无效例数为4例(26%,8/15),总有效例数为11例(73%,11/15),实验组与对照组总有效率存在较大差异,组间差存意义(P<0.05)。
3 讨 论
剖宫产疤痕妊娠疾病的治疗方式有多种,有注射MTX,子宫动脉栓塞,B超监护下清宫,宫腔镜下清宫,若妊娠组织植入子宫肌层必要时行电切术,开腹或腹腔镜获阴式子宫疤痕妊娠病灶切除且重新缝合切口。对于不同的子宫疤痕妊娠,可根据患者的年龄,有无出现大出血,子宫疤痕肌层的厚度,血流情况,患者有无生育要求等制定个体化治疗方案。本文所参与宫腔镜治疗的患者术前β-HCG>10000 mIU/mL,子宫疤痕肌层≥3 mm,B超提示组织周围有血流信号,不适合直接行清宫术,盲目的刮宫会导致患者出现大出血,严重时甚至需行子宫切除。若子宫疤痕肌层<3 mm,则建议行疤痕妊娠部位切除+重新缝合。术前我们先对这些患者行子宫动脉栓塞阻断部分子宫血供,有效预防了大出血的发生,并且避免了子宫切除和开腹手术的风险[3]。再行宫腔镜下子宫疤痕妊娠组织清除,采用的是刨削系统,直视下对准妊娠组织,用冷刀旋转切除并吸出,术中出血量基本<50 mL,若术中出血多影响手术视野,可暂停手术,予球囊局部压迫,等待5~10分钟,这样出血能明显减少以利手术正常进行。宫腔镜刨削系统采用冷刀进行原位旋切,能够保护周围正常子宫内膜免受电热损伤[4],对有再生育要求的患者非常有利,能正常月经复潮,月经量和术前的月经量相当。因为宫腔镜在直视下能全面清楚地看到宫腔里情况,基本能对妊娠组织完全清除,故术后不存在有宫腔组织物残留的发生。
本研究通过对30例患者进行手术指标以及治疗干预效果予以对比,实验组患者于对照组患者存在较大差异,差异有统计学意义(P<0.05)。
综上所述,对于术前β-HCG>10000 mIU/mL且子宫疤痕肌层≥3 mm且B超提示组织周围有血流信号的子宫疤痕妊娠患者的治疗中,宫腔镜下子宫疤痕妊娠物清除联合子宫动脉栓塞对该类患者的治疗效果具有优化作用,对患者子宫内膜损伤小,减少患者的出血量,术后恢复正常月经,对再生育无影响,具有临床推广价值。

