HPV-DNA检测联合TCT对宫颈癌前病变筛查价值的Meta分析
严丹丹,陈奇童,孙雨,袁修学,阎红琳,饶洁,刘琳,袁静萍*
(1.武汉大学人民医院病理科,武汉 430060;2.武汉科技大学基础医学院,武汉 430065)
宫颈癌是当代世界范围内最常见的妇科恶性肿瘤之一,其发病率居女性恶性肿瘤第4位[1]。随着现在生活的发展,宫颈癌的发病率呈现年轻化趋势。在全球范围内,每年有超过27万人死于宫颈癌,其中有高达85%的死亡病例发生在发展中国家,对女性健康有着严重威胁[2]。据2014年我国发布的宫颈癌流行病学研究数据表明,宫颈癌的发病率仍然呈上升趋势。宫颈癌指南表明,宫颈癌是一种可以早发现,并可以在早期实施预防的恶性肿瘤[3]。但事实上,50%宫颈癌患者从未接受过筛查,10%宫颈癌患者于近5年未接受过筛查。而从宫颈病变进展为宫颈癌,约需10~20年之久。因此,早期广泛筛查宫颈病变并进行临床干预,是宫颈癌预防的重要措施,能有效提高广大妇女的生活质量[4]。高危型人乳头瘤病毒(HR-HPV)的持续感染是宫颈组织细胞发展为宫颈癌的必要条件,降低已婚女性的HPV感染率可有效控制其发展为宫颈癌的比例[5]。目前,液基薄层染色法(TCT)是临床常用的宫颈细胞学筛查方法,可检测出宫颈部位异常细胞,但需要依靠医生的主观经验进行判断,且易受外界因素影响,容易出现漏诊或误诊现象[6]。HPV-DNA检测能够诊断早期宫颈宿主细胞感染HPV的情况,多用于妇科门诊早期宫颈病变的筛查[7]。近年来,HPV-DNA检测与TCT因其方便、快速、经济等特点广泛用于宫颈病变的临床筛查,但其准确度和特异度在文献报道中各异。此外,目前还未出现循证医学方面的证据对其临床应用的诊断效果提供支持,本次研究拟评价HPV-DNA检测与TCT两种技术对宫颈癌早期病变临床筛查的诊断效能进行Meta分析,旨在为临床推广HPV-DNA与TCT联合检测在宫颈病变筛查方面提供循证医学依据。
资料与方法
一、文献检索
本次研究过程严格按照PRISMA指南[8]进行。检索中国知网(CNKI)、万方(Wan Fang datebase)、维普(VIP)、pubmed等数据库,收集有关HPV-DNA与TCT在宫颈癌早期筛查、诊断方面的文献。中文检索词为人乳头瘤病毒、液基薄层染色法、宫颈癌筛查、宫颈癌前病变;英文检索词为HPV-DNA、TCT、cervical intraepithelial neoplasia(CIN)。检索策略均采用主题词加自由词的方式,文献检索时间截止至2019年7月。
二、纳入与排除标准
1.纳入标准:(1)已公开发表的HPV-DNA与TCT对宫颈病变筛查试验的临床研究;(2)采用阴道镜病理检查学结果为诊断试验的金标准,且≥CIN I为阳性指标;(3)所有病例均进行HPV-DNA、TCT和阴道镜检查;(4)资料完整的数据,能准确获取HPV-DNA、TCT以及HPV-DNA联合TCT检测的真阳性(TP)、假阳性(FP)、假阴性(FN)、真阴性(TN)例数或者根据文章提供的数据可以计算获得。
2.排除标准:(1)重复报道、资料不完整、数据报道错误的文献;(2)仅HPV-DNA或TCT阳性病例进行阴道镜检查;(3)无法提取文献中HPV-DNA、 TCT以及HPV-DNA联合TCT检测的四格表数据。
三、 数据提取
根据纳入与排除标准筛选出符合要求的文献,由2名研究人员分别进行文献信息提取,提取的数据包括:(1)第一作者姓名、出版年份、病例选择来源、病例平均年龄、研究的样本量;(2)原始文献中真阳性(TP)、假阳性(FP)、假阴性(FN)、真阴性(TN)的例数。
四、 质量评估
采用QUADAS-2工具对纳入研究的文献进行质量评估[9],分为偏倚风险和临床适用性两部分。由两名研究者独立进行,对评价不一致的文献由第三方经讨论决定。偏倚风险评价指标包括:病例选择(Patient Selection)、待评价试验的指数测试(Index Test)、金标准的选择(Reference Standard)、病例流程和进展情况(Flow and Timing);临床适用性评价指标包括:病例选择(Patient Selection)、待评价试验的指数测试(Index Test)、金标准的选择(Reference Standard)。每个项目按照 “低风险”、“不确定”、“高风险”3个标准进行评估。
五、统计学方法
采用Meta Disc 1.4软件进行统计学分析。首先对所纳入的文献进行异质性检验,以诊断比值比(Diagnostic odds ratio,DOR)作为异质性的评价指标,若P<0.05,I2≥50%,则提示异质性较大,采用随机效应模型;若P≥0.05,I2<50%,则提示异质性较小,采用固定效应模型。其次,绘制SROC(Summary ROC curve)曲线,根据SROC是否呈“肩臂”状分布,判断是否存在阈值效应。计算SROC曲线下面积(Area under thecurve,AUC),AUC越接近于1,表明诊断试验的准确性越高。采用逐一排除(leave-one-out-method)的方法进行敏感度分析。采用Stata 12. 0评估发表偏倚,绘制Deeks漏斗图,若P<0.05,提示存在发表偏倚;若P≥0.05,表明没有发表偏倚。
结 果
一、文献筛选流程图
检索中国知网(CNKI)、万方(Wan Fang datebase)、维普(VIP)、pubmed等数据库共1 253篇文献。剔除不相关以及重复、综述文献后剩余276篇。根据纳入标准与排除标准筛选后,最终纳入17篇文献(图1)。
图1 文献筛选流程图
二、纳入文献基本特征及质量评估
本文共纳入17篇文献[10-26],共计13 560例研究对象。提取原始文献中HPV-DNA、 TCT以及HPV-DNA联合TCT检测的真阳性(TP)、假阳性(FP)、假阴性(FN)、真阴性(TN)的例数。
参照QUADAS-2工具,对所有纳入的文献进行质量评估。评估结果表明,本次Meta分析所纳入的研究总体质量较高(表1)。

表1 纳入文献的偏倚风险和临床实用性评估
注:LR:low risk(低风险);UR:unclear risk(不确定);HR:high risk(高风险)。
三、Meta分析结果
1.异质性分析:阈值效应分析,绘制SROC平面图,HPV-DNA、TCT以及HPV-DNA联合TCT检测的SROC曲线均不呈“臂肩状”点分布,提示不存在阈值效应[27];此外,HPV-DNA、TCT以及HPV-DNA联合TCT检测的灵敏度对数值与1-特异度对数值的Spearman的相关系数分别为r=0.368,P=0.132;r=-0.290,P=0.243;r=-0.166,P=0.510。,说明本研究不存在由阈值效应引起的异质性(图2)。
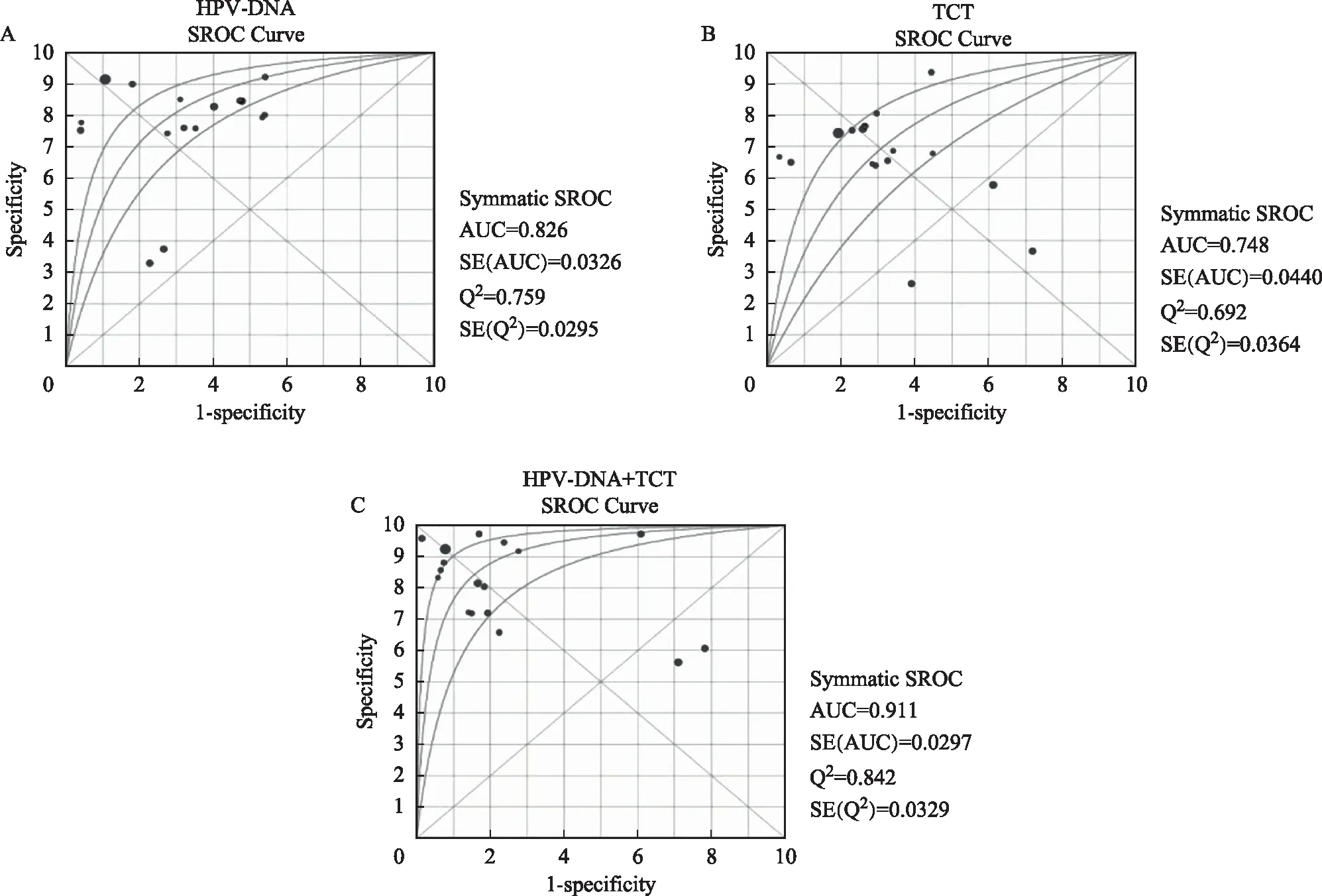
A:HPV-DNA;B:TCT;C:HPV-DNA联合TCT图2 SROC平面图
非阈值效应分析,以DOR作为效应量,探索纳入文献的异质性,结果显示HPV-DNA、 TCT以及HPV-DNA联合TCT检测各组的异质性检验I2>50%且P<0.05,提示纳入的17篇文献的异质性由非阈值效应引起。
2.合并效应量:由异质性检验知,纳入的文献之间存在较高的异质性。因此本研究采用随机效应模型对HPV-DNA、TCT以及HPV-DNA联合TCT检测的灵敏度、特异度、阳性似然比、阴性似然比进行Meta分析。
HPV-DNA检测的合并后敏感度为0.75[95%CI(0.73,0.76)],特异度为0.74[95%CI(0.73,0.74)],阳性似然比为2.72[(95%CI(2.00,3.72)],阴性似然比为0.30[95%CI(0.18,0.49)](图3)。SROC曲线下面积(SROC-AUC)为0.826,Q值=0.759(图2A)。
TCT的合并后敏感度为0.63[95%CI(0.62,0.64)],特异度为0.74[95%CI(0.74,0.75)],阳性似然比为2.33[(95%CI(1.62,3.34)],阴性似然比为0.46[95%CI(0.32,0.65)](图4)。SROC-AUC=0.748,Q值=0. 692(图2B)。
HPV-DNA 联合TCT合并后敏感度为0.79[95%CI(0.78,0.80)],特异度为0.82[95%CI(0.81,0.83)],阳性似然比为4.91[95%CI(2.77,8.70)],阴性似然比为0.20[95%CI(0.11,0.33)](图5)。SROC-AUC=0.911,Q值=0.842(图2C)。HPV-DNA联合TCT 检测的灵敏度、特异度及SROC-AUC均明显高于HPV-DNA、TCT单独检测。
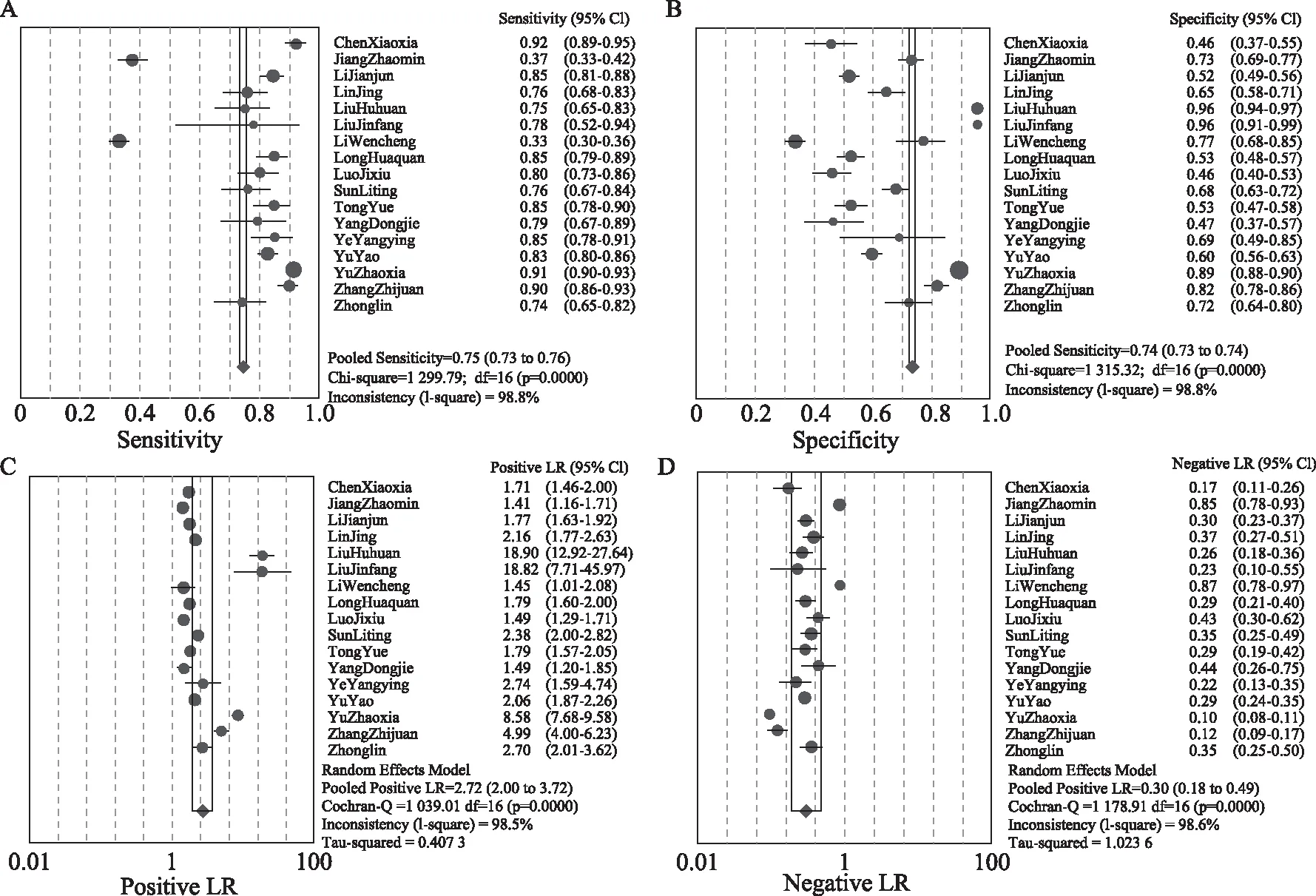
A:合并灵敏度分析;B:合并特异度分析;C:合并阳性似然比分析;D:合并阴性似然比分析图3 HPV-DNA检测的合并效应量
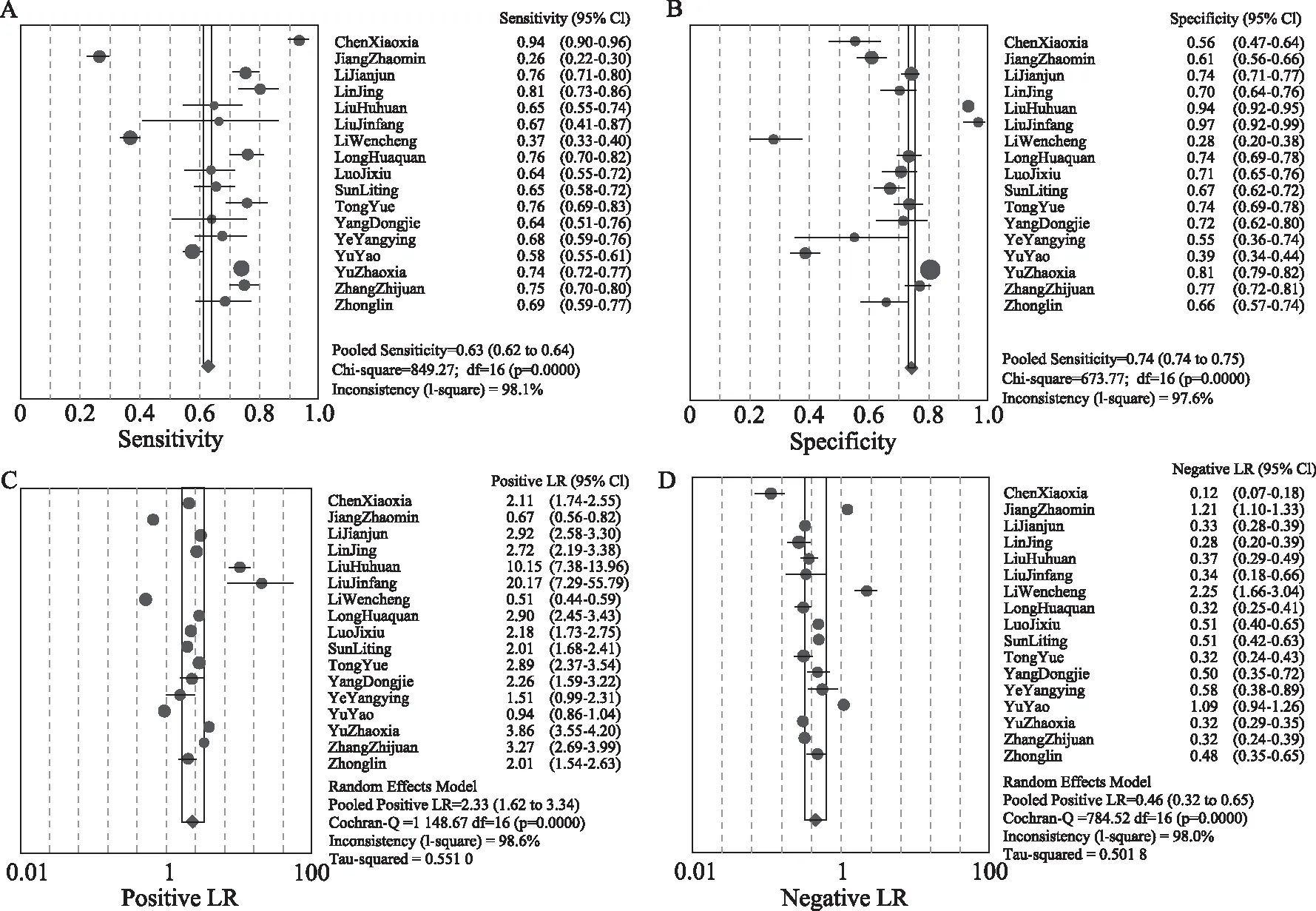
A:合并灵敏度分析;B:合并特异度分析;C:合并阳性似然比分析;D:合并阴性似然比分析图4 TCT检测的合并效应量
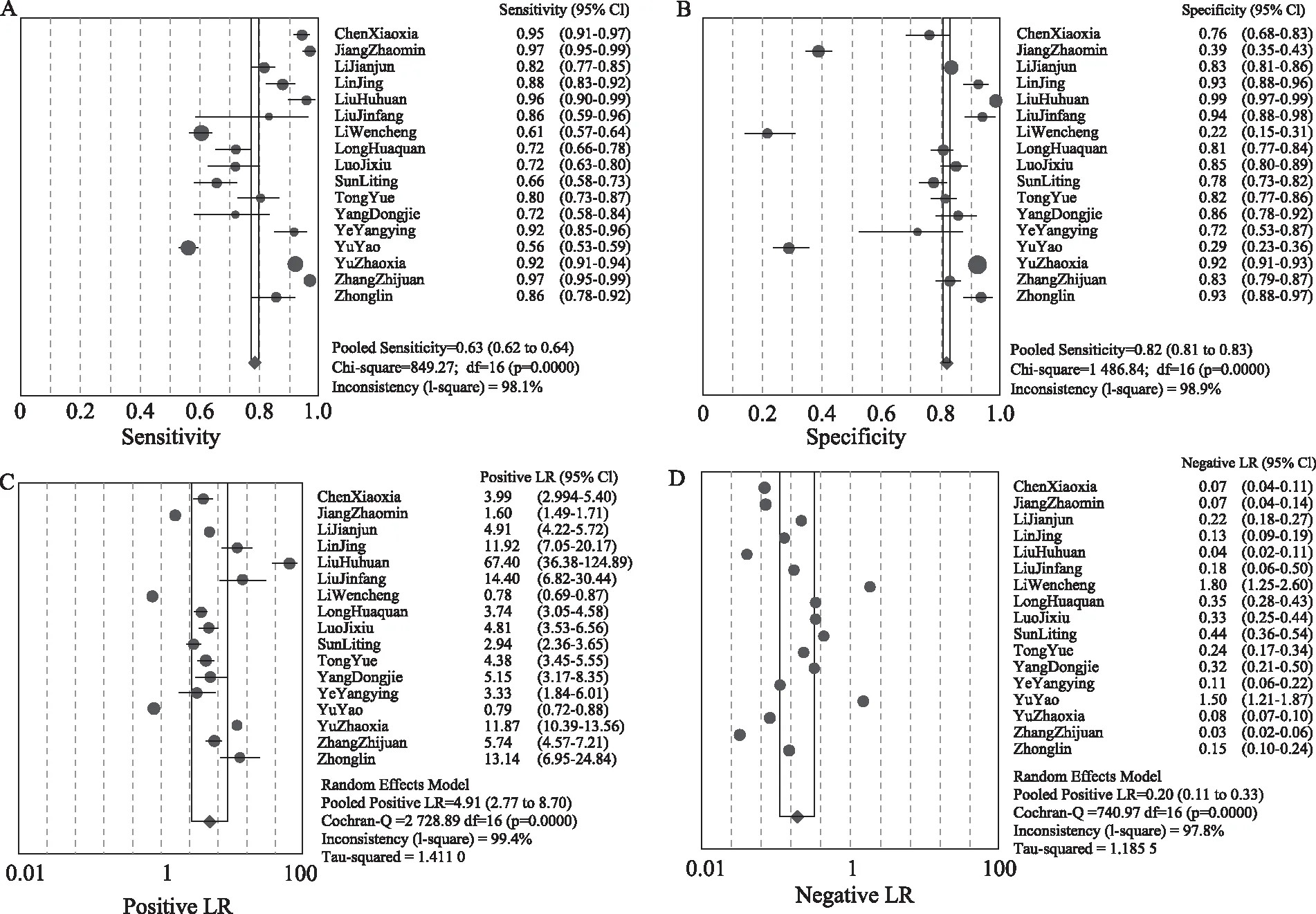
A:合并灵敏度分析;B:合并特异度分析;C:合并阳性似然比分析;D:合并阴性似然比分析图5 HPV-DNA联合TCT检测的合并效应量
3.敏感性分析:将各个研究逐一剔除后,HPV-DNA、TCT以及HPV-DNA联合TCT检测组的合并灵敏度、特异度以及AUC值均无显著差异,表明本研究所纳入的文献具有较好的稳定性。
4.发表偏倚评估:采用Stata 12.0进行发表偏倚评估,绘制Deeks漏斗图。结果显示:HPV-DNA检测组:t=-2.13,P=0.150;TCT检测组:t=-0.52,P=0.611;HPV-DNA联合TCT检测组:t=-1.17,P=0.261。故本研究的三种检测方案的系统评价均未发现发表偏倚(图6)。
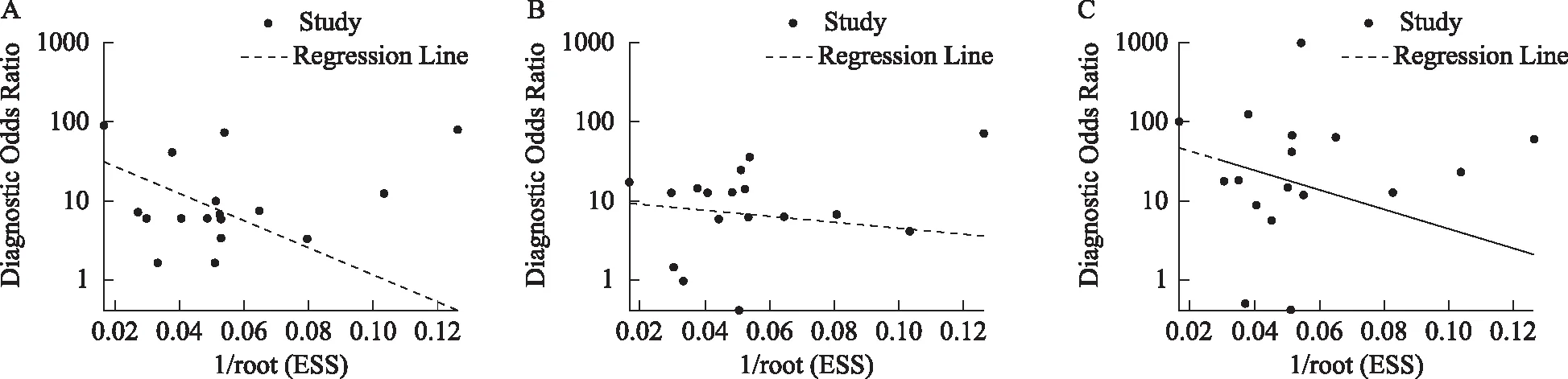
A:HPV-DNA;B:TCT;C:HPV-DNA联合TCT图6 Deeks漏斗图
讨 论
宫颈癌是临床上较为常见的一种妇科恶性肿瘤,其发病率呈现年轻化趋势,严重威胁着当代女性的健康,对社会经济造成了巨大压力。从宫颈上皮内瘤变发展为宫颈癌是一个耗时较长的渐变过程,故宫颈癌的早期筛查及早期干预性治疗,降低其发病率及死亡率是宫颈癌防治的重要手段及策略。近几十年,在我国宫颈癌 “两癌筛查”的广泛普及和“三阶梯筛查”的大力推广使得我国宫颈癌的流行病学现状呈现出一些新的特征[28]。
临床上对于宫颈癌筛查的主要检查方法有TCT和HPV-DNA检测。TCT是国际上普遍使用的一种宫颈癌前病变筛查技术,具有较高的病理学阳性率和准确率[29]。但在实际临床筛查过程中,TCT因涂片操作等原因可影响病理医师判断的准确性,易出现假阴性或者漏诊等现象,导致TCT检测的特异度降低[30]。此外,TCT对宫颈癌前病变尤其是低级别宫颈癌前病变的检出率不尽人意。而且,TCT检测对HPV感染的筛查存在一定的漏检率。HPV-DNA检测通过评估宫颈上皮细胞的HPV-DNA扩增情况可定量监察HPV的感染程度。有研究表明,HPV-DNA检测在评估宫颈癌前病变中可提高15%左右的宫颈癌及癌前病变的检出率,且HPV-DNA筛查高级别CIN的灵敏度可达到95%[31],因此HPV-DNA检测在一定程度上弥补了TCT筛查的缺陷。在TCT基础上结合HPV-DNA检测可以进一步提高宫颈癌前病变筛查准确率,减少假阴性及漏诊情况的发生。
本研究通过纳入近年有关HPV-DNA与TCT检测对宫颈癌前病变筛查的临床诊断试验性研究,并进行综合系统评价。合并后的结果表明,HPV-DNA联合TCT 检测在宫颈癌前病变早期临床筛查中,其合并灵敏度为0.79,合并特异度为0.82,提示HPV-DNA联合TCT 检测诊断宫颈癌的平均漏诊率为21%,误诊率为18%,表明其作为宫颈癌前病变早期临床筛查具有一定的实用价值。SROC曲线下面积是衡量诊断试验诊断方法准确性的指标,曲线下面积越接近于1,表明其诊断效果越佳,当曲线下面积大于0.9时,具有较高的诊断效能和准确性。本研究中HPV-DNA联合TCT 检测的SROC曲线下面积为0.911,提示HPV-DNA联合TCT检测对宫颈癌前病变筛查的精度为91.1%,诊断效能较高。此外,HPV-DNA联合TCT 检测的SROC曲线下面积显著大于HPV-DNA(0.826)、TCT(0.748)单独检测,表明HPV-DNA联合TCT 检测在宫颈癌前病变早期临床筛查中的诊断价值高于HPV-DNA或TCT单独检测。敏感性分析发现,本研究的结果不随单个研究的剔除而发生显著改变,表明本研究结果相对稳健可靠,可信度较高。偏倚是Meta分析过程中面临的最主要挑战,本研究的发表偏倚评估结果表明,HPV-DNA、TCT以及HPV-DNA联合TCT检测均未出现发表偏倚(P>0.05),表明本次Meta分析结果是所纳入的17个研究综合、全面、客观、真实的反应,具有较高的可信度和现实意义。
本研究的异质性检验分析表明,所选取的各项文献间的异质性主要来源于非阈值效应,且异质性相对较大。究其原因可能是:(1)本研究纳入的文献来自于国内不同的地区,而不同地区病理医师的诊断水平及诊断实验操作流程有所差异;(2)本研究纳入的文献来自于不同的年份,随着社会的进步,病理医师的诊断水平及诊断实验操作流程可能会有不同程度的改善,金标准的选择性可能存在差异。
基于以上数据,本研究综合已公开发表的相关研究,进行系统评价,分析结果表明,HPV-DNA联合TCT检测可以提高宫颈癌前病变的检出率,对宫颈癌的早发现、早诊断、早治疗有重要的临床意义。

