剖宫产切口缺损(CSD)与再次妊娠结局
薛璐洁 姜 桦
(复旦大学附属妇产科医院产科 上海 200011)
剖宫产切口缺损(cesarean scar defect,CSD)为子宫下段剖宫产后由于切口愈合不良而形成的与宫腔相通的腔室[1]。随着近年来剖宫产率的升高,CSD的发生率也逐渐升高,约为7%[2],也有文献认为达到19%~84%[3]。CSD患者再次妊娠时所面临的风险大,如早产、胎盘植入甚至子宫破裂,关于CSD患者再次妊娠及分娩的管理目前也缺乏经验。因此本文比较CSD孕妇与无CSD的瘢痕子宫孕妇再次妊娠的结局,为CSD患者再次妊娠的处理提供临床依据。
资料和方法
临床资料CSD组:2013年1月—2018年12月在复旦大学附属妇产科医院分娩的既往有剖宫产史且诊断为CSD的56例产妇。NCSD组:选取同期本院既往有剖宫产史但未诊断CSD的253例产妇。收集两组孕妇的基本信息(年龄、孕产次、BMI等),CSD症状(月经延长、继发性不孕等),再次妊娠情况(早产、前置胎盘、胎膜早破、子宫破裂、产后出血,再次剖宫产术中子宫下段分级等),新生儿资料(新生儿体重、新生儿1 min和5 min apgar评分等)。CSD组孕妇孕前或孕早期(孕12周前)CSD的B超或影像学资料。
剖宫产术中子宫下段肌层情况分级标准[4]Ⅰ级:无明显异常;Ⅱ级:子宫下段肌层薄弱,浆膜层完整,胎儿组织不可见或隐约可见;Ⅲ级:子宫下段肌层分离,浆膜层连续,胎儿组织明显可见;Ⅳ级:子宫破裂,子宫肌层及浆膜层分离,羊膜囊膨隆或胎儿组织、羊水外溢于腹腔中。Ⅱ、Ⅲ、Ⅳ级均为术中子宫下段肌层异常者。
统计学方法使用SPSS 20.0软件进行统计分析。正态分布的计量资料组间比较使用t检验。计数资料的比较使用Pearsonχ2检验或连续性校正χ2检验或Fisher精确概率法。Logistic回归分析用于CSD与IVF-ET辅助妊娠、经期延长、剖宫产术中子宫下段异常的关系以及CSD深度与经期延长的关系。P<0.05为差异有统计学意义。
结 果
两组孕妇临床资料的比较见表1。
表1 两组孕妇临床资料比较Tab 1 Comparison of clinical data in two groups (±s)

表1 两组孕妇临床资料比较Tab 1 Comparison of clinical data in two groups (±s)
(1)Pearson χ2;(2)Continuity correction χ2.
Variable Age(y)Gravidity Parity Previous cesarean delivery BMI(kg/m2)Menstrual period(day)Menstrual cycle(day)Dysmenorrhea[n(%)]Prolonged period(>7 days)[n(%)]IVF-ET[n(%)]P 0.174 0.001 0.467 0.304 0.041<0.001 0.063 0.776<0.001 0.005 CSD group(n=53)33.82±3.973 3.09±1.083 1.05±0.297 1.05±0.297 21.970±2.453 7.54±2.997 29.45±3.009 3(5.4)20(35.7)7(12.5)NCSD group(n=253)33.05±2.985 2.57±0.807 1.02±0.152 1.01±0.108 22.868±3.064 5.86±1.160 30.73±4.960 18(7.1)6(2.4)7(2.8)t(χ2)1.374 3.416 0.073 1.037 2.052 4.122 1.863 0.032(2)64.954(1)7.918(2)
Logistic回归分析发现年龄与IVF-ET辅助妊娠相关(P<0.001),CSD与IVF-ET辅助妊娠之间不相关(P=0.265)。
两组孕妇妊娠结局CSD组与NCSD组在前置胎盘、胎膜早破、早产、产后出血、先兆子宫破裂或子宫破裂等异常情况方面的差异均无统计学意义(表2)。分别有3例和9例孕妇成功经阴道分娩(表3)。CSD组中1例在孕11周时,经阴道超声测量子宫切口缺损底距浆膜层距离为4 mm,另1例在孕37+5周时行MRI检查CSD底距浆膜层组织厚度为3 mm。
CSD组53例行剖宫产分娩(94.6%),术中子宫下段分级为Ⅰ、Ⅱ、Ⅲ、Ⅳ级者分别为23、30、0、0例,子宫下段异常者30例(56.6%),急诊手术9例(17.0%),手术指征分别为:3例胎儿窘迫,2例胎膜早破,1例胎盘早剥,1例先兆子宫破裂,1例先兆临产,1例低置胎盘伴先兆早产。NCSD组244例行剖宫产分娩(96.4%),NCSD组子宫下段分级为Ⅰ、Ⅱ、Ⅲ、Ⅳ级者分别为229、14、1、0例,子宫下段异常者15例(6.1%),急诊手术32例(13.1%),手术指征分别为:13例临产,7例先兆临产,6例胎儿窘迫,3例胎膜早破,2例早产临产,1例先兆子宫破裂。CSD组子宫下段异常的发生率高于NCSD组(χ2=86.226,P<0.001),且CSD与子宫下段异常正相关(Wals值=44.438,P<0.001)。两组剖宫产率及急诊剖宫产率均无统计学意义(剖宫产:χ2=0.804,P=0.062;急诊剖宫产:χ2=0.547,P=0.509)。
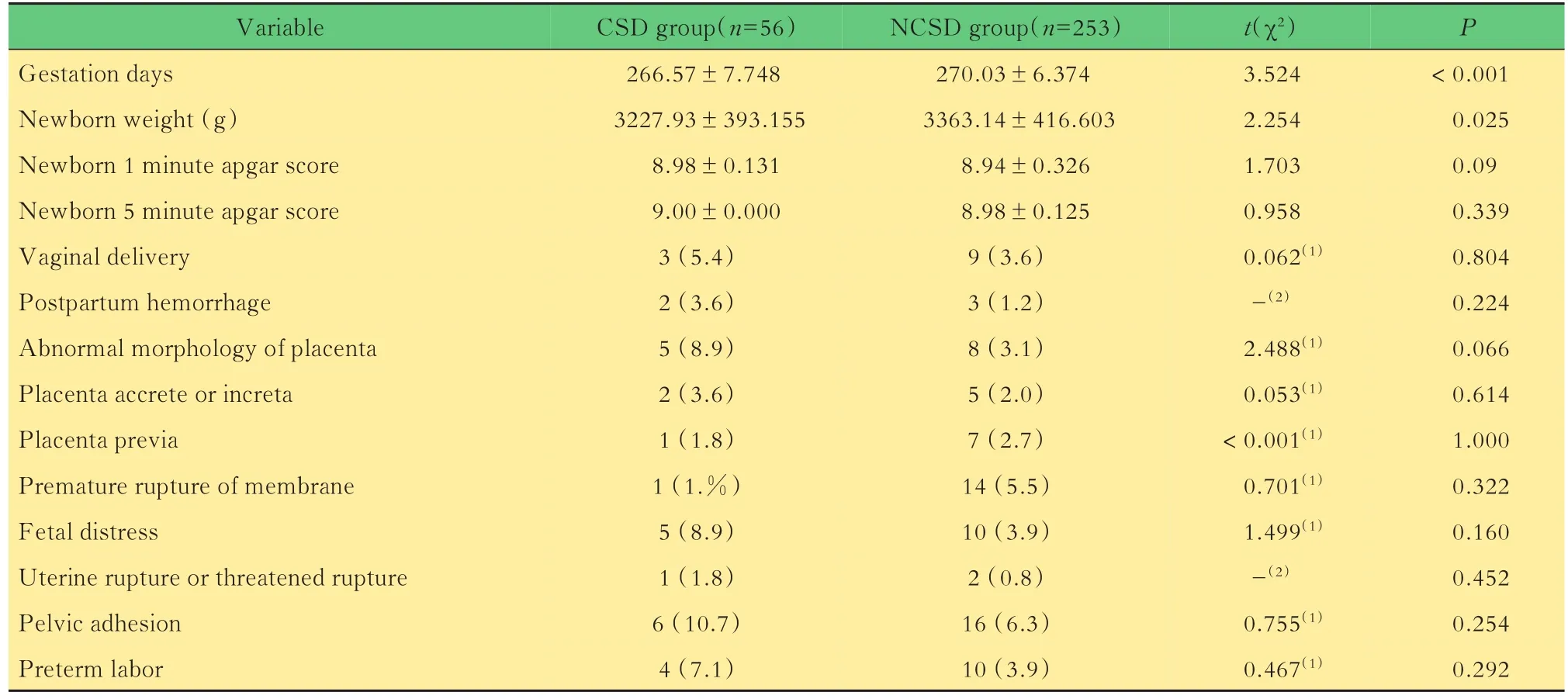
表2 两组妊娠结局比较Tab 2 Comparison of pregnancy outcomes in two groups [n(%)]
表3 两组经阴道分娩者妊娠结局Tab 3 Comparison of pregnancy outcomes in two groups who had vaginal delivery (±s)
(1)No statistics nor P value.
Variable Gestation days Newborn weight(g)Labor duration(min)Blood loss(mL)Newborn 1 minute apgar score Newborn 5 minute apgar score CSD group(n=3)269.67±8.145 3163.33±263.122 453.67±36.950 253.33±95.044 NCSD group(n=9)274.44±10.345 3320.00±457.138 658.89±587.882 291.11±49.103 t P 0.721 0.552 0.585 0.927 0.488 0.593 0.571 0.376 9 9 9 9-(1)-(1)-(1)-(1)
CSD组中有21例有孕前或者孕早期(孕12周前)剖宫产切口缺损的超声或影像学测量资料,平均缺损长(9.76±+4.381)mm,宽(7.67±5.083)mm,深(5.48±2.112)mm,缺损底距浆膜层距离(3.38±1.627)mm。其中憩室底距浆膜层距离在0~1 mm者有1例(4.8%),1~2 mm者6例(28.6%),2~4 mm者9例(42.8%),>4 mm者5例(23.8%)。其中6例有经期延长症状,15例经期正常,两组妊娠结局无统计学意义。经期延长者缺损深度小于经期正常者,分别为(4.00±1.094)mm 和(6.07±2.154)mm(t=2.896,P=0.010),但缺损深度与经期延长不相关(Wals值=3.077,P=0.079)。20例剖宫分娩,11例术中子宫下段异常,9例正常,两组缺损各径大小无统计学意义(P>0.05)。缺损底距浆膜层距离≤2 mm者(7例)与>2 mm者(14例)比较,经期时间与妊娠结局无统计学意义。
讨 论
CSD在国内大多数论文中均译为剖宫产切口憩室,这可能是不合适的。解剖学家和病理学家认为“憩室”多为先天形成,对剖宫产切口瘢痕而言,形成憩室是较为少见的一部分,大多为切口愈合不良形成的缺损[5]。
CSD的主要症状为经期延长,经间期阴道出血、性交后出血,甚至不孕、痛经等,28.9%~82%的CSD患者有经期延长的症状[6],约16%有经间期阴道出血,8% 两者均有[2,7]。本研究中,CSD 组孕妇有经期延长症状者比例35.7%(20/56),高于NCSD组的2.4%(6/253)(P<0.001)。本研究中,CSD组孕妇经期延长者比例相对较低,可能原因是部分CSD患者无症状,再次怀孕体检时才发现CSD。CSD引发经期延长及经间期出血的原因可能有:(1)缺损处有与子宫内膜生长不同步的内膜生长[8];(2)子宫切口缺损形成的腔室内有积血积液,并可继 发 感 染[9];(3)由 于 局 部 肌 层 缺损导 致 收 缩 不良[10]。有研究认为CSD越大,有经期延长症状的可能性越大,且可能症状更加严重[11]。本研究未发现CSD大小与经期延长症状有关,这可能是由于样本量的限制。CSD大小是否与月经淋漓不尽有关,需要更大样本量的研究来探索。
CSD一般为剖宫产后再次妊娠经阴道分娩的禁忌证,尤其当子宫下段肌层厚度明显变薄或有多次剖宫产史时,经阴道分娩的风险明显升高。Rozenberg等[12]用二维超声测量了642位既往至少一次剖宫产史的妊娠36~38周孕妇的子宫下段全层厚度,并对其中15例子宫破裂与10例子宫不完全破裂的孕妇进行分析,发现子宫下段厚度3.5 mm具有较高的阴性预测值(99.3%),而阳性预测值较低,仅11.8%。本研究中CSD组有3例孕妇成功经阴道分娩,其中1例在孕11周时,经阴道超声测量子宫切口缺损底距浆膜层距离为4 mm,另一例在孕37+5周时行MRI检查CSD底距浆膜层组织厚度为3 mm。Osser等[13]的研究中以孕前生理盐水宫腔声学造影检查CSD顶距浆膜层厚度,以2.5 mm为界,>2.5 mm为小缺损,≤2.5 mm为大缺损,34例小缺损孕妇有17例成功阴道分娩,13例大缺损孕妇6例成功阴道分娩。洪燕语等[4]的研究中223例CSD孕妇有5例成功经阴道分娩。因此CSD不应是再次妊娠经阴道分娩的绝对禁忌证,严格把握经阴道试产指征,部分CSD孕妇可以安全经阴道分娩。但有研究认为子宫下段厚度可能与阴道试产的成功率相关,子宫下段越薄,则阴道试产成功率越低[14],这提示我们CSD孕妇进行阴道试产时需要在更加严密的观察以及良好的医疗条件下进行,阴道试产失败时可及时转为剖宫分娩,保证产妇与新生儿的安全。
本研究中,CSD组子宫下段异常者比例高于NCSD组,但两组在剖宫产率、急诊剖宫产率、早产、产后出血、胎盘形态异常、胎盘粘连或植入、胎膜早破、胎儿窘迫、先兆子宫破裂及子宫破裂等方面无统计学意义。这说明CSD会增加再次剖宫产时子宫下段异常的发生,但并不会增加妊娠异常情况的发生。本研究中先兆子宫破裂者2例,均为急诊剖宫分娩,CSD组1例,孕早期测量缺损底部距浆膜层距离2 mm,术中子宫下段分级为Ⅱ级;NCSD组1例,术中子宫下段分级为I级。NCSD组有1例不完全子宫破裂,术中子宫下段分级为Ⅲ级。3例孕妇均无血尿、持续性剧烈腹痛、病理性缩复环、胎心率变化等典型子宫破裂症状,仅表现为剖宫产切口处的压痛,不完全子宫破裂者术前无明显不适症状,仅在剖宫产术中发现子宫下段肌层完全断裂,浆膜层连续。此3例均未发生新生儿窒息、产后出血等情况。CSD组中有1例孕早期检查发现缺损处肌层似不连续,但此孕妇顺利妊娠至足月剖宫分娩,剖宫产术中子宫下段分级为Ⅱ级,未见肌层断裂。CSD组孕前或孕早期缺损处底部距浆膜层厚度≤2 mm者与>2 mm者的妊娠结局无统计学意义,说明缺损底距浆膜层距离对妊娠结局无明显不良影响。吴彩林等[15]的研究中发生先兆子宫破裂的3例产妇分娩前1周经阴道超声检测子宫下段厚度分别为6.2、4.5和7 mm。这说明对于子宫破裂而言,除了子宫下段厚度,子宫下段的功能也很重要。有研究发现CSD组子宫下段分级Ⅲ、Ⅳ级更多,子宫破裂的风险更高,出现的孕周更早[4]。并且CSD可使早产增加、新生儿体重降低,并推测与CSD处的急慢性炎症状态有关[16],也有研究发现CSD修补手术可以增加妊娠晚期缺损处残余肌层的厚度,但并不能降低再次妊娠时子宫破裂、前置胎盘、胎盘植入等的发生[17]。
本研究具有一定局限性。一是本研究属于回顾性的观察研究,CSD大小及其底部距浆膜层距离测量的时间及方式未能做到完全统一,其中13例为孕前测量,8例为早孕期测量,6例为MRI测量,15例为经阴道超声测量。二是本研究样本量较少,CSD组仅有56例病例,其中孕前或孕早期具有完整CSD测量资料的21例。三是本研究为单中心研究。
根据本研究结果,CSD易引起经期延长,但缺损大小与经期延长的发生无关。CSD会增加再次剖宫产时子宫下段异常的发生,且与缺损大小无关,但CSD并不会使再次剖宫产、早产、子宫破裂、前置胎盘和产后出血等发生增加。由于本研究样本量较小以及测量方式的不统一,孕前或孕早期缺损处底部距浆膜层厚度<2 mm对再次妊娠结局的影响及其与安全阴道试产的关系仍需更大样本量的研究来明确。

