内固定与髋关节置换术治疗老年股骨转子间骨折术后死亡的影响因素
杨利斌 杨林 王善坤 赵恩典 郭佳妮 彭志友
(1新乡医学院第一附属医院骨外科四病区,河南 新乡 453100;2广州医科大学附属第三医院;3浙江大学附属第一医院疼痛科)
股骨转子间骨折又被称为粗隆间骨折,是指发生在股骨颈基底部到股骨小转子水平间的骨折,是常见的骨折类型,好发于老年人群,患病率在全部骨折类型中占比3%~4%,在全部髋部骨折类型中占比>50%〔1,2〕。随着我国老龄化现象加剧,股骨转子间骨折的发病率也呈逐年递增的趋势发展。内固定及髋关节置换术均是老年股骨转子间骨折主要的治疗手段,随着现代骨折手术理念不断改变、手术技术不断创新发展及内固定材料的开发,股骨转子间骨折的手术治疗效果越来越理想〔3〕。但因股骨转子间骨折患者多为老年人群,患者常合并多种内科疾病,在术后短期内有较高的并发症发生风险,不仅影响了内固定与髋关节置换术的效果,还将增加残疾率与死亡率,影响预后〔4〕。国外早期相关报道称,老年患者在发生股骨转子间骨折后,在内固定与髋关节置换术后1年内死亡率约为30%,残疾率则高达50%〔5〕。可见,找出可能导致老年股骨转子间骨折患者内固定与髋关节置换术后死亡的影响因素,并实施合理的防控干预,对改善预后、降低术后死亡率极为关键。但目前临床上与内固定、髋关节置换术治疗老年股骨转子间骨折术后死亡影响因素相关研究并不多见。本研究回顾分析100例接受内固定及髋关节置换术治疗的100例老年股骨转子间骨折患者临床资料,分析患者术后死亡的影响因素,为未来老年股骨转子骨折术后死亡的防控计划制定提供参考。
1 资料与方法
1.1纳入对象 回顾性分析新乡医学院第一附属医院2014年2月至2018年7月接受内固定与髋关节置换术治疗的100例老年股骨转子间骨折患者临床资料,全部患者临床资料完整,符合如下入选标准:(1)纳入标准:①住院接受内固定与髋关节置换术治疗者;②术前经影像学检查证实为股骨转子间骨折者。(2)排除标准:①接受保守治疗者;②因恶性肿瘤疾病引起的病理性股骨转子间骨折者;③随访期间失访者。
1.2一般情况 100例老年股骨转子间骨折患者,男55例,女45例;年龄60~90〔平均(76.02±6.21)〕岁;均为单侧骨折,其中右侧骨折47例,左侧53例;骨折Evans分型〔6〕:Ⅰ型13例,Ⅱ型30例,Ⅲ型33例,Ⅳ型16例,Ⅴ型8例;骨折AO分型〔7〕:稳定性43例,不稳定性57例;接受内固定治疗者64例,接受人工髋关节置换者36例;基础疾病合并情况:高血压41例,糖尿病38例。
1.3研究方法 设计股骨转子间骨折一般情况调查问卷,由医院档案室调出患者病历档案,随访患者术后1年存活情况,将死亡者纳为死亡组,存活者纳为存活组,将全部可能会增加死亡风险的因素纳入,分析老年股骨转子间骨折患者内固定及髋关节置换术后死亡的影响因素。相关的因素包括年龄、性别、术前内科并发症、手术方式、手术时间、住院期间肺部感染发生情况、美国麻醉医师协会(ASA)麻醉分级〔8〕、麻醉方式、骨折类型、骨折前活动能力等。其中术前内科并发症主要包括心房颤动、糖尿病、心律失常、高血压、肺部感染、肺结核、慢性支气管炎、帕金森病、尿路感染、阿尔茨海默病、肝硬化、肾功能不全、恶性肿瘤等,将患者术前合并内科并发症数量分为0种、1种、2种、>2种进行统计分析;手术时间即骨折发生至手术开始时间,将其分为<3 d、3~7 d、>7 d三个时点进行统计分析;手术治疗方式包括人工髋关节置换与内固定两种;ASA麻醉分级主要用于评价麻醉风险,参照相关标准分为5级:Ⅰ级:正常,无系统性疾病,Ⅱ级:有轻中度系统性疾病,Ⅲ级:有较重的系统性疾病,日常生活能力低下,但可活动,Ⅳ级:系统性疾病严重,无法自行活动,危及生命,Ⅴ级:病情危重随时可能死亡。Ⅰ~Ⅱ级提示麻醉及手术耐受情况好,Ⅲ~Ⅳ级提示身体条件较差,有一定麻醉风险;麻醉方式包括椎管内麻醉与全身麻醉;骨折前活动能力包括生活可自理、在他人帮助下可活动、卧床。
1.4统计学方法 采用SPSS20.0统计学软件进行t检验、χ2检验、秩和检验、非条件多项Logistic回归分析。
2 结 果
2.1老年股骨转子间骨折患者内固定与髋关节置换术后死亡情况 100例老年股骨转子间骨折患者术后随访1年,死亡15例,死亡率为15.00%;存活85例,存活率为85.00%。
2.2老年股骨转子间骨折内固定与髋关节置换术后死亡影响因素分析
2.2.1单因素分析 将全部可能的影响因素纳入,经χ2检验初次分析发现,年龄、骨折前活动能力、肺部感染、内科疾病数量、骨折类型等均是老年股骨转子间骨折内固定及髋关节置换术后死亡的影响因素(均P<0.05)。见表1。

表1 老年股骨转子间骨折患者内固定及髋关节置换术后死亡影响因素单因素分析〔n(%)〕
2.2.2多因素分析 将2.2.1中经χ2检验初次分析找出的可能影响因素纳入,对其赋值(年龄:1=≥70岁,0=<70岁;骨折前活动能力:1=卧床,0=其他;肺部感染:1=有,0=无;内科疾病数量:1=>2种,0=≤2种;骨折类型:1=不稳定性,0=稳定性,将患者术后1年是否死亡作为因变量,进行非条件多项Logistic回归分析检验发现,高龄、骨折前活动能力不佳、有肺部感染、合并多种内科疾病、不稳定性骨折均可能是老年股骨转子间骨折患者术后死亡的危险因素(OR>1,P<0.05)。见表2。
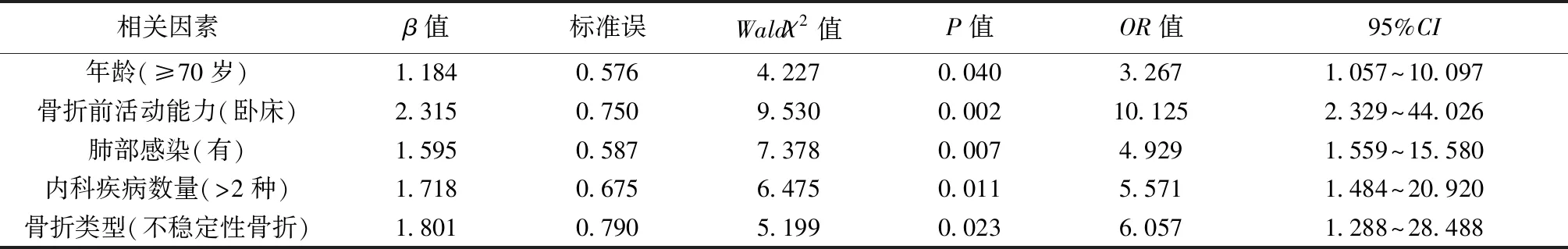
表2 老年股骨转子间骨折患者内固定与髋关节置换术后死亡影响因素Logistic回归分析
3 讨 论
因老年人群骨质强度不及青壮年人群,股骨近端能量吸收能力低下,在受到外力的打击后极易发生粉碎,这类骨折术后骨折块复位难度大,术后需要长时间卧床;此外,因老年人群基础状况不佳,免疫功能低下,在发生骨折创伤后接受手术治疗期间对手术等操作带来的应激无法很好地调节,手术风险相对较高,术后也常合并较多的并发症;其次,老年人群常合并循环、呼吸等诸多内科疾病,在骨折后接受手术治疗,手术的实施可能会进一步加重原有基础疾病的病情,甚至部分患者会发生新的并发症〔9~11〕。这些因素均会影响老年骨折患者预后。
老年股骨转子间骨折患者不仅术后常合并较多并发症,其在经历内固定及髋关节置换术后,恢复周期也较其他人群更长,关节功能恢复效果相对较差,故术后死亡风险更高。可见,要改善老年股骨转子间骨折的预后,还应找到可能影响预后的相关因素,并展开针对性的干预对策。本研究结果显示,年龄因素对老年股骨转子间骨折术后死亡的影响不容忽视。不论是股骨转子间骨折或是其他骨折类型,年龄均是其术后预后好坏的重要影响因素之一,本研究中纳入的100例老年股骨转子间骨折患者内固定及髋关节置换术后死亡15例,其中年龄≥70岁者占比接近70%,在经多因素分析后证实,高龄可能是增加患者术后死亡的主要因素之一。究其原因,随着年龄的增加机体各项功能退化,对麻醉、手术等操作的耐受性降低,术后心血管意外发生率也随之增高,故死亡率增加;此外,老年人群多合并严重且多样的内科疾病,身体免疫功能、营养状态等均不理想,对外界应激反应无法很好地调节,在手术打击下极易合并其他严重并发症,加重原有疾病病情,故死亡率增加〔12〕。骨折的稳定性是否会对患者预后产生影响,现有的报道观点并不一致,但骨折的稳定性、内固定装置固定情况、术中复位情况等均与患者内固定及髋关节置换术后并发症合并情况及功能恢复情况息息相关。本研究经单因素与多因素证实,不稳定性股骨转子间骨折可能是老年骨折患者内固定及髋关节置换术后死亡影响因素,究其原因可能与患者术后关节早期负重与活动受骨折稳定性影响有关,不稳定性骨折在术后卧床时间更长,无法尽早进行早期活动与负重,并发症合并风险高,故死亡风险也随之升高〔13,14〕。可见术前正确评估老年股骨转子间骨折患者骨折类型,并在术后给予其合理的固定及复位,对降低术后死亡率的意义。除骨折稳定性及年龄带来的影响外,本研究结果显示,内科疾病合并数量、肺部感染、骨折前活动能力均可能是老年股骨转子间骨折患者内固定及髋关节置换术后死亡的影响因素。老年人群常合并多种内科疾病,且骨质疏松情况严重,因骨折与骨质疏松息息相关,加之老年人群重要脏器功能低下,骨折的发生及手术的实施均会加重原发疾病病情,甚至诱发其他潜在疾病,故增加死亡风险〔15,16〕。可见在术前积极处理基础疾病,评估病情极为关键。术前生活状态对术后死亡率也有明显影响,骨折前活动能力强的患者,术前身体条件相对较好,其对手术实施的耐受性也较其他活动能力差的患者更好,术后能够尽早开展患肢关节功能锻炼,卧床时间大大缩短,压力性溃疡、肺部感染等发生率降低,死亡风险也随之降低〔17,18〕。因本研究属于回顾性分析,活动的数据可能存在偏倚,得到的数据结果可能存在一定误差,尽管已经尽可能规避一系列局限,对于结论的真实性仍需在未来展开大样本、长时间的研究加以证实。综上所述,高龄、骨折前活动能力不佳、肺部感染、合并多种内科疾病、不稳定性骨折可能会增加老年股骨转子间骨折患者内固定与髋关节置换术后死亡风险,这类患者应引起临床重视,给予其针对性干预措施,以降低死亡风险,改善预后。

