颈椎后路经皮脊柱内镜椎间盘髓核切除术治疗神经根型颈椎病*
刘东宁 李巍明 刘 楷 黄 坤 陈侯磬 曾娘华 刘 诚 罗万荣 易伟宏
(华中科技大学协和深圳医院(南山医院)脊柱外科,深圳 518052)
大多数神经根型颈椎病(cervical spondylotic radiculopathy,CSR)可经保守治疗得到缓解,但仍有少部分患者需采取手术进行减压。颈椎前路椎间盘切除植骨融合术(anterior cervical decectomy and fusion,ACDF)是手术治疗各类颈椎病的金标准[1],近年来,随着微创技术的发展,颈椎后路经皮脊柱内镜椎间盘切除术(posterior percutaneous endoscopic cervical discectomy,PPECD)由于良好的临床疗效、创伤小、能够保留运动节段,迅速获得推广[2~5]。我院2014年8月~2017年12月采用PPECD治疗37例CSR,现报道如下。
1 临床资料与方法
1.1 一般资料
本组37例,男23例,女14例。平均年龄43.9岁(37~61岁)。临床症状为一侧上肢麻木疼痛伴或不伴颈部疼痛。31例肌力下降:三角肌肌力3级3例、4级1例,肱二头肌肌力3级9例、4级8例,肱三头肌肌力3级6例、4级9例,握力3级1例、4级1例(部分病例同时涉及2块肌肉)。臂丛神经牵拉试验和(或)Spurling征阳性。病程3~26个月,平均12.3月。病变节段C4~54例,C5~618例,C6~713例,C7~T12例。无颈部外伤史和手术史,不合并神经系统疾病。
病例选择标准:有典型的单侧单节段神经根性症状,CT、MRI 等影像学检查提示单节段椎间盘外侧突出和(或)钩椎关节增生所致椎间孔狭窄,经系统保守治疗12周以上疗效不佳(疼痛剧烈或神经根性症状严重者可减少保守治疗时间)。排除标准:①有明显脊髓受损体征;②伴有颈部明显轴性疼痛;③颈椎动力位X线片有明显节段性颈椎不稳;④广泛的颈椎管狭窄,后纵韧带骨化或椎间盘钙化严重。
1.2 方法
气管插管全身麻醉。轻微头高脚低俯卧位。术中控制性低血压,早期16例采用Mayfield头架制动(图1),后期21例采用俯卧位啫喱减压头垫(图2),固定头部使颈椎处于稍前屈位。于病变节段椎间隙平面的患侧棘突旁开1.5 cm做一长约7 mm切口,通过穿刺针感知上位椎体下关节突下缘及内侧缘,侧位透视示穿刺针位于上位椎体下关节突的喙尖,置入导丝,工作套管逐级扩张,始终注意抵及骨质表面而避免穿透黄韧带进入椎管,安放好工作通道。脊柱内镜下清理残留在椎板和关节突关节表面的软组织,显露病变节段上位椎体下关节突下内缘,以此为标志在镜下微型磨钻磨除部分关节突、椎板(注意去除的关节突关节范围不超过50%),切除部分黄韧带,显露硬膜囊外侧及神经根,仔细探查松解受压的神经根并将突出的髓核组织取出,若为骨性压迫则对椎间孔后方充分减压显露神经根,前方增生骨赘可酌情决定是否处理。术后应用脱水消肿及营养神经药物。术后第2天下床活动,软领颈托制动3~4周(图3~9)。
1.3 观察指标
术前、出院时和末次随访疼痛视觉模拟评分(Visual Analogue Scale,VAS)、颈椎功能障碍指数(Neck Disability Index, NDI)[6];末次随访时采用改良MacNab分级标准[7]评价疗效;根据颈椎过伸过屈位片判断椎间失稳情况(椎间角度>10°或位移>3 mm判断为椎间失稳)。
1.4 统计学处理

2 结果
37例均顺利完成手术,平均手术时间79 min (55~125 min),术中出血量10~30 ml。1例神经根与髓核有粘连,术中分离粘连时神经外膜有撕裂(图10),术后根性疼痛缓解,肱二头肌肌力由4级恢复至5级,但麻木症状有残留。术后未出现神经症状加重、脊髓损伤、血管损伤、脑脊液漏、感染等围术期并发症。术后住院时间平均6.2 d(5~8 d)。出院时神经根性症状显著缓解32例,减轻5例。37例平均随访21.7月(13~50个月),末次随访VAS评分、NDI较术前明显改善(表1),末次随访时改良MacNab疗效优24例,良11例,可2例(1例神经外膜撕裂,1例术后颈椎继续退变,颈部轴性症状逐渐加重),优良率94.6%。出院时MRI显示病变节段减压良好,末次随访MRI显示均无再次突出,动力位片未发现明显影像学失稳。
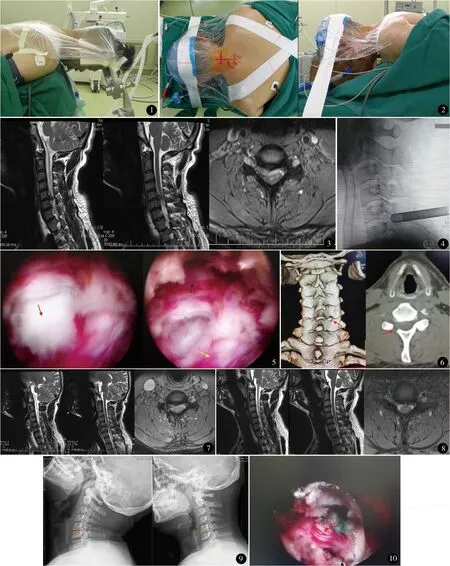
图1 Mayfield头架固定 图2 啫喱减压头垫固定 图3 男,39岁,MRI示C5~6椎间盘向右侧突出 图4 术中定位及安放工作通道 图5 术中取出脱出髓核:红色箭头为脱出髓核,蓝色箭头为硬膜囊,黄色箭头为C6神经根 图6术后三维CT显示开窗的位置及大小 图7 术后MRI示突出髓核已切除,局部压迫缓解 图8 术后37个月颈椎MRI未见C5~6椎间盘突出复发 图9术后36个月颈椎过伸过屈位片未显示明显椎间不稳 图10神经根外膜撕裂处

表1 术前后VAS评分比较
VAS评分3个时间点两两比较,P均=0.000
3 讨论
2007年德国的Ruetten等[2]首次报道PPECD,是颈椎后路“钥匙孔(key-hole)”技术和显微内镜颈椎间盘切除减压术(cervical microendoscopic discectomy,CMED)的进一步发展和延伸,主要适用于具有典型的神经根性症状、影像学检查显示与之相对应的椎间盘偏外侧或位于椎间孔的软性突出和(或)钩椎关节增生所致椎间孔狭窄患者。与传统开放后路Key-hole手术相比,PPECD避免颈后软组织的广泛剥离,最大限度保留脊柱的骨性结构,降低术后节段不稳和颈部轴性疼痛的发生风险;镜下视野的放大效应有利于组织的辨认,为手术的精准操作提供保障[8]。与后路CMED比较,PPECD以水为介质,可通过冲洗液的水压控制术中出血,同时结合射频精确止血,保持术野清晰从而减少副损伤;术中术野持续的冲洗也有利于降低感染风险[9]。相较于ACDF,PPECD保留运动节段,可能减少因节段融合所致邻近节段退变的发生[10],尤其对于责任节段位于C2~3或C7~T1时,PPECD完全不会像ACDF那样受到解剖因素的限制。正因为具有这些优势,PPECD技术在近年来逐渐得到越来越多的认可。
后路CMED采用坐位、俯卧位2种体位,PPECD为便于利用灌洗液的水压均行俯卧位。我们早期采用Mayfield头架制动患者于头高脚低位,可使椎板间隙尽量撑开以利于增大手术操作空间,缺点是患者术前需剃光头便于头钉安置,尤其对于女性患者容易产生抗拒情绪。此外,头钉安置增加的创伤对于微创手术来说往往会被诟病,增加术前体位摆放时间,术中正位透视也受到限制。后来我们采用俯卧位啫喱减压头垫,避免头钉制动引发的创伤,缩短体位摆放的时间,虽然椎板间隙的撑开效果不及Mayfield头架,但对手术操作并无明显影响。
PPECD的麻醉方式有全麻和局麻2种。局麻的优点在于更符合微创手术的要求,可避免全麻并发症,并且手术全程与患者保持沟通,增加手术的安全性。由于PPECD通常采取俯卧位,需要通过固定头部使颈部屈曲来扩大椎板间隙,在局麻清醒状态下持续的强迫体位会导致明显的术中不适感,且长时间俯卧位会压迫胸部限制呼吸而影响心肺功能;此外,在打磨椎板、关节突以及探查神经根时,部分患者会感到剧烈疼痛难以耐受,甚至出现不能配合手术的体位变动和血压升高、心率增块等循环改变,使手术不能顺利进行。全麻能让患者避免术中的不适感和恐惧感,可给予控制性低血压减少术野出血以利于手术操作[11],能随时监测调整呼吸和血流动力学等相关指标[12],从而更好地保障手术的顺利完成。因此,目前大多数文献仍以全麻为PPECD的主要麻醉方式[2~4,13,14]。
镜下标志点一般为上下椎板邻近关节突的交界处,也就是将所谓的“V”点作为解剖标志[15]。但“V”点并非固定不变,可随着颈部的屈伸而发生动态变化——屈曲时偏外后伸时偏内。我们以手术节段上位椎体下关节突内下缘作为标记,是相对较为固定的解剖标志,通常较“V”点更偏外侧。将下关节突内下缘磨除后,其下方是仍为骨性结构的下位椎体上关节突,再将其磨薄后在镜下枪钳咬除,此处为颈神经根管的起始端——根管段的后外侧壁[16],操作较为安全,便于寻找神经根,也有利于减少脊髓损伤的风险。
PPECD切除髓核时的操作空间有限,因此,术前应对颈椎间盘突出与神经根的关系有基本判断,可减少术中不必要的骨性结构破坏,有利于突出髓核的切除。如果患侧上肢上举时症状减轻,考虑为腋下型,术中可将下位椎体上关节突和邻近椎板骨质适当多磨除,便于寻找并切除突出髓核;若患侧上肢上举时症状加重考虑为肩上型,将上位椎体下关节突及邻近椎板骨质适当去除。如果MRI显示突出髓核稍偏内侧位于脊髓前方,需要将外侧的骨质适当多磨除些,便于增加髓核钳进入的倾斜角而取出髓核。
对于椎间孔前方钩椎关节增生的骨赘是否去除,我们认为不必强求。首先,欲切除骨赘需牵开神经根,即便使用特殊的镜下微型磨钻在镜下有限的空间进行操作,仍存在较高的硬膜囊和神经根损伤风险。其次,颈神经根走行起始的入口区四壁均为骨性组织,此处是椎间盘突出、钩突及关节突增生导致神经根受压的主要部位,因此,只要将椎间孔后方的部分椎板及关节突内侧缘骨性结构和黄韧带去除足够,充分扩大神经根管后壁,即可达到神经根充分减压的目的[16,17]。孔抗美等[18]报道对成人尸体后路颈神经管切开使神经根充分减压的关节突最佳切除范围是由内向外切除5.0~6.4 mm(平均5.93 mm)。内镜下用磨钻沿颈神经根走行仔细磨除关节突关节到此范围,尽可能地保证椎小关节去除不超过50%,就能在充分减压的同时最大限度保留手术节段的稳定性[19]。另外,增生的骨赘在某种程度上有利于保持病变节段稳定,去除有可能导致或加剧椎间失稳。同样,对于包容型的侧方突出如果镜下取出较困难,若能通过对骨性神经根管扩大成型达到减压目的,刻意切开纤维环摘除髓核只会增加神经损伤的风险,并且加剧术后病变椎间盘的退变[20]。如果突出髓核粘连难以取出,不必强行切除,骨性神经根管的扩大能达到减压的目的即可,强行切除会导致医源性神经损伤,本组1例在术中分离粘连时发生神经外膜撕裂,术后根性疼痛虽有明显缓解,肌力也有改善,但麻木症状有残留,至末次随访时仍未恢复。
作为一种非融合技术,PPECD可作为CSR阶梯治疗的一个重要组成部分,对治疗部分CSR具有非常好的优势,但对于靠近中央型椎间盘突出、颈椎管狭窄症以及有明显轴性症状的颈椎不稳的CSR患者,仍应列为禁忌证[21]。只有严格掌握适应证,通过微创技术精准治疗才能取得最大收益。

