人工髋关节置换术与股骨近端髓内钉内固定治疗高龄股骨粗隆间骨折的临床观察
金钟浦
(瑞昌市中医医院骨科,江西瑞昌332200)
股骨粗隆间骨折是骨科常见疾病,多发于高龄群体,主要是由于骨质疏松所致,对患者的日常生活造成较大影响,随着老龄化加重,这种骨折的发生率也逐年增加,严重影响高龄患者的生活质量〔1〕。患者发生股骨粗隆间骨折后,常伴有剧烈疼痛、下肢功能丧失等表现,既往临床治疗时考虑患者年龄较大,多主张保守治疗,但致残、致死率较高〔2〕。虽然高龄患者生理机能退化,耐受性差,合并较多基础病,手术治疗难度大,但在多学科协作下,在保证手术安全性的前提下,手术治疗是最佳选择,以促进患者功能恢复。股骨近端髓内钉内固定是治疗股骨粗隆间骨折的常用方法,能够起到较为稳定的固定作用,但患者术后需长时间卧床,易出现压疮、肺炎等并发症,预后较差〔3-4〕。近些年,人工髋关节置换术被应用于股骨粗隆间骨折的治疗中,且取得了较好的治疗效果,但目前对其安全性仍存在一些争议〔5〕。鉴于此,将对人工髋关节置换术与股骨近端髓内钉内固定治疗高龄股骨粗隆间骨折的临床效果进行深入分析。
1 资料与方法
1.1 一般资料
选择2017年3月至2020年3月我院收治的70例高龄股骨粗隆间骨折患者,均符合纳入标准且获得患者同意。采用随机数字表法分为两组,每组35例。观察组男性19例,女性16例;年龄70~91岁,平均年龄(79.23±3.54)岁;骨折原因:滑倒17例,交通事故18例;Evans-Jensen分型:Ⅱ型13例,Ⅲ型14例,Ⅳ型8例;合并基础疾病:高血压16例,支气管炎6例,糖尿病15例。对照组男性18例,女性17例;年龄70 ~92岁,平均年龄(79.45±3.62)岁;骨折原因:滑倒16例,交通事故19例;Evans-Jensen分型:Ⅱ型14例,Ⅲ型13例,Ⅳ型8例;合并基础疾病:高血压17例,支气管炎7例,糖尿病14例。一般资料比较,两组间差异无统计学意义(P>0.05)。这项研究已经获得医院伦理委员会的审批通过。
1.2 入选标准
纳入标准:①均经CT、X线检查确诊;②既往髋关节功能正常、无手术史;③符合手术指征;④有明确外伤史;⑤自愿参加并签署知情同意书。排除标准:①伴有脏器功能衰竭;②病理性骨折;③恶性肿瘤、凝血功能障碍;④伤前即存在活动受限。
1.3 方法
术前对两组患者进行常规检查,予以降压、降糖等对症治疗,基础病控制在合理范围后开展手术。对照组行股骨近端髓内钉内固定:协助患者取侧卧位,实施硬膜外麻醉,在C型臂透视下复位,做一个纵行切口于大粗隆顶点上方约3 cm,逐层切开皮肤及皮下组织,大粗隆骨皮质使用菱形椎穿破,随后将导针由此插入,利用透视观察导针位置,位于髓腔后则位置准确,扩髓后选择适宜的髓内钉插入髓腔内,然后用股骨颈内导针插入,并在股骨外侧皮质开孔,置入螺旋刀片,对骨折断端进行加压,锁定螺钉,操作完成后放置引流管,关闭切口。观察组行人工髋关节置换术:取健侧卧位,行硬膜外麻醉,入路选择患侧髋部外侧,将皮肤、皮下组织逐层切开,使骨折点位完全显露,对股骨头进行截断处理并取出,清理髋臼,扩髓,根据患者实际情况,在股骨头颈内中置入合适的骨水泥假体,复位关节,对人工关节进行活动,检查下肢外展有无障碍,满意后放置引流管,结束手术。
1.4 观察指标
比较两组临床指标、髋关节功能评分、并发症。(1)临床指标:记录两组手术时间、出血量、术后下床活动时间、负重时间,并进行对比。(2)术前、术后6个月,分别采用Harris髋关节功能评分〔6〕,从功能、疼痛、畸形等方面评估,总分100分,评分越高,说明髋关节功能越好。(3)并发症:对两组深静脉血栓、肺部感染、压疮、泌尿系统感染等并发症进行比较。
1.5 统计学分析
2 结果
2.1 临床指标
观察组手术时间、术后下床活动时间、负重时间均短于对照组,出血量明显低于对照组,差异有统计学意义(P<0.05)(见表1)。
表1 两组临床指标对比(±s)
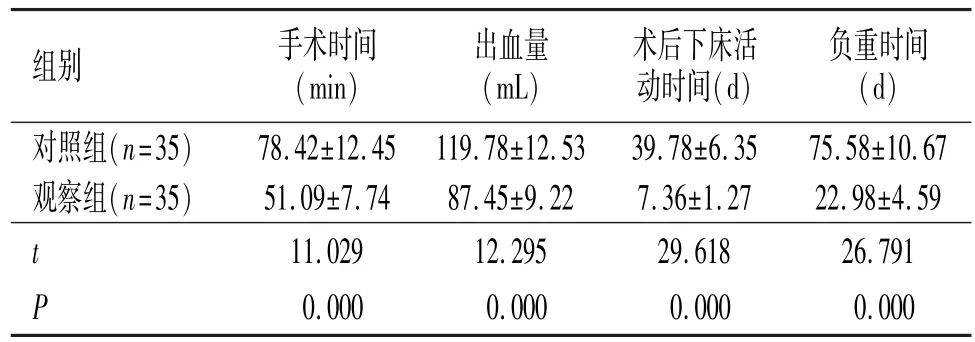
表1 两组临床指标对比(±s)
组别 手术时间(min)出血量(mL)术后下床活动时间(d)负重时间(d)对照组(n=35) 78.42±12.45 119.78±12.53 39.78±6.35 75.58±10.67观察组(n=35) 51.09±7.74 87.45±9.22 7.36±1.27 22.98±4.59 t 11.029 12.295 29.618 26.791 P 0.000 0.000 0.000 0.000
2.2 髋关节功能
术前髋关节评分比较,两组间差异无统计学意义(P>0.05);术后髋关节功能评分均升高,且观察组更高,两组间差异有统计学意义(P<0.05)(见表2)。
表2 两组髋关节功能评分对比(±s)
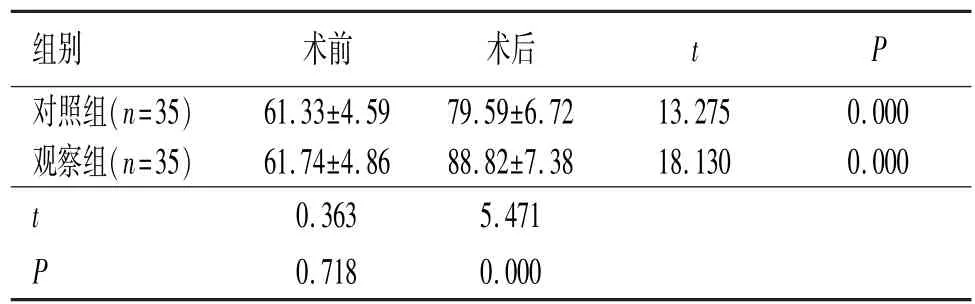
表2 两组髋关节功能评分对比(±s)
组别 术前 术后t P对照组(n=35)61.33±4.59 79.59±6.72 13.275 0.000观察组(n=35) 61.74±4.86 88.82±7.38 18.130 0.000 t 0.363 5.471 P 0.718 0.000
2.3 并发症
术后观察组并发症发生率为5.71%(2/35),低于对照组的25.71%(9/35),差异有统计学意义(P<0.05)(见表3)。

表3 两组并发症对比〔n(%)〕
3 讨论
随着年龄增长,机体会出现不同程度的骨质疏松,尤其是高龄群体,加之患者的骨强度下降,生理机能稳定性降低,易出现意外摔倒导致骨折,甚至部分患者在无明显创伤下出现骨折〔7〕。股骨粗隆间骨折是高龄患者常见的骨折类型,常表现为剧烈疼痛、下肢活动障碍等,考虑到患者年龄、生理机能等因素,多建议采用保守治疗,但需长期制动,卧床休息,且只能短期缓解患者疼痛,而长期卧床,易引起下肢血流缓慢,增加血栓、感染、压疮等并发症的危险,整体疗效不佳〔8-9〕。因此,临床建议在满足手术指征的前提下尽量选择手术治疗,以恢复患者髋关节功能,改善患者远期预后。
股骨近端髓内钉内固定、人工髋关节置换术是近年来治疗高龄股骨粗隆间骨折的重要方法,前者属于内固定术,能够为骨折提供较好的支撑力,固定相对稳定,对股骨抗旋能力也有强化作用,在高龄股骨粗隆间骨折治疗中发挥出明显优势〔10〕。另外,股骨近端髓内钉内固定较常规螺钉固定力更好,出现螺钉松脱、断裂的风险较低,且能够防止复位后再移位,避免发生髋内翻畸形〔11〕。但随着临床的推广使用,股骨近端髓内钉内固定术的弊端也逐渐显现,如手术后不能尽早展开活动,负重时间过长,骨折愈合缓慢,植入的螺钉会影响患者的供血,患者需长期卧床休养,骨折不能及时愈合,导致并发症较多〔12〕。该方法一定程度上弥补了内固定术的不足,取得了较好的疗效,但其安全性仍需进一步探讨。
本研究结果显示,观察组的手术时间、术后下床活动时间、负重时间均短于对照组,出血量、并发症发生率低于对照组,髋关节功能评分高于对照组。由此可见,相对于股骨近端髓内钉内固定,高龄股骨粗隆间骨折行人工髋关节置换术效果更好,手术时间短,创伤小、出血少,有利于患者术后尽早展开运动,并发症少,髋关节功能恢复快,疗效好。杨朔等〔13〕研究表明,髋关节置换术治疗不稳定型股骨粗隆间骨折效果显著,患者离床负重时间短,功能恢复更好,与本研究结果基本一致,进一步证实了人工髋关节置换术治疗高龄股骨粗隆间骨折的有效性,患者耐受手术情况下应优先选择此方法。分析其原因,人工髋关节置换术是一种利用人工材料制成仿真部件代替髋部组织的技术,假体稳定好,术后恢复快,能够尽早下床活动,进行负重运动,利于降低高龄患者压疮、感染等并发症发生风险,促进高龄患者髋关节功能尽快恢复,从而提高其生活质量〔14-15〕。尽管人工髋关节置换术优势突出,但也不能忽视其本身的风险,应在确保手术安全性的前提下进行手术,术中注意暴露大粗隆处骨量,避免术后出现假体松动,总之整体手术效果优于内固定术,临床选择手术方案时可优先考虑。
综上所述,高龄股骨粗隆间骨折行人工髋关节置换术效果较股骨近端髓内钉内固定更好,能够减少术中出血,术后恢复快,负重时间短,且并发症较少,更有利于患者髋关节功能的恢复。

