超声心动图在早产儿动脉导管未闭诊断中的价值*
符俊娟 吕立威 吴青京 林雯娜
动脉导管持续开放的情况常发生在早产儿[1]。正常情况下,出生后新生儿新的呼吸建立,肺血管扩张,肺血流量灌注显著增加,改变胎儿时期肺血管收缩折叠,肺动脉阻力增加,肺循环血流量不足,90%循环血量需经动脉导管与主动脉汇合而经脐动脉到达胎盘提供血氧的状态。胎儿出生后动脉导管可自动进行功能性关闭,若出生72h后仍未关闭则形成动脉导管未闭(patent ductus arteriosus,PDA)[2-3]。PDA的病理生理性改变是收缩期血流自左向右分流增加左室容量负荷而造成左室代偿性增大继而发生心脏杂音、心率加快、低血压、脉压增大等心功能障碍等临床表现[4-5]。同时,不足的体循环血流量造成血液在肺部淤积,肺动脉高压而引起支气管肺发育不良,呼吸困难,严重时可并发肺出血、消化系统出血、肾衰、脑室内出血、坏死性结肠炎甚至死亡等进行性体循环灌注不足引起的临床病理性改变,严重威胁患儿的生命安全[6-7]。对于胎龄<28周或体重<1000 g的早产儿出现具有血流动力学意义的PDA(hemodynamically significant patent ductus arteriosus,hs-PDA)的概率高达55%~70%,需要及时的手术或药物治疗[8]。本研究旨在探讨超声心动图检测在早产儿PDA诊断意义,为PDA的正确治疗提供理论依据。
1 资料与方法
1.1 一般资料
回顾性选取2017年3月至2018年5月在海南省妇幼保健院新生儿重症监护室治疗的173例早产儿,其中男早产儿101例,女早产儿72例;胎龄28~34周,平均胎龄(31.28±2.11)周;体重1300~2000 g,平均体重(1532.43±130.02)g。对173例早产儿进行超声心动图监测,观察其各项心功能指标。本研究获得患儿监护人知情同意并签署知情同意书。
1.2 纳入与排除标准
(1)纳入标准:①胎龄≤34周且体重≤2000 g;②临床资料保存完整;③患儿家属知情同意。
(2)排除标准:①合并有其他严重先天性心脏病;②出生后1 min Apgar评分≤7分。
1.3 仪器设备
采用Vivid iq型超声仪(美国GE公司);Epiq 7c型和Epiq 5型超声仪(荷兰Philips公司)。
1.4 检查方法
采用Vivid iq型、Epiq 7c型和Epiq 5型超声仪,小儿心脏探头,患儿取仰卧位,胸骨旁短轴切面观察肺动脉分叉处有无PDA对存在PDA的患儿测量动脉导管的内径、分流方向。取胸骨旁长轴切面测量患儿的左室内径、左房内径及主动脉根部内径。
1.5 观察与评价指标
评价PDA早产儿左心房(left atrial,LA)内径与主动脉(aorta,AO)根部内径(LA/AO)和左心室(left ventricular,LV)内径与AO根部内径(LV/AO)指标;比较PDA和无PDA早产儿心脏超声检查的早产儿动脉导管(ductus arteriosus,DA)直径、LA/AO和LV/AO指标;比较左心室射血分数(left ventricular ejection fraction,LVEF)、肺动脉流速等指标。
1.6 统计学方法
采用SPSS19.0软件对数据进行统计分析,符合正态分布计量资料采用表示,组间比较使用t检验。计数资料比较使用x2检验,诊断价值采用受试者工作特征(receiver operating characteristic,ROC)曲线评估。检验水准=0.05,以P<0.05为差异有统计学意义。
2 结果
2.1 PDA发生情况
在173例早产儿中,有PDA发生72例(占41.62%),无PDA早产儿101例(占58.38%);在72例PDA患儿中,有临床症状PDA患儿32例,无临床症状PDA患儿40例。
2.2 PDA和无PDA早产儿心脏超声指标比较
P D A 早 产 儿LA/AO和LV/AO明显高于无PDA早产儿,其差异有统计学意义(t=2.400,t=4.669;P<0.05);PDA和无PDA早产儿LVEF和肺动脉流速比较差异均无统计学意义,见表1。
2.3 PDA早产儿中有无症状患儿心脏超声指标比较
有症状PDA早产儿DA直径、LA/AO和LV/AO明显高于无症状PDA早产儿(t=4.971,t=2.586,t=2.594;P<0.05);有症状PDA和无症状PDA早产儿LVEF和肺动脉流速比较差异无统计学意义。见表2,见图1和图2。
2.4 心脏超声指标预测有症状PDA的价值
DA直径、LA/AO和LV/AO在判断有症状PDA中的ROC曲线下面积分别为0.741、0.730和0.720,P均<0.05,具体参数见图3。
表1 PDA和无PDA早产儿心脏超声指标比较(±s)
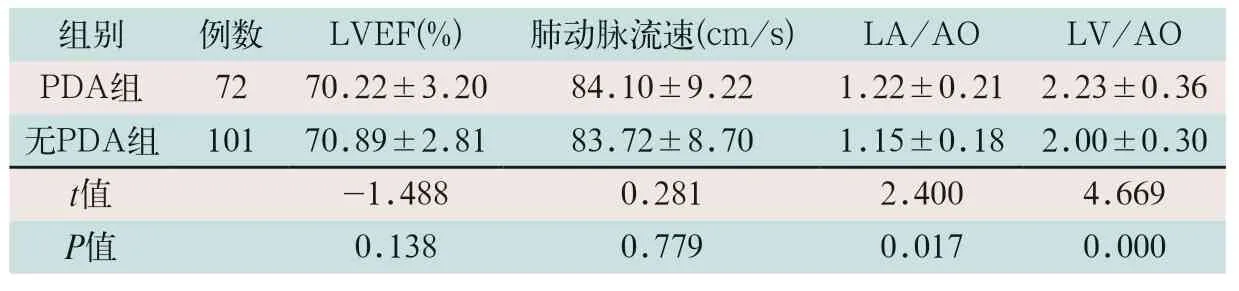
表1 PDA和无PDA早产儿心脏超声指标比较(±s)
注:表中LVEF为左心室射血分数;LA/AO为左心房内径与主动脉根部内径;LV/AO为左心室内径与主动脉根部内径
表2 有症状PDA和无症状PDA早产儿心脏超声指标比较(±s)
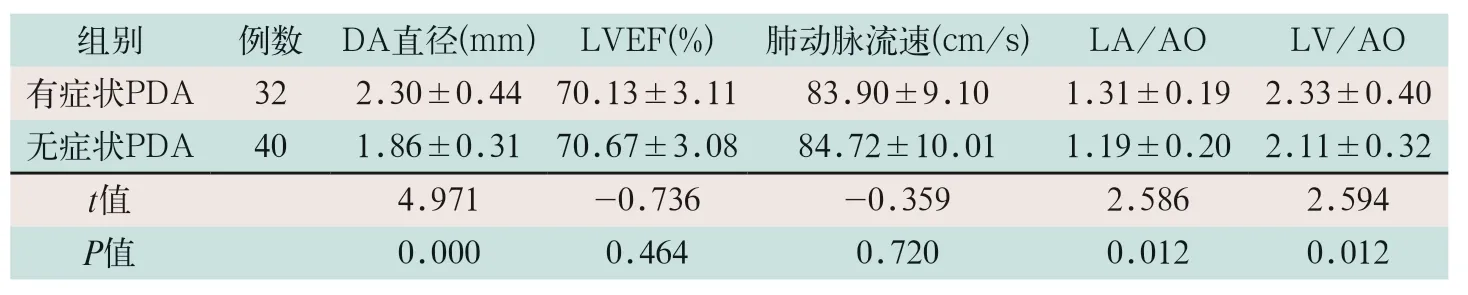
表2 有症状PDA和无症状PDA早产儿心脏超声指标比较(±s)
注:表中DA为动脉导管;LVEF为左心室射血分数;LA/AO为左心房内径与主动脉根部内径;LV/AO为左心室内径与主动脉根部内径
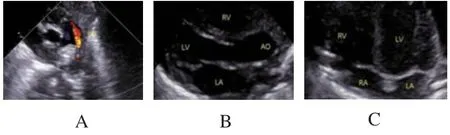
图1 无症状的PDA超声心动图
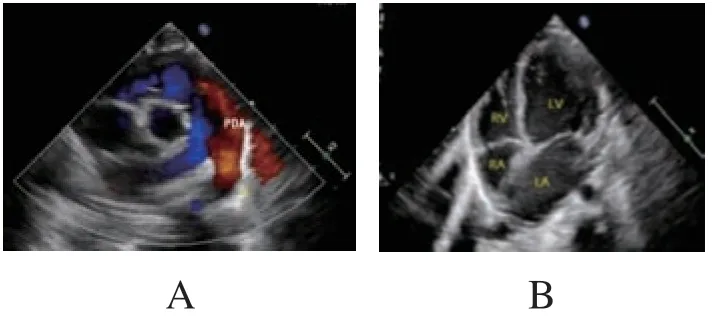
图2 有症状的PDA超声心动图

图3 有症状PDA早产儿ROC曲线
3 讨论
新生儿动脉导管正常条件下,随着新的呼吸建立和血氧增加,在出生15 h后立即关闭,而胎儿出生72 h后动脉导管仍处于开放状态的称为PDA。PDA可导致血流动力学发生改变,一般表现为血流由左至右分流,造成肺动脉高压而体循环血流量不足,形成呼吸困难、心率增快、心脏杂音、心脏及肺动脉负荷增加而使脉压差增大等一系列临床表现。严重者可出现支气管肺发育不良、肺出血、脑室出血及早产儿视网膜疾病等严重并发症,给胎儿的生命健康造成威胁。
由于PDA发生的主要原因是由左向右分流,导致肺循环血流量超负荷而体循环血流量不足,故未闭动脉导管的直径越大形成的分流血量越多,带来的心脏、肺负荷越大,引起的相关并发症越严重。以动脉导管直径和分流血流量作为评估PDA严重程度具有一定的科学性[9]。而心脏彩超可直接获得患儿动脉导管直径、有无闭合、分流方向、心房心室大小、射血分数等心功能指标[10-11]。有研究报道,<33周的早产儿若出生后3 d动脉导管直径>2.2 mm时,提示动脉导管不能自发性关闭,需要采取治疗措施,为PDA提供正确的治疗指征[11]。王陈红等[12]提出,导管水平血流的分流方向可评估PDA病情严重程度。一般情况下PDA往往存在自左向右的分流,且一般为收缩期分流,若同时出现由右向左的分流,提示合并舒张期分流,分流量增大,增加肺动脉高压的严重程度,故由此可判断PDA病情较为严重[13]。本研究结果显示PDA早产儿较无PDA的早产儿,动脉导管直径显著增加且LA/AO和LV/AO显著增加,差异具有统计学意义。其原因是,从左向右的分流增加回心血量,左心容量负荷增大,左心代偿性增大而导致[14]。该研究结果与以往文献报道一致,可作为PDA诊断和病情评估的指标。吴晨等[15]研究对比分析动脉导管直径、LA/AO和LV/AO对评估PDA病情严重程度的敏感性发现,动脉导管直径对于评估PDA的准确性最大,且动脉导管直径越大,不能自发性关闭的可能性越大,提示需要尽早治疗处理。
PDA早产儿临床表现形式多样,主要为体循环不足导致的心脏负荷增加引起心率加快、呼吸困难等、体循环灌注不足引起敏感器官肠道、胃、脑等血流量不足而并发消化道出血、肾衰及脑室内出血等。同时PDA早产儿常由肺动脉高压形成肺出血、支气管肺发育不良而导致进行性呼吸窘迫症等严重威胁患儿的生命安全。由于以上临床表现易与原发性心脏病、肺部疾病相混淆,延误诊断时机且部分患儿无明显的临床症状。故超声心动图的动态监测为临床PDA的诊断提供可靠的数据和指标,为PDA的发现和治疗提供机会。本研究结果发现,有症状PDA早产儿较无症状的PDA早产儿DA直径、LA/AO和LV/AO的升高程度更显著,差异具有统计学意义。同时,以上3种指标对有症状的PDA早产儿的ROC面积显著增加。表明DA直径、LA/AO和LV/AO对有症状的早产儿的诊断灵敏性更高。本研究结果显示,较无PDA的早产儿,合并PDA的早产儿胎龄和体重显著下降,对无显著临床症状且并发呼吸、消化系统、肾脏甚至全身性出血等严重并发症的早产儿可考虑PDA,进行及时的超声心动图监测,对PDA疾病的确定和早期治疗具有重要的临床意义。
超声心动图检测在早产儿PDA的诊断中具有较好的应用价值,有助于判断有临床症状的PDA。本研究的创新处,确定DA直径、LA/AO和LV/AO指标对诊断PDA的临床价值,同时还对比分析有无临床症状PDA的评估指标及其灵敏性,研究具有普适性,有利于临床参考。本研究下一步可增加检测指标评估PDA严重程度的敏感程度,为临床诊断提供更有效可靠的指标。

