PELD与OLMD治疗单节段腰椎间盘突出症疗效对比的系统评价和Meta分析
李良生,林 山,芮 钢,胡宝山,孙乃坤,谷 旸
在治疗腰椎间盘突出症(lumbar disc herniation,LDH)的外科术式中,后路开放显微腰椎间盘切除术(open lumbar microdiscectomy,OLMD)被认为是金标准手术方案[1]。近20 年来随着微创脊柱外科的进步,经皮内镜腰椎间盘切除术(percutaneous endoscopic lumbar discectomy,PELD)获得了飞速发展,人们发现该技术安全可靠、创伤小、住院时间短、康复快、疗效满意[2-3],适应证几乎涵盖各种类型的LDH[4],但基础适应证的最佳术式目前仍未有定论。尽管目前关于PELD 与OLMD 治疗LDH 的随机、非随机疗效对比研究颇多[5-15],亦有关于两种术式疗效比较的Meta分析与系统评价[16],但随着相关研究的不断更新发表,当前有必要纳入最新的高质量研究,完善相关数据,以期为LDH治疗提供可靠的参考依据。
1 资料与方法
1.1 研究设计
根据Preferred Reporting Items for Systematic Reviews and Meta-Analyses(PRISMA)设定的标准原则构建本篇荟萃分析,同时查阅并参照了27 项条目清单和一个分4阶段的流程图[17-18]。
1.2 文献检索策略
1.2.1 数 据 库 以PubMed、Cochrane Library、Embase和MEDLINE作为机检数据库。
1.2.2 检索策略
#1“lumbar disc herniation”or“intervertebral disc displacement”
#2 “microdiscectomy” or “endoscop*” or“arthroscop*” or “transforaminal lumbar discectomy” or “interlaminar discectomy” or
“minimally invasive discectomy”#3 #1 and#2
1.2.3 检索时间及文献语种 时间设定为从PELD首次引入的1973年1月到2018年12月,从中筛选符合设定标准的英语文献。
1.3 纳入与排除标准
1.3.1 纳入标准①研究对象:单节段单纯LDH 患者;②干预术式和研究类型:PELD 与OLMD 对比治疗的随机对照试验(randomized controlled trial,RCT)或临床对照试验(clinical controlled trail,CCT);③含有以下临床疗效指标之一:术前和术后疼痛视觉模拟量表(visual analogue scale,VAS)评分、Oswestry 功能障碍指数(Oswestry disability index,ODI)、并发症发生率、手术时间、出血量、住院时间、椎间盘残留或复发、复工时间、再手术率以及MacNab标准优良率。
1.3.2 排除标准①合并腰椎不稳、椎管狭窄症、同一节段手术史(包括复发)、感染、创伤性骨折、肿瘤患者;②每组病例数少于10例的临床研究;③非辅助显微镜的椎板切除术研究或混入其他外科手术,如椎间盘镜、等离子激光射频消融、胶原酶化学溶解术等;④综述、尸体研究、个案报道、专家述评等。
1.4 文献筛选与资料提取
由两名研究员分别独立根据上述纳入、排除标准筛选文献,同时对最终纳入文献进行质量评价、数据提取与综合,遇到争议时与第三位研究员一起探讨协商解决。提取的资料包括:各研究基本信息、研究对象一般特征、干预措施以及临床疗效指标。临床疗效结局指标是提取了至少有2个及以上研究所包含的指标,且连续性变量要求以“均数±标准差”表示。
1.5 质量评价与敏感性分析
采用Cochrane协作网的“偏倚风险评估”工具对纳入的RCT进行偏倚风险评价,包括6个方面:①随机分配方法;②分配方案隐藏;③对研究对象、治疗方案实施者、研究结果测量者采用盲法;④结果数据的完整性;⑤选择性报告研究结果;⑥其他偏倚来源。3个评估结果分别为:①低偏倚风险;②偏倚风险不确定;③高偏倚风险。对纳入的CCT采用Cochrane协作网推荐的非随机研究方法学评估工具——Newcastle-Ottawa Scale(NOS)进行评价,该评估工具采用9分制,其中研究对象选择4分、组间可比性2分、结果测量3分,分数越高,则表明结果的真实性越可靠[19]。另外,应用Cochrane 系统评价推荐使用的Grades of Recommendation, Assessment, Development and Evaluation(GRADE)标准评价结局指标的证据质量等级[20]。
采用逐一剔除文献法进行敏感性分析,进一步评估Meta 分析结果的稳健性[21],并对异质性来源进行探讨。
1.6 统计学方法
使用Review Manager 5.3 软件进行相关统计分析。当异质性检验结果为P≥0.1或I2<50%时认为此类研究具有同质性,以固定效应模型计算合并统计量;反之当P<0.1或I2≥50%时,则对异质性原因进行分析,使用随机效应模型计算,必要时采用亚组分析与敏感性分析来评价检验结果的可靠性[22]。结局指标为二分类变量时选择比值比(odds ratio,OR)为合并统计量,固定效应模型的计算方法为M-H法,随机效应模型为D-L法;对测量单位相同的连续型变量则以加权均数差(weighted mean difference,WMD)为合并统计量,其中固定效应模型的计算方法为I-V法,随机效应模型为D-L 法。用95%可信区间(confidence interval,CI)对结果进行描述,对合并统计量的检验以P<0.05(Z检验)代表差异具有统计学意义。
2 结果
2.1 文献检索结果
共纳入11 篇文献,包括3 项RCT[5-7]和8 项CCT[8-15]。研究共涉及1826名患者,其中获得末次随访的患者有1763 名,随访率96.55%。PELD 组患者744名,OLMD组患者1082名。11项研究结果显示两种术式治疗单节段单纯LDH 均安全有效。图1为文献纳入流程图,纳入文献基本特征见表1。
2.2 纳入研究的质量评价与偏倚风险
对纳入的3篇RCT和8篇CCT研究进行偏倚风险评价,结果见表2,3。所有研究均具有可比性,各研究内部基线均配平;研究均被评估为适度到高质量。所提取的临床结局指标包括二分类变量指标(并发症发生率、复发率、再手术率及MacNab 标准优良率)和连续性变量指标(手术时间、住院时间、复工时间、腰腿痛VAS 评分及ODI)。根据GRADE 标准质量分级原则,手术时间、再手术率为低质量证据,复发率、复工时间为中级证据,并发症发生率、MacNab标准优良率、住院时间、腰腿痛VAS评分及ODI为高质量证据。
2.3 对临床结局指标的Meta分析
2.3.1 手术时间11 项研究[5-15]均对手术时间进行比较,其中2篇因效应量指标为非“均数±标准差”格式,故软件未合并统计。Meta 分析结果(图2)提示各研究间存在异质性(P<0.00001,I2=94%);采用随机效应模型合并分析,结果表明两组手术时间比较,差异无统计学意义(WMD=-9.42,95%CI:-19.07~0.23,P=0.06)。敏感性分析结果显示,当剔除文献[11]时合并效应量森林图结果发生逆转,差异具有统计学意义(WMD=-14.19,95%CI:-22.38~6.00,P=0.0007),推测可能是与各研究中心术者学习曲线阶段不同有关,当学习曲线稳定后PELD 组手术时间较OLMD 组缩短。
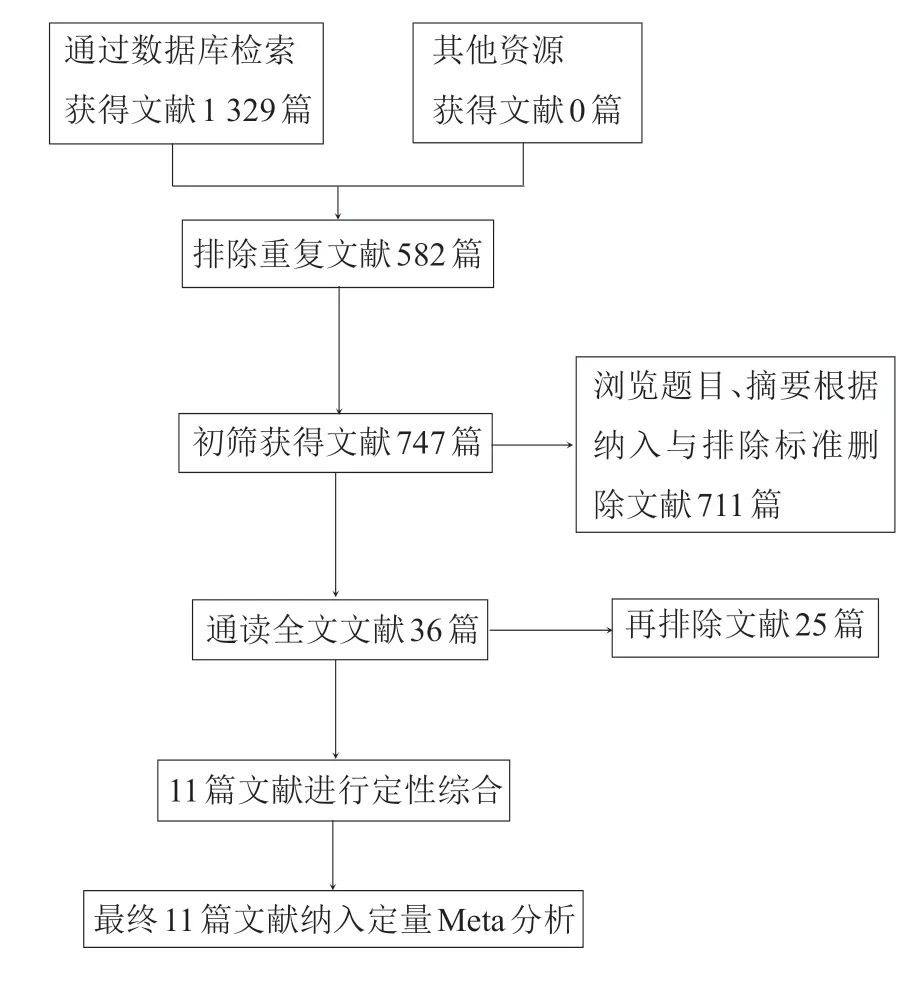
图1 文献纳入流程图
2.3.2 住院时间7 项研究[7-9,12-15]对住院时间进行比较,Meta 分析结果(图3)示各研究间存在异质性(P<0.00001,I2=95%);随机效应模型合并分析结果表明,PELD 组的住院时间少于OLMD组,差异具有统计学意义(WMD=-4.09,95%CI:-5.79~-2.39,P<0.00001)。敏感性分析结果显示,剔除任意某一篇研究后合并效应量森林图结果方向均未发生逆转,差异仍具有统计学意义。
2.3.3 复工时间4项研究[5,7,12,14]对复工时间进行比较,其中文献[5,7]因效应量指标为非“均数±标准差”格式,故软件未予合并统计。Meta 分析结果(图4)示各研究间存在同质性(P= 0.24,I2=28%);固定效应模型合并分析结果提示,PELD组复工时间较OLMD 组短,差异具有统计学意义(WMD= - 2.21,95%CI:- 2.54~- 1.88,P<0.00001)。
2.3.4 腰腿痛VAS评分
2.3.4.1 腰背痛VAS评分 以术前及术后不同随访时间点为界进行亚组分析,分别有4项术前[7,12,14-15]、3 项术后12 个月[7,12,15]、2 项术后24 个月[7,14]腰背痛VAS 评分比较研究。Meta分析结果(图5)提示各亚组研究间均存在异质性,可能与各研究中心患者疼痛感受的主观性差异相关。采用随机效应模型合并分析,比较PELD 组、OLMD 组腰背痛VAS评分,差异无统计学意义(术前亚组:WMD=0.28,95%CI:-0.34~0.91,P= 0.37;术后12 个月亚组:WMD=-0.13,95%CI:-0.52~0.26,P=0.51;术后24 个月亚组:WMD=-1.16,95%CI:-2.33~0.01,P=0.05)。
2.3.4.2 腿痛VAS 评分 以术前及术后不同随访时间点为界进行亚组分析,分别有6项术前[7-8,11-12,14-15]、4项术后12 个月[7-8,12,15]、3 项术后24 个月[7,11,14]腿 痛VAS 评分比较研究。Meta分析结果(图6)示术前亚组与术后24个月亚组研究间存在异质性,而术后12个月亚组研究间无明显异质性,故仍采用随机效应模型合并分析,结果表明PELD 组与OLMD组腿痛VAS评分差异无统计学意义(术前亚组:WMD= -0.10,95%CI:-0.46~0.25,P= 0.56;术后12 个月亚组:WMD=-0.10,95%CI:-0.36~0.16,P= 0.43;术后24 个月亚组:WMD= -0.61,95%CI:-1.56~0.33,P=0.20)。
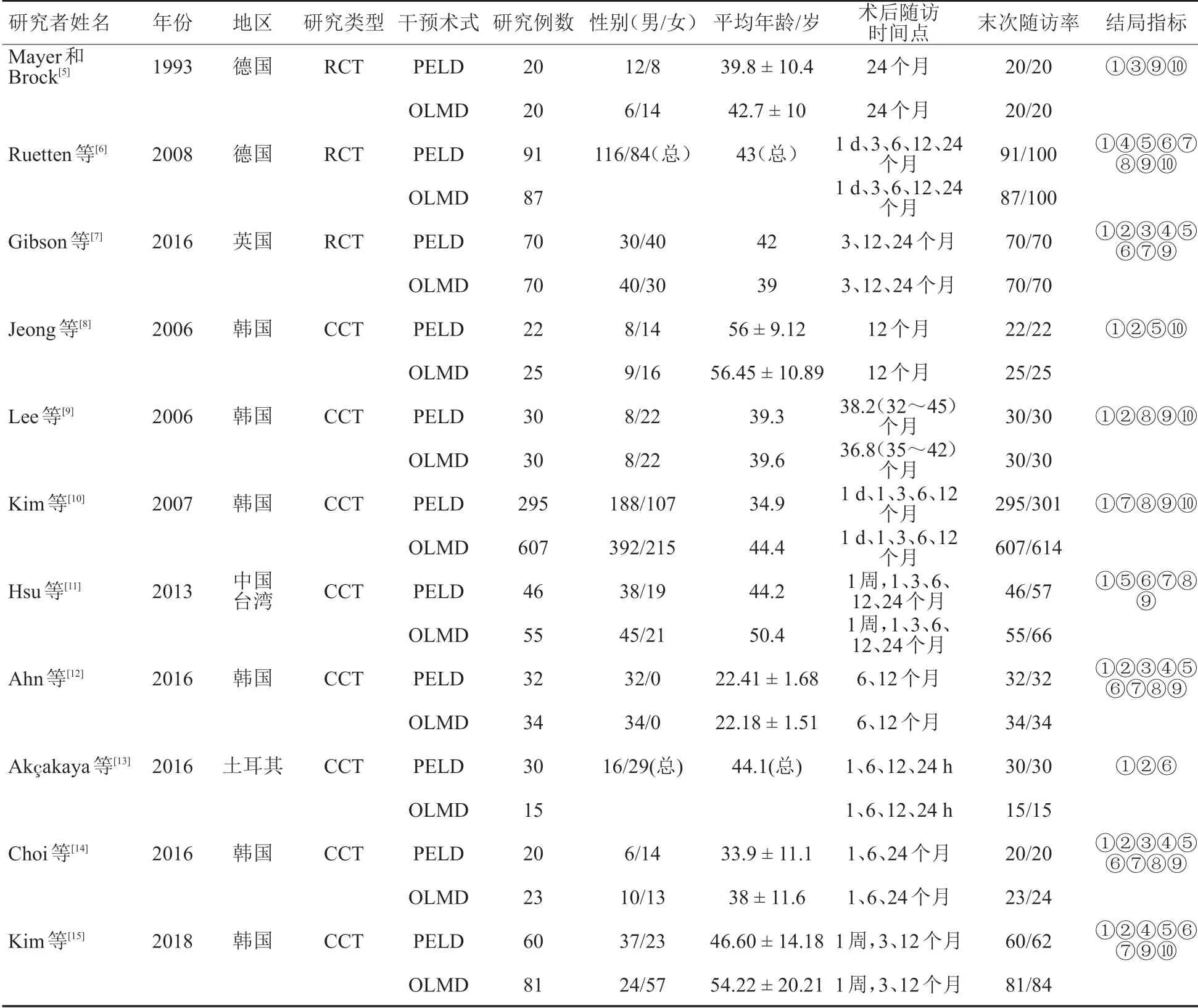
表1 纳入文献基本特征

表2 随机对照试验的偏倚风险评价
2.3.5 ODI 以术前及术后不同随访时间点为界进行亚组分析,分别有5 项术前[7,11-12,14-15]、3 项术后12个 月[7,12,15]、3 项 术 后24 个 月[7,11,14]ODI 比 较 研 究。Meta分析结果(图7)示各亚组研究间均存在异质性,可能为各研究中心患者功能障碍感受的主观性差异所致,采用随机效应模型合并分析,结果表明PELD组ODI与OLMD组差异无统计学意义(术前亚组:WMD=0.01,95%CI:-1.87~1.89,P=0.99;术后12 个月亚组:WMD=-0.13,95%CI:-0.52~0.26,P= 0.51;术后24 个月亚组:WMD= -2.70,95%CI:-9.96~4.55,P=0.47)。

表3 非随机病例对照研究的偏倚风险评价(分)
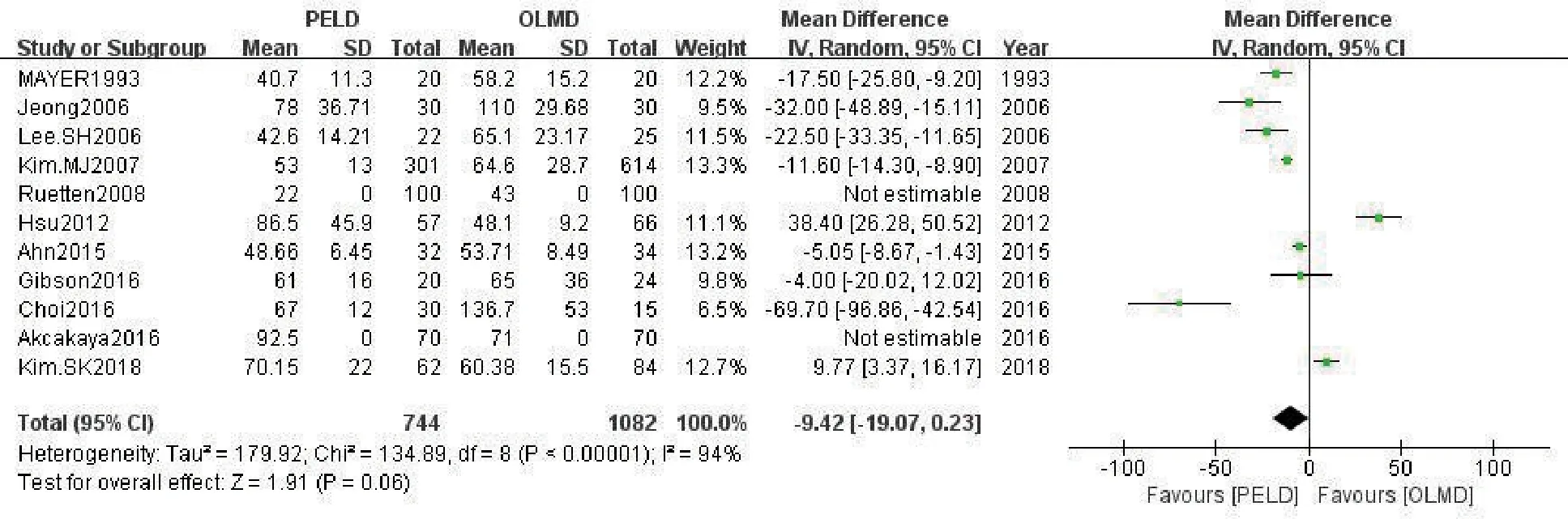
图2 两组手术时间比较的Meta分析
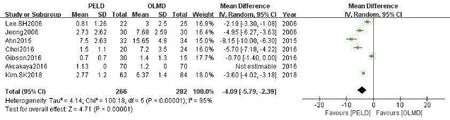
图3 两组住院时间比较的Meta分析

图4 两组复工时间比较的Meta分析
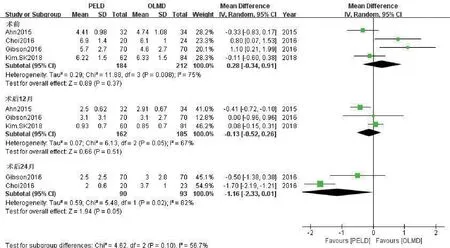
图5 两组腰背痛视觉模拟量表评分比较的Meta分析
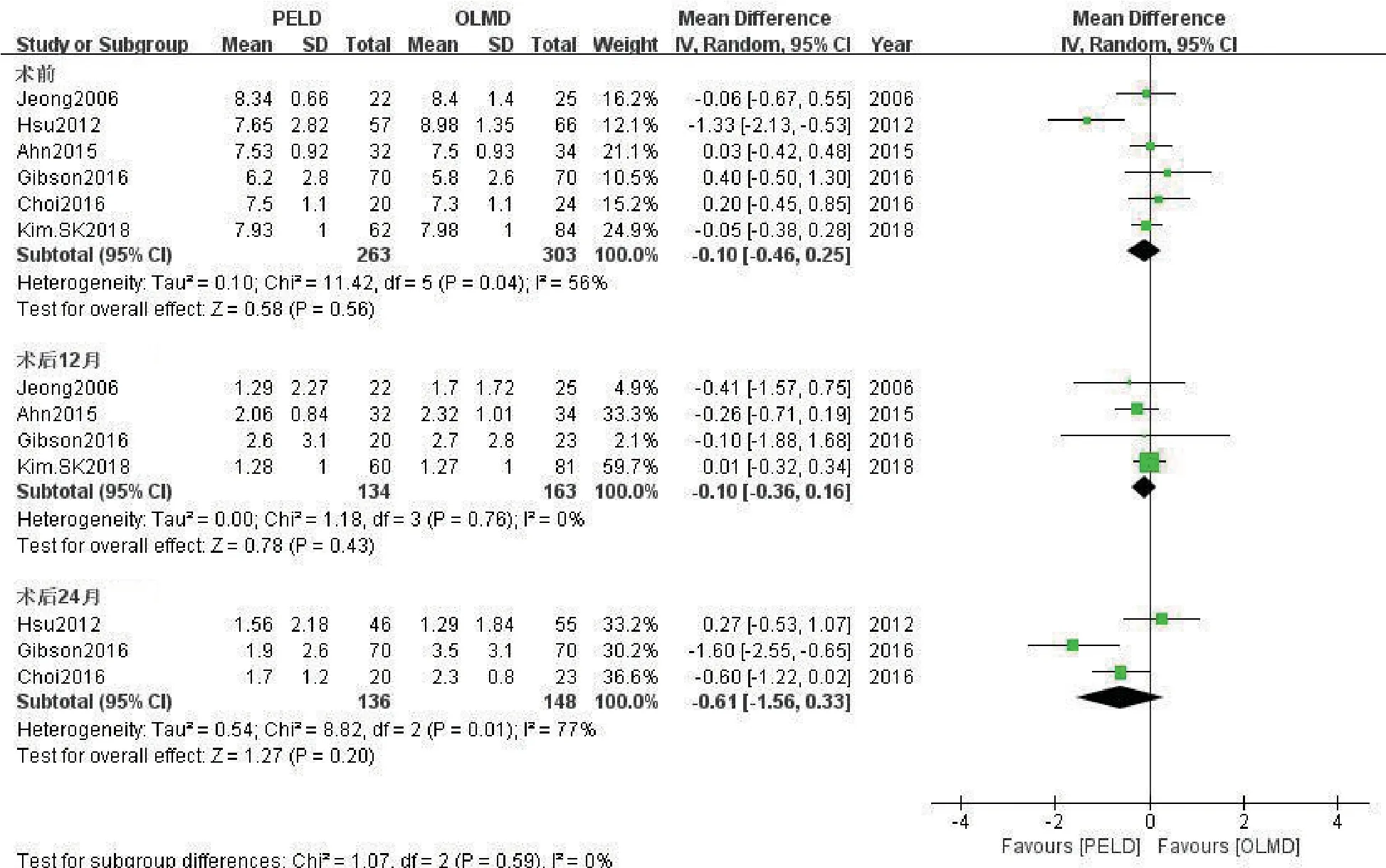
图6 两组腿痛视觉模拟量表评分比较的Meta分析
2.3.6 并发症发生率 共7 项研究[6-7,10-12,14-15]对并发症发生率进行比较,Meta 分析结果(图8)示各研究间存在同质性(P=0.10,I2=43%),采用固定效应模型合并分析,结果表明两组之间差异无统计学意义(OR=1.23,95%CI:0.74~2.07,P=0.43)。
2.3.7 复发率 共6 项研究[6,9-12,14]对复发率进行比较,Meta 分析结果(图9)示各研究间无明显异质性(P=0.86,I2= 0%),采用固定效应模型合并分析,两组复发率比较差异无统计学意义(OR=1.09,95%CI:0.68~1.75,P=0.72)。
2.3.8 再手术率 共9项研究[5-6,9-12,14-15]对再手术率进行比较,Meta分析结果(图10)示各研究间无明显异质性(P=0.90,I2=0%),采用固定效应模型合并分析,结果表明PELD 组再手术率高于OLMD组,差异有统计学意义(OR=1.77,95%CI:1.19~
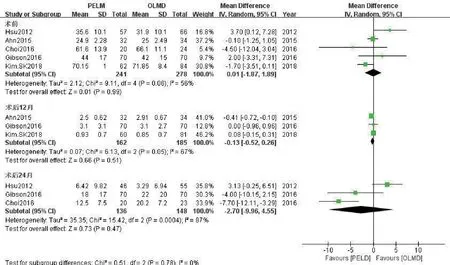
图7 两组Oswestry功能障碍指数比较的Meta分析

图8 两组并发症发生率比较的Meta分析
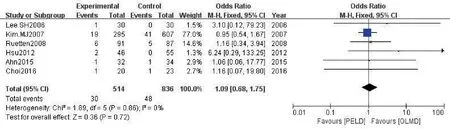
图9 两组复发率比较的Meta分析
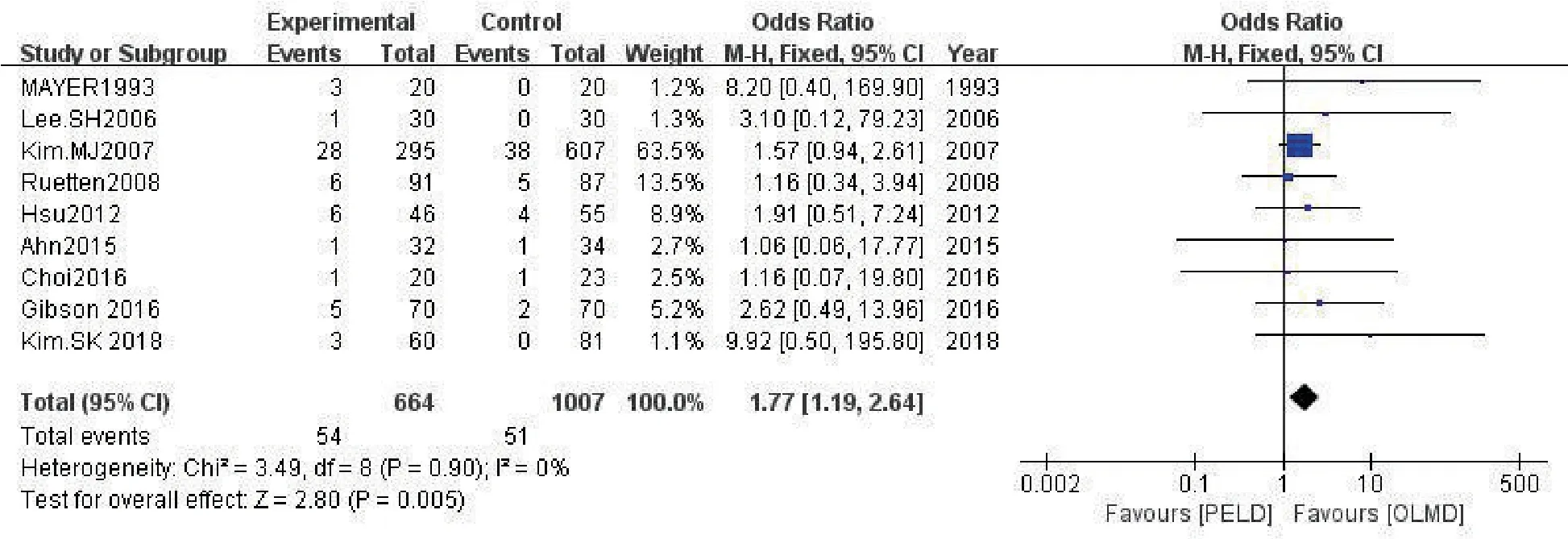
图10 两组再手术率比较的Meta分析
2.64,P=0.005)。
2.3.9 MacNab标准优良率 共6项研究[5-6,8-10,15]对该指标进行比较,Meta 分析结果(图11)示各研究间无明显异质性(P=0.91,I2=0%),采用固定效应模型合并分析,发现两组MacNab标准优良率相似(OR=1.14,95%CI:0.84~1.53,P=0.40)。
3 讨论
3.1 OLMD和PELD治疗LDH
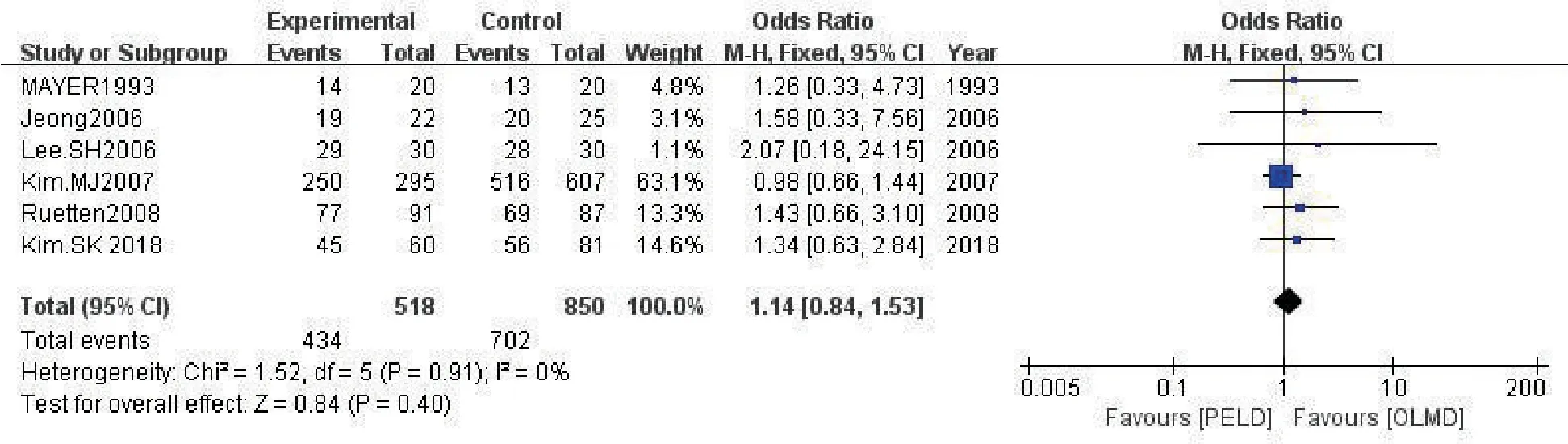
图11 两组MacNab标准优良率比较的Meta分析
LDH 是由椎间盘突出物压迫脊神经引起、以腰背痛和/或坐骨神经痛为临床表现的脊柱疾病,突出髓核的机械性神经根受压和继发性炎症反应是导致腰骶神经根综合征的关键因素。约10%~20%的患者因保守治疗后疼痛或神经功能障碍(如感觉异常、肌力下降)持续存在而需要手术干预[23]。最早报道LDH 外科治疗的是Dandy[24]、Mixter和Barr[25],他们分别于1929年、1934年提出后路开放椎板切除术(open laminectomy and discectomy,OLD),随着显微镜的引入,该技术被细化为后路OLMD[26],至今仍被公认为金标准手术方式,普遍应用于临床[27],但术后慢性腰背痛、肌肉萎缩、硬膜外瘢痕黏连以及脊柱不稳的临床报道也屡见不鲜[28-29]。如何减轻术中肌肉损伤、保持腰椎节段稳定,成为脊柱外科领域共同关注的问题。
Kambin 和Gellman[30]、Hijikata 等[31]分 别 于1973 年和1975 年开展PELD 技术,经后外侧在经皮穿刺器械通道下行腰椎间盘切除,并逐渐发展为以关节镜显微腰椎间盘切除术(arthroscopic microdiscectomy,AMD)、Yeung 脊柱内镜系统(Yeung endoscopic spine system,YESS)、经椎间孔内窥镜脊柱外科系统(transforaminal endoscopic spine system,TESSYS)为代表,借助关节内镜、脊柱内镜的系列经皮腰椎间盘切除技术[32-36]。
目前PELD 技术以单通道椎间孔入路与椎板间入路应用最为广泛,避免了对肌肉韧带骨骼系统的过多破坏,创伤更加轻微,可开展日间手术。近年来亦有学者报道双通道入路手术,分别设置内窥镜通道及手术操作通道,克服了椎间孔狭窄及高髂棘阻挡、手术器械操作范围受限等不足,既保证了手术的微创性、安全性和有效性,又扩大了适应证范围[15]。目前PELD 技术已形成关节内镜或脊柱内镜下以微小切口(约8 mm)通过单通道或多通道径路进行腰椎间盘切除术的格局。
为研究OLMD 与PELD 治疗LDH 的优劣势,以及对基础适应证选择何种治疗方式更为贴切,我们对符合标准的11项关于PELD和OLMD治疗单纯单节段LDH 患者的比较研究进行系统评价和Meta分析,以期对LDH“阶梯式”初始治疗提供参考论据。
3.2 两种术式治疗LDH的Meta分析
各研究均对两治疗组基线项目进行配平且控制了重要的混杂因素,因此各研究组间具备可比性。荟萃分析结果证实,两种术式治疗单节段单纯LDH 均安全有效。由于PELD 的微创特点,故其在住院时间与复工时间上更具优势,而OLMD则具有更低的再手术率,可能得益于其解压空间较大,缓解效果更好。
3.3 两种术式治疗LDH的系统评价
由于纳入研究中采用的临床效应量指标不尽相同,以上Meta分析的结局指标至少有两个研究涉及;而各研究术后随访时间长短及时相点设置不同,故连续性变量指标仅提取重合时间点的研究进行合并分析,二分类变量指标则以末次随访节点为依据进行合并分析。因此,有必要系统回顾并做以下几点补充。
3.3.1 切口大小 在所有纳入研究“手术技术”部分中均有对PELD 技术切口进行定量表达,介于0.6~0.8 cm;仅有部分研究[12-15]对OLMD技术切口具体描述,余下研究[5-11]定性描述切口大小,但可间接推测OLMD组切口介于2.5~5 cm。由此可见,PELD组更微创,术式对手术路径组织结构的损伤更小,这一结论还可通过住院时间、反映术后残留功能障碍持续时间的复工时间以及术后24 h内血清肌酸磷酸激酶水平[13]予以佐证。
3.3.2 辐射量 有两项研究[5,7]对辐射量进行定量表述,其中Mayer 和Brock[5]的研究中,PELD 组的透视总时间为(1.3 ± 0.8)min,OLMD 组为0 min;Gibson等[7]的研究中,PELD组和OLMD组的辐射剂量分别为(574±287)dom 和(40±31)dom,研究提示OLMD对患者及术者辐射影响更小。
3.3.3 出血量 共5项研究定量记录了OLMD组的出血量[6,11-12,14-15],仅1 项研究(Kim 等[15])记录了PELD 组出血量(34.67 ± 16.9)mL,其相对应的OLMD组出血量为(140±57.8)mL。虽各研究中结论与Kim 相似,但仍无法具体估算PELD 组的出血量。
3.3.4 术后影像学改变Lee等[9]较其他研究增加了对两组手术前后影像学表现的分析,包括椎间隙高度丢失、椎间孔狭窄程度、MRI 椎间盘信号改变、椎体终板Modic 改变以及椎间关节突关节退变情况,结果证实在防止椎间隙高度丢失、椎间孔狭窄方面PELD 组更优,而在椎间盘MRI 信号改变、终板Modic 分型及小关节突退变方面两者并无差别,且两种术式均无术后脊柱不稳表现。为评价减压程度的稳定性,Ahn等[12]观察术前及术后12个月MRI T2加权像硬膜囊横截面积,结果显示两组差异无统计学意义。有关两者术后影像学表现的进一步对比,仍有待深入研究。
3.3.5 术后健康与生活质量Ahn 等[12]采用健康调查简表SF-12 评估术前和每次随访时患者生活质量状况,指标包含对生理和心理成分的评估,结果显示术后半年PELD 组患者有更高的生活质量,术后1年两者无明显差异;Gibson等[7]调查两组患者手术前后SF-36 评分变化,结果表明,两组术后2年生活质量差别不大,提示两种术式对患者术后远期生活质量的影响相当。
3.3.6 学习曲线 纳入研究[6-7,10-12]均指出PELD技术需要克服一定的学习曲线,因此,参加专业培训、预先进行尸体标本演练是有意义的,开展初期严格把握适应证,选择合适病例也是非常必要的。
3.4 不足之处
本研究仅纳入英文文献研究,其他语种的文献未被纳入;开展RCT研究较为困难,符合要求的文献有限,且多以回顾性病例对照研究为主,在一定程度上影响了评价效果。此外,本研究部分指标异质性较高,考虑可能与不同研究中心样本数量差异悬殊、术者学习曲线阶段不同、对适应证范围把控不一等有关,尽管以随机效应模型合并分析,但仍存在一定偏差。而术后随访指标及时间长短各异也不利于效应量的合并统计分析以及漏斗图绘制与发表偏倚分析,因此有必要建立统一的术后随访方法学,制定系统的参照标准并明确分级,规范化评价术后临床疗效;同时也更需要像Seiger等[37]报道的多中心、大样本、长时间、高质量随机对照研究,为临床实践提供可靠依据。

