杜氏肌营养不良与贝氏肌营养不良常规MRI的对比研究
卜姗姗,肖江喜*,朱 颖,王朝霞
(1.北京大学第一医院医学影像科,2.神经内科,北京 100034)
抗肌萎缩蛋白病是一种以进行性加重的对称性肌无力和肌萎缩为特点的神经肌肉病,由dystrophin基因突变导致,为X染色体连锁的隐性遗传病,主要累及男童[1],包括杜氏肌营养不良(Duchenne muscular dystrophy, DMD)和贝氏肌营养不良(Becker muscular dystrophy, BMD)。临床主要表现为运动发育迟缓、渐进性肌无力、行走困难、关节挛缩伴活动受限[2]。DMD和BMD有不同的临床表型,DMD症状重、进展快,预后不良,多数患者3~4岁开始出现步态异常,10~12岁逐渐丧失行走能力,20岁左右因心肺功能受损而死亡[3];BMD症状轻,进展相对缓慢,发病后15~20年仍可有行走能力,生存期较长[4]。DMD和BMD在男性新生儿中的发病率分别是1/3 500和1/12 000[5]。目前,MR是研究抗肌萎缩蛋白病最理想的影像学方法,可较好地显示肌肉组织间的解剖关系,发现不同肌肉间脂肪浸润程度及脂肪浸润在不同肌肉间的分布规律[6],STIR序列对于脂肪抑制背景下的水肿显示清楚,可判断肌肉的水肿程度[7]。既往研究多描述抗肌萎缩蛋白病的影像征象,且报道的病例数较少,对于DMD和BMD二者之间影像学表现的鉴别诊断研究较少。本研究回顾性分析抗肌萎缩蛋白病的常规MRI征象,比较并总结DMD和BMD的影像学表现异同。
1 资料与方法
1.1 一般资料 收集2011年8月—2017年11月在我院经病理和/或基因检测确诊为抗肌萎缩蛋白病的697例患者,均为男性,年龄1.2~40.0岁,中位年龄7岁。其中DMD患者519例,年龄1.2~34.0岁,中位年龄6.8岁;BMD患者178例,年龄2~40岁,中位年龄9岁。本研究经过伦理委员会审批,所有患者检查前均获得监护人或患者本人同意。
1.2 仪器与方法 采用GE Signa Excite 3.0T MR、GE HD750 3.0T MR及Phillips 3.0T MR扫描仪,使用8通道体线圈或32通道体线圈。患者取仰卧位、足先进,扫描范围自双侧髂前上棘至股骨中下段水平,扫描序列为常规轴位T1WI、轴位STIR、冠状位T1WI及冠状位STIR。参数:轴位T1WI,TR 625 ms,TE 11.1 ms,层厚5~7 mm,层间距1.5 mm,FOV 32~42 cm,矩阵320 × 256,NEX 2;轴位STIR,TR 6 225 ms,TE 85 ms,TI 150 ms,矩阵、层厚及层间距均同轴位T1WI;冠状位T1WI,TR 500 ms,TE 11.1 ms,层厚5 mm,层间距2 mm,矩阵320 × 256,NEX 1;冠状位STIR,TR 5 000 ms,TE 85 ms,TI 150 ms,矩阵、层厚及层间距同冠状位T1WI,总扫描时间约10 min。
1.3 图像分析 由2名肌肉病影像诊断经验丰富的医师共同盲法阅片并进行评分,意见不一致时共同商讨决定。入组双侧臀部及大腿肌肉共12块,包括臀大肌、大腿前群(股外侧肌、股直肌、股内侧肌、股中间肌、缝匠肌)、大腿内侧群(长收肌、大收肌、股薄肌)、大腿后群(半膜肌、半腱肌、股二头肌长头)。均于肌肉最大层面进行分析评估,即在股骨大转子中心水平评价臀大肌,股骨长度约1/2水平评价股直肌、股外侧肌、股中间肌、缝匠肌、股薄肌、长收肌、大收肌、半腱肌,股骨长度约下1/3水平评价股内侧肌、半膜肌、股二头肌长头。参照Kim等[8]的脂肪浸润程度评分标准:0分,肌肉信号正常;1分,肌肉内可见散在斑点状高信号;2分,肌肉内片状高信号,受累范围<30%;3分,肌肉内片状高信号,受累范围30%~60%;4分,肌肉内片状高信号,受累范围>60%。参照Stramare等[9]的水肿程度评分标准:0分,肌肉信号正常;1分,信号轻度升高,肌肉内可见散在高信号,范围<50%;2分,信号轻度升高,肌肉内可见片状高信号,范围>50%;3分,信号明显升高,肌肉内可见散在高信号,范围<50%;4分,信号明显升高,肌肉内可见片状高信号,范围>50%。在评价所有患者各肌肉脂肪浸润及水肿程度的同时,判断是否伴有萎缩及肥大,根据有无肌肉萎缩评分,0分:无肌肉萎缩;1分:有肌肉萎缩。根据有无肌肉肥大评分,0分:无肌肉肥大;1分:有肌肉肥大。
1.4 统计学分析 采用SPSS 22.0统计分析软件。采用Mann-WhitneyU秩和检验分析DMD和BMD患者不同肌肉之间脂肪浸润及水肿改变的差异,以多个独立样本比较的Kruskal-Wallis检验比较各组中不同肌肉间的差异,应用χ2检验分析肌肉的萎缩率及肥大率在两组患者之间的差异。应用二元Logistic回归分析绘制联合ROC曲线,计算AUC,应用ROC曲线分析不同征象对DMD和BMD的鉴别诊断价值。P<0.05为差异有统计学意义。
2 结果
2.1 DMD与BMD患者肌肉脂肪浸润程度比较 DMD与BMD患者肌肉脂肪浸润受累率及评分最高的均为臀大肌[DMD:94.03%(488/519),2.70分;BMD:76.97%(137/178),2.00分]和大收肌[DMD:86.13%(447/519),2.42分;BMD:70.79%(126/178),2.16分],受累率及评分最低的均为股薄肌[DMD:32.95%(171/519),0.39分;BMD:29.78%(53/178),0.35分]、缝匠肌[DMD:55.88%(290/519),0.73分;BMD:41.57%(74/178),0.52分]和长收肌[DMD:29.09%(151/519),0.56分;BMD:30.34%(54/178),0.55分]。DMD与BMD患者大腿前群肌肉中缝匠肌的脂肪浸润程度评分明显低于股四头肌(P均<0.05);大腿内侧肌群中大收肌的脂肪浸润程度评分明显高于长收肌和股薄肌(P均<0.05);大腿后群肌肉中半腱肌脂肪浸润程度评分明显低于半膜肌和股二头肌长头(P均<0.05)。DMD患者脂肪浸润程度总评分高于BMD(P=0.034),且二者在臀大肌、股直肌、缝匠肌之间差异均有统计学意义(P均<0.05)。见表1、2及图1、2。
2.2 DMD与BMD患者肌肉水肿程度比较 DMD与BMD患者肌肉水肿程度总评分差异无统计学意义(P=0.065),但DMD大腿后群肌肉和缝匠肌的水肿程度评分明显高于BMD(P均<0.05)。见表1、2及图1、2。
2.3 DMD与BMD患者肌肉萎缩比较 DMD与BMD患者均表现为股四头肌、大收肌、半膜肌及股二头肌长头萎缩,且大收肌的萎缩受累率均高于其他肌肉(P均<0.05)。BMD股外侧肌、股中间肌、股内侧肌、半膜肌及股二头肌长头的肌肉萎缩评分明显高于DMD(P均<0.05);DMD与BMD患者的股直肌和大收肌的肌肉萎缩评分差异无统计学意义(P=0.573、0.186)。见表1、2及图1、2。
2.4 DMD与BMD患者肌肉肥大比较 DMD与BMD患者肌肉肥大的分布规律一致,均表现为缝匠肌、长收肌、股薄肌和半腱肌受累,BMD肌肉肥大评分较DMD略高,但差异无统计学意义(P均>0.05)。见表1、2及图1、2。
2.5 鉴别诊断DMD与BMD的效能 脂肪浸润程度总评分、水肿程度总评分、肌肉萎缩总评分及肌肉肥大总评分鉴别DMD与BMD患者的AUC分别为0.800、0.596、0.633、0.542,以上4种影像学征象联合的AUC为0.817。见图3。
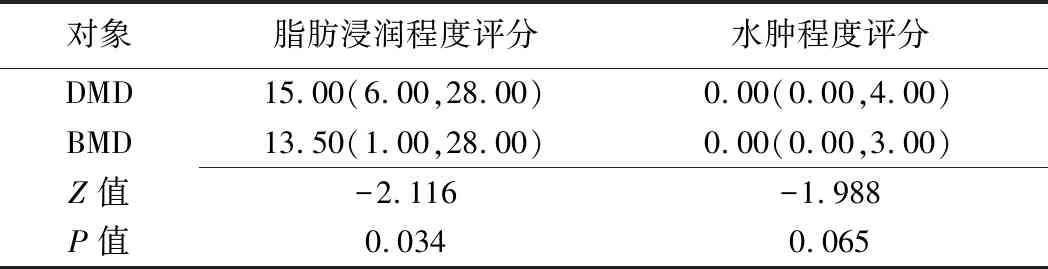
表1 DMD与BMD患者总评分比较 [中位数(上下四分位数)]

表2 DMD与BMD各个肌肉评分比较(P值)
注:*:差异具有统计学意义;-:此处无数据
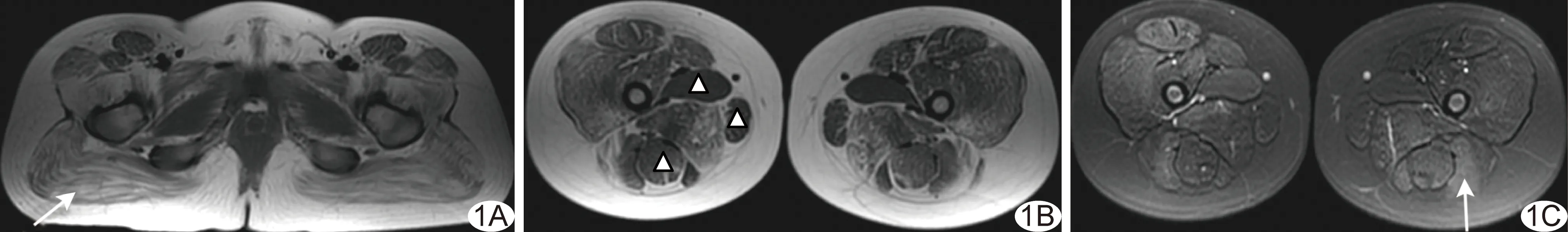
图1 患儿男,9岁,DMD A.T1WI示臀大肌脂肪浸润4分(箭); B.T1WI示大收肌(4分)及大腿前群部分肌肉(股直肌和缝匠肌3分、股外侧肌和股中间肌4分)脂肪浸润程度相对重,长收肌(0分)、股薄肌(1分)和半腱肌(1分)脂肪浸润程度相对轻并伴有肌肉肥大(△); C.STIR示股二头肌长头(箭)轻度水肿(2分),右侧大腿前群肌肉轻度水肿(2分)

图2 患儿男,9岁,BMD A. T1WI示臀大肌脂肪浸润3分(箭); B. T1WI示大收肌脂肪浸润程度最重(4分)并伴有肌肉萎缩(○),长收肌(0分)、股薄肌(0分)、半腱肌(0分)脂肪浸润程度最轻,其中股薄肌和半腱肌伴肌肉肥大(△); C. STIR示右侧大腿前群肌肉轻度水肿(2分)
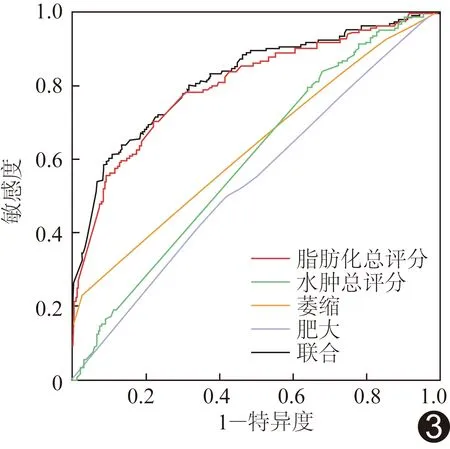
图3 脂肪浸润程度总评分、水肿程度总评分、肌肉萎缩总评分及肌肉肥大总评分鉴别诊断DMD与BMD的ROC曲线
3 讨论
本研究显示DMD和BMD的肌肉脂肪浸润分布具有明显的选择性,且分布规律有极高的相似性,均表现为臀大肌和大收肌受累最重,其次为股四头肌,缝匠肌、长收肌、股薄肌和半腱肌受累最轻,并发现脂肪浸润程度重的肌肉常伴有肌肉萎缩,脂肪浸润程度轻的肌肉常伴有肌肉肥大,与陈维等[10-11]报道一致。对于Zheng等[12]提出的描述DMD脂肪浸润分布规律、肌肉萎缩及肥大的“三叶草挂果征”,本研究发现此征象同样适用于描述BMD的肌肉改变。DMD和BMD均表现为大腿前群肌肉中缝匠肌的脂肪浸润程度最低,大腿内侧肌群中大收肌的脂肪浸润程度最高,大腿后群肌肉中半腱肌的脂肪浸润程度最低,与杜婧等[13]报道的研究结果一致。这种选择性肌肉受累与肌肉运动方式之间存在密切关系[14],脂肪浸润受累程度存在差异主要与肌肉的功能有关[15],维持站立及大腿内收内旋的臀大肌和大收肌脂肪浸润程度最重,与辅助大腿内收相关的缝匠肌、长收肌和股薄肌的脂肪浸润程度最轻。
本研究发现DMD肌肉的脂肪浸润程度总体比BMD重,与Bushby等[2]报道一致,并发现在臀大肌、股直肌和缝匠肌上尤为显著,笔者分析可能与DMD病情相对重、BMD病情相对轻有关,DMD病情重,脂肪化累及肌肉范围更广,包括受累率比较低的缝匠肌也受到累及,而BMD肌肉脂肪化总体较DMD轻,部分患者缝匠肌未受累;BMD患者股四头肌中股直肌的脂肪化程度明显低于股外侧肌、股中间肌、股内侧肌,而DMD的股四头肌脂肪化无此特点。
此外,本研究显示DMD和BMD肌肉水肿程度较轻且无明显选择性,但各个肌肉分别比较后发现DMD大腿后群肌肉及缝匠肌的水肿程度较BMD重,笔者认为这主要与DMD、BMD的病程有关,大腿后群肌肉及缝匠肌较臀大肌、大收肌及股四头肌受累晚,但DMD病情重、进展快,故在疾病的某一病程中,稍后受累的这些肌肉(大腿后群肌肉及缝匠肌)出现水肿的时间要早于BMD。
抗肌萎缩蛋白病患者随病情进展,肌肉脂肪化不断加重,可出现不同程度肌肉萎缩,且主要发生在下肢运动过程中起重要作用及脂肪化受累较重的肌肉,发挥辅助作用的肌肉脂肪化受累较轻,可出现代偿性肥大[16]。本研究结果显示DMD和BMD患者肌肉萎缩及肥大的分布规律一致,均表现为以大收肌为主的肌肉萎缩,受累肌肉还包括股四头肌、半膜肌及股二头肌长头,均为脂肪化较重的肌肉;而出现肥大的缝匠肌、长收肌、股薄肌及半腱肌,均为脂肪化较轻的肌肉,说明肌肉的萎缩和肥大与肌肉脂肪浸润程度有关,与以上结论相一致。本研究还发现BMD股外侧肌、股中间肌、股内侧肌、半膜肌及股二头肌长头萎缩的受累率明显高于DMD,尤其是半膜肌及股二头肌长头,笔者认为这与患者的病程有关,因BMD患者的病情进展慢,临床症状出现较晚,故患者接受MR检查时的年龄相对DMD患者大,病程相对长,所以肌肉出现萎缩的受累率相对高,此观点需结合患者年龄及病程做进一步研究。
脂肪浸润程度、水肿程度、肌肉萎缩及肌肉肥大总评分鉴别诊断DMD和BMD的ROC曲线示脂肪浸润程度总评分的AUC最大(0.800),说明鉴别诊断效果最好,以上4种影像学征象联合后的AUC为0.817,提示联合应用对于DMD与BMD的鉴别诊断更有意义。
综上所述,DMD和BMD患者臀部及大腿肌肉的常规MRI具有一定的特征,常规MRI可以鉴别诊断DMD与BMD。

