康柏西普在糖尿病性白内障患者超声乳化术中的应用△
张燕 冯劼 鲁铭 金翼 罗艳 江城
糖尿病性白内障是糖尿病患者较为常见的一种并发症,属于代谢性白内障,发病率高、进展快,数天或数月即可完全混浊,严重影响患者日常生活[1]。此类患者的临床手术治疗难度较大,且常合并糖尿病性视网膜病变,白内障手术后可能出现黄斑水肿等并发症,加重原有视网膜疾病,对患者视功能造成损害[2]。近年来,抗血管内皮生长因子(vascular endothelial growth factor,VEGF)药物的广泛应用,对新生血管形成起到了良好的抑制作用,可有效控制糖尿病患者眼底疾病进展,有效保存及恢复患者视功能[3]。为了更好地保存患者视功能,减少并发症的发生,我们将抗VEGF药物应用于糖尿病性白内障超声乳化术中,取得了较好的疗效,现报告如下。
1 资料与方法
1.1 一般资料收集2015年7月至2017年5月于我院就诊的糖尿病性白内障患者74例(74眼)的临床资料,其中男39例(39眼),女35例(35眼),年龄(56.92±7.53)岁,按治疗方法不同分为两组,治疗组行白内障超声乳化摘出+人工晶状体植入术,术中予以玻璃体内注射康柏西普0.05 mL(2.5 mg);对照组单纯行白内障超声乳化摘出+人工晶状体植入术。治疗组共36例(36眼),其中男17例(17眼),女19例(19眼),年龄(58.31±6.29)岁;对照组38例(38眼),男22例(22眼),女16例(16眼),年龄(54.43±4.62)岁;两组患者性别分布及年龄相比差异均无统计学意义(均为P>0.05)。两组患者均签署知情同意书。本研究通过本院医学伦理委员会审查。
1.2 患者入选标准及排除标准入选标准:既往有糖尿病史;经裂隙灯检查确诊为糖尿病性白内障;术前空腹血糖<8 mmol·L-1,餐后2 h血糖<13.3 mmol·L-1。排除标准:确诊为增生型糖尿病视网膜病变;既往有原发性青光眼病史或青光眼家族史;既往有玻璃体内注药史或玻璃体手术史;合并视网膜血管性疾病;合并眼眶损伤或眼外肌损伤;合并颅脑损伤;全身情况较差,不能耐受手术;不能坚持治疗及随访。
1.3 治疗方法
1.3.1 白内障超声乳化术所有患者均行白内障超声乳化摘出+人工晶状体植入术。爱尔凯因行表面麻醉3次,于颞上方做2.5~3.0 mm透明角膜隧道切口,辅助切口位于2点钟位,注入黏弹剂后连续环形撕囊,水分离后原位超声乳化碎核,注吸器抽吸皮质及碎核块,植入折叠型人工晶状体于囊袋内。
1.3.2 玻璃体内注射康柏西普治疗组在完成白内障超声乳化摘出+人工晶状体植入操作后,立即于睫状体平坦部进针行玻璃体内注射康柏西普0.05 mL(2.5 mg;康弘公司生产,国药准字S20130012),无菌棉签按压止血。指测眼压高者,可于2点钟位处侧切口放出少许前房水。
1.4 观察指标术前及术后1周、1个月、3个月、6个月均行最佳矫正视力(best corrected visual acuity,BCVA)、裂隙灯、OCT等检查。BCVA用国际标准视力表检查。OCT检查选取过黄斑中心小凹组织结构清楚的图像,利用OCT自带软件进行分析和测量黄斑中心凹视网膜厚度(foveal retinal thickness,FRT),术后所取的图像均在同一扫描方向,所测的值均在同一图像上,每个值重复测量3次取其平均值。
1.5 统计学方法采用SPSS 18.0统计软件进行数据分析。两组间各项指标的变化用t检验或方差分析。检验水准:α=0.05。
2 结果
2.1 两组BCVA对比治疗组与对照组患者术前及术后不同时间点BCVA情况见表1。两组术后BCVA均较术前有不同程度提高,差异均有统计学意义(均为P<0.05)。治疗组与对照组术前及术后3个月、6个月BCVA相比差异均无统计学意义(均为P>0.05),术后1周、1个月两组BCVA相比差异均有统计学意义(均为P<0.05)。
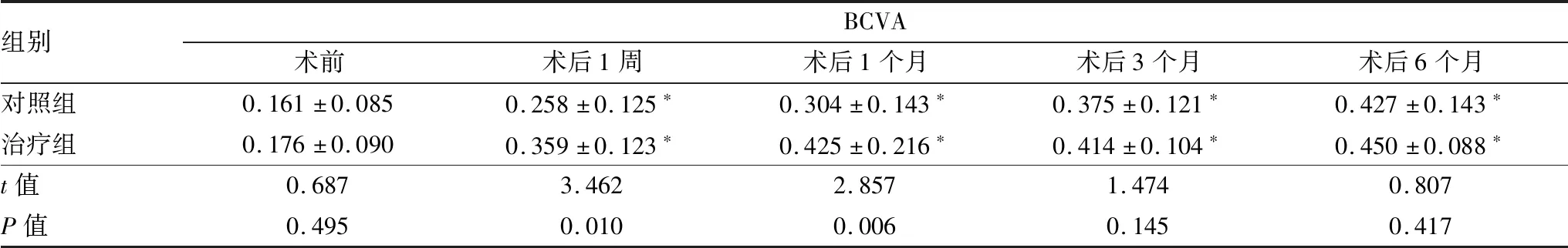
表1 治疗组与对照组术前及术后不同时间点BCVA
注:与术前比较,*P<0.05
2.2 两组FRT对比治疗组与对照组患者术前及术后不同时间点FRT情况见表2。治疗组术后1周、1个月FRT均较术前降低,差异均有统计学意义(均为P<0.05)。对照组术后1周及1个月FRT均较术前增加,差异均有统计学意义(均为P<0.05)。治疗组与对照组术前、术后6个月FRT相比差异均无统计学意义(均为P>0.05),术后1周、1个月、3个月两组FRT相比差异均有统计学意义(均为P<0.05)。典型图片见图1和图2。
2.3 两组并发症发生情况治疗组有3眼(8.3%)出现结膜下出血,对照组无结膜下出血发生,两组结膜下出血发生率相比差异有统计学意义(P<0.05)。治疗组有2眼(5.6%)出现眼压升高,对照组仅有1眼(2.6%)出现眼压升高,两组高眼压发生率相比差异无统计学意义(P>0.05)。两组均未发现人工晶状体移位、眼内炎等并发症的发生。
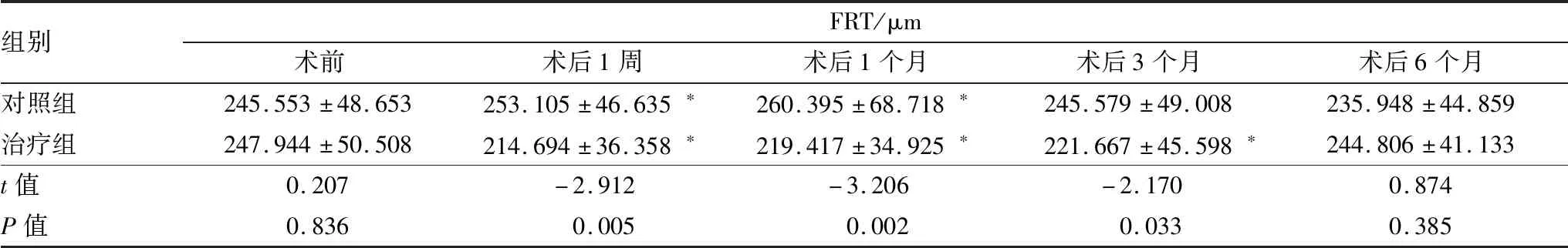
表2 治疗组与对照组患者术前及术后不同时间点FRT
注:与术前比较,*P<0.05
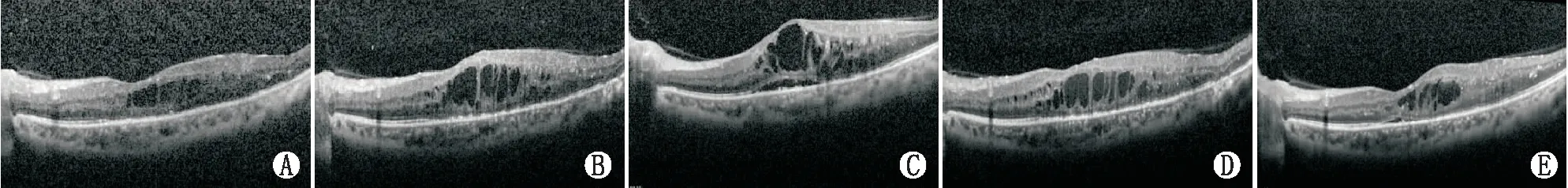
图1 对照组一女性58岁患者术前及术后不同时间点OCT图。A:术前;B:术后1周;C:术后1个月;D:术后3个月;E:术后6个月
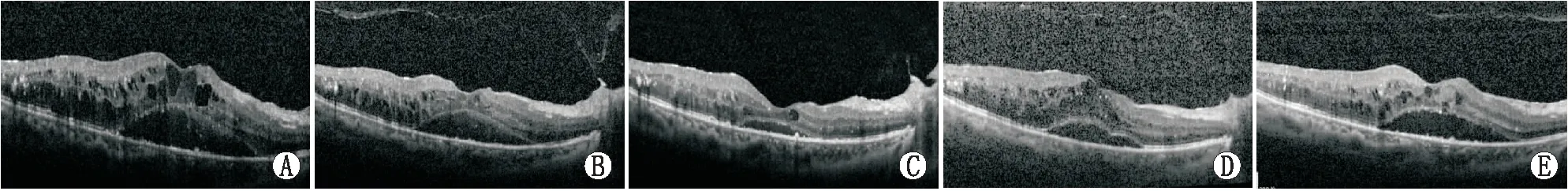
图2 治疗组一女性56岁患者术前及术后不同时间点OCT图。A:术前;B:术后1周;C:术后1个月;D:术后3个月;E:术后6个月
3 讨论
糖尿病性白内障是一类重要的代谢性白内障,在1型糖尿病、胰岛素治疗的2型以及非胰岛素治疗的2型糖尿病患者中,白内障发生率分别为0.71%、1.78%、1.17%,且其发生率随糖尿病病程延长而增加[1,4-5]。大量实验研究表明,渗透压学说、蛋白质糖基化学说、氧化应力学说是糖尿病性白内障可能的发病机制。在糖尿病性白内障早期,醛糖还原酶抑制剂、糖基化抑制物、抗氧化剂、中草药制剂等都具有一定治疗价值。糖尿病性白内障最常见的病理改变为晶状体前、后囊膜下混浊,且晶状体上皮细胞密度显著低于其他类型白内障,特别与后囊型白内障的发生明显相关。
随糖尿病性白内障病程进展,患者视功能逐渐下降,药物治疗无效,多采用白内障超声乳化联合人工晶状体植入手术。该术式可有效保留患者的视力,但术后常出现黄斑水肿、视网膜出血或渗出等并发症[2,4,6]。
2014年《我国糖尿病视网膜病变临床诊疗指南》[6]中指出:对于糖尿病性白内障术后出现的黄斑水肿,糖皮质激素及非甾体类药物有一定疗效。VEGF是参与糖尿病性黄斑水肿病理生理过程的一个重要因子,它可以促进血管通透性增加、细胞外基质变性、血管内皮细胞迁移和增殖,最终形成新生血管。国内外大量研究亦证明,抗VEGF药物在糖尿病性黄斑水肿的治疗中优于激光及糖皮质激素,可以降低眼内VEGF浓度,有效控制黄斑水肿的进展,特别是对于早期糖尿病视网膜病变患者[3,5,7]。目前应用于临床的有四种抗VEGF制剂:贝伐单抗、雷珠单抗、阿柏西普、康柏西普。雷珠单抗为VEGF单克隆抗体片段,已用于治疗老年性黄斑变性及糖尿病性黄斑水肿。程明智等[8]在白内障超声乳化治疗糖尿病性白内障术后予以玻璃体内注射雷珠单抗,随访3个月,黄斑水肿的发生率明显减少,患者术后视力较单纯白内障超声乳化患者有明显提高。但是患者常需要接受多次注射,故而有学者在白内障超声乳化术中予以玻璃体内注射雷珠单抗以治疗糖尿病性白内障,结果发现,该方法可有效减轻术后黄斑水肿的发生率,提高患者视力,减少注射次数,降低相关并发症的发生率[9]。
康柏西普是新一代VEGF受体融合蛋白,也是中国首个获得世界卫生组织国际通用名的拥有全自主知识产权的生物I类药物[10-12]。与雷珠单抗相比,它具有多靶点、亲和力强、持续时间长、给药频次少等优点。它能完全穿透视网膜,竞争性抑制VEGF-A、VEGF-B、胎盘生长因子与受体结合,并阻止VEGF家族受体的激活,从而抑制血管内皮细胞的增殖和血管生成。国内外学者进行了大量的多中心、随机对照试验,各项研究均表明,康柏西普眼内注射安全性好,感染发生率低,能有效减轻糖尿病性黄斑水肿,降低FRT,改善患者BCVA[10-12]。与雷珠单抗相比,康柏西普给药频次少,对于视力低于20/50的患者效果更好[10-11]。有学者在白内障超声乳化摘出术后予以玻璃体内注射康柏西普治疗糖尿病性白内障,结果发现,该方法可有效缓解症状,提高BCVA,降低黄斑区视网膜厚度,且未增加不良反应发生风险[13]。该方法虽然有效,但患者需要两次眼内操作,增加了手术风险率。
本研究综合国内外学者的研究结果,采取随机对照研究,在糖尿病性白内障患者超声乳化术中予以玻璃体内注射康柏西普,结果显示,治疗组及对照组术后1周、1个月、3个月、6个月BCVA均较术前有明显提高(均为P<0.05),治疗组术后1周、1个月时的BCVA均优于对照组(均为P<0.05)。这表明超声乳化术中予以玻璃体内注射康柏西普可有效且迅速提高糖尿病性白内障患者的BCVA,这与国内外报道结果相近[10-13]。治疗组术后1周、1个月FRT均较对照组变薄,且差异均有统计学意义(均为P<0.05);但治疗组结膜下出血率略高于对照组(P<0.05),两组均无眼内炎等并发症的发生。这表明超声乳化术中予以玻璃体内注射康柏西普可有效降低糖尿病性白内障患者术后黄斑水肿的发生率,该术式安全性好,但有少许并发症发生。
综上所述,白内障超声乳化术中予以玻璃体内注射康柏西普是一种安全有效的治疗方法。但该治疗方法的远期疗效仍需要大样本长时间的进一步观察。

