院前急救护理路径在高血压脑出血患者干预中的应用价值
孟艳婕
成都医学院第一附属医院 急诊科(成都 610500)
随着人们生活水平的提高和社会经济的发展,饮食结构、运动等生活方式发生重大转变,高血压发病率逐年升高,成为严重威胁人类健康的疾病之一。随高血压病程延长,脑动脉在长期高压作用下发生硬化这一病理性改变,小动脉破裂出血的危险性显著增加。高血压脑出血属于高血压严重并发症之一,起病急骤、病情严重,其发病率、致残率、病死率、复发率均较高,严重危害患者生命健康,其治疗关键在于抢救及时,有效缩短急救反应时间对改善预后有重要作用[1]。院前急救可迅速控制血压、稳定病情,为后续治疗赢取足够时间;但实际操作时具有危急、紧迫、失控的特征,因此需采取一套完整、规范且高效的护理措施以增强抢救效果[2]。本研究旨在探讨院前急救护理路径在高血压脑出血患者干预中的应用价值,现报道如下。
1 资料与方法
1.1 临床资料
选取2018年1月至2019年1月成都医学院第一附属医院急诊科接诊的高血压脑出血患者98例为研究对象。纳入标准:1)年龄36~78岁;2)符合高血压脑出血诊断标准[3];3)经颅脑CT确诊且明确出血部位;4)患者未出现死亡;5)入院后患者治疗和护理水平一致;6)经成都医学院第一附属医院医学伦理委员会批准,且患者或家属自愿签署知情同意书。排除标准:1)由外伤、颅内肿瘤、药物作用等非高血压病因引发的脑出血;2)合并严重肝肾功能不全者;3)转运途中或入院后死亡者;4)临床资料不完整者。将研究对象分为未行院前急救组(对照组),接受院前急救护理路径组(观察组),每组49例。 两组患者性别、年龄、高血压病程、出血量等指标比较,差异无统计学意义(P>0.05),具有可比性(表1)。
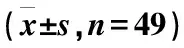
表1 两组患者一般资料比较
1.2 方法
1.2.1 对照组 患者发病后由家属送入医院接受急救。
1.2.2 观察组 患者予以院前急救护理路径干预:出诊途中应急方案:1)制定快速反应方案,建立接线员-急救人员-出车司机三点一线的机动体系,保证接到120急救电话后1 min内发车。2)急救车上与家属保持沟通,提醒不可移动患者身体和滥用药物,了解急救原因、疾病史、发病时间、症状、意识状态等情况,指导家属将昏迷、呕吐患者的头偏向一侧并清理呕吐物。3)条件允许的情况下维持通话,第一时间掌握病情变化,尽可能10 min内到达现场。现场应急方案:1)到达现场后迅速完成体格检查,初步评估病情,驱散围观人群,保证周围环境安静,取得患者、家属支持和配合。2)意识清晰者选择半卧位,意识障碍者选择去枕平卧位,头偏向一侧,清理口腔分泌物防止误吸,患者牙关紧闭、抽搐则放置开口器,舌根后坠者则使用舌钳夹,务必将分泌物清除干净,维持呼吸道畅通。3)予以患者吸氧处理,呼吸频率低于8次/min或有暂停迹象则应立即实施气管插管,保证呼吸道通畅,改善缺氧状态。4)监测生命体征,体温>39 ℃立即予以冰袋等物理降温措施,警惕抽搐、呕血等症状发生。5)建立静脉通道,血压明显升高者予以硝苯地平10~20 mg舌下含服或酚妥拉明10 mg+生理盐水250 mL静脉滴注。6)颅内压增高则予以20%甘露醇250 mL静脉滴注,可配合地塞米松或速尿剂静脉推注。7)抽搐或躁动时予以镇静治疗,注射安定并加以精神安慰,以减少体能消耗。8)心跳呼吸骤停立即予以心肺复苏。转运护理:1)转运前记录患者各项生命体征,检查心电监护,固定气管插管位置,吸尽痰液,确保各通道畅通,排空尿液防止途中倒流。2)搬运时固定头部,动作轻稳,转运时采取平卧体位,头尾方向与行车方向相反,以减少行车途中脑出血对脑组织的不良影响。3)行车过程在保持车速同时减少颠簸,切忌急刹车,平稳驾驶,以防脑出血加重和再灌注损伤。4)时刻关注患者生命体征、瞳孔、意识状态等情况,出现异常及时处理。5)提前通知院方做好接诊准备,汇报患者病情,备好仪器和药品,联系CT室安排检查,请神经外科医生会诊,在最短时间内完成治疗。
1.3 观察指标
1.3.1 急救反应时间 记录患者发病至到达急诊科时间(T1)、急诊室初步处理时间(T2)、特殊检查时间(T3)、送至专科得到确切治疗的时间(T4)、发病至得到确切治疗的总时间(T5)。
1.3.2 干预效果 采用美国国立卫生研究院卒中量表(NIHSS)[4]评价患者神经功能,包括意识水平、视野、面瘫、感觉、语言等11个评分项目,评分范围0~42分,得分越高则神经缺损越严重;采用Glascow昏迷量表评分(GCS)[5]评估患者意识障碍,包括睁眼反应(1~4分)、运动反应(1~6分)、语言反应(1~5分)3个项目,评分范围3~15分,得分越高则意识状态越好,9~12分为中度昏迷,3~8分为重度昏迷。
1.3.3 生活质量 采取美国波士顿健康研究所研制的简明健康调查量表(SF-36)[6],包括8个维度36个条目,既生理功能、生理职能、躯体疼痛、生命活力、社会功能、情感职能、精神健康、总体健康,另包括1个健康变化条目,用于评价过去1年内健康变化,不参与评分等各维度得分。各维度评分均换算成百分制(0~100分),得分越高则生活质量越好。
1.3.4 并发症 记录两组患者中枢性高热、气道阻塞、血氧饱和度降低、心脏骤停等并发症发生情况。
1.4 统计学方法
采用SPSS 21.0统计学软件进行数据分析。定性资料采用百分比(%)表示,组间比较行2检验或Fisher精确概率检验;符合正态分布的定量资料以表示,组间比较行独立样本t检验,同组综合干预前后比较行配对样本t检验。检验水准α除特别说明外均设定为0.05。
2 结果
2.1 两组患者急救反应时间比较
观察组患者T1、T2、T5均短于对照组,差异有统计学意义(P<0.05);两组患者T3、T4比较,差异无统计学意义(P>0.05)(表2)。
2.2 两组综合干预前后神经功能、意识状态比较
综合干预1个月后,两组患者NIHSS评分较干预前降低,且观察组评分低于对照组,差异有统计学意义 (P<0.05);两组患者GCS评分较干预前升高,且观察组高于对照组,差异有统计学意义(P<0.05)(表3)。
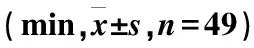
表2 两组患者急救反应时间比较
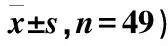
表3 两组患者综合干预前后NIHSS评分、GCS评分比较(分,
2.3 两组患者生活质量评分比较
综合干预1个月后,观察组患者生理功能、生理职能、躯体疼痛、生命活力、社会功能、情感职能、精神健康、总体健康等维度评分均高于对照组,差异有统计学意义(P<0.05)(表4)。
2.4 两组患者并发症发生率比较
两组患者中枢性高热、气道阻塞、血氧饱和度降低、心脏骤停发生率比较,差异无统计学意义(P>0.05);观察组患者并发症总发生率低于对照组,差异有统计学意义(P<0.05)(表5)。
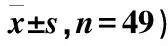
表4 两组患者SF-36量表评分比较(分,

表5 两组患者并发症发生率比较[n(%),n=49]
3 讨论
高血压患者随病程延长,颅内小动脉壁发生脂质透明变性或纤维素样坏死,可导致颅内压升高,动脉破裂出血,形成颅内血肿。高血压脑出血以血压升高、恶心呕吐、头疼头晕等症状为主要临床表现,发病特点为病情进展急骤、危重程度高,可能导致意识障碍或昏迷,甚至造成呼吸、循环衰竭或死亡等严重后果。由于该疾病预后较差,及时抢救对降低患者入院前风险、减少残疾发生及改善生活质量有十分重要的意义。
高血压脑出血院前急救包括出诊、初步判断急救处理、安全转运、途中监护等基本步骤,实际上是急诊科为该疾病制定的急诊抢救链,以确保患者安全、快捷入院。院前急救具体措施包括畅通气道、建立静脉通道、监测生命体征、降压脱水等,且需随时处置突发意外事件,以期为后续治疗赢得宝贵时间,对提高抢救效果、挽救患者生命有积极意义[7]。但实际进行抢救时常面临急救条件差、抢救设备缺乏、相关检查资料缺失等问题,加上抢救人员采集患者病史信息不全等诸多限制,造成抢救难度增加[8]。因此,抢救人员应熟练掌握诊疗技术,提高急救能力,在复杂的急救环境中也能快速准确评估病情并施加最恰当的抢救措施,为入院后治疗创造有利条件,改善抢救结果,减少并发症和不良事件的发生[9]。本研究院前急救护理路径用合理、规范、有效的应对措施保证出车效率,使患者T1和T2均明显缩短,节约了现场诊疗和转运时间,使患者在最短时间入院接受系统治疗,与兰竣、董奕君等[10-11]研究结论类似。
脑出血是临床上十分危险的危重急症,发病后1~3 h为最佳抢救时机,因而接到120急救电话后应迅速启动急救方案,建立接线员-急救人员-出车司机三点一线的机动体系,保证1 min内出车[12]。出车后急救人员在车上尽可能与家属保持电话联系,嘱咐其不要移动患者身体,不滥用药物,等待救护车到来,对已昏迷或呕吐的患者可将头偏一侧,清理口腔分泌物以防倒吸[13]。急救人员到达现场后疏散围观人群,尽量确保环境安静,立即进行相关检查,监测生命体征,在最短时间内初步确诊并评估病情严重程度[14]。快速清理呼吸道分泌物或呕吐物维持呼吸道通畅,必要时行气管插管操作。脑出血患者极易出现颅内高压和水肿,导致血液循环受阻,血供减少造成缺氧,因而抢救时需全程吸氧以改善脑缺氧状态[15]。另外,急救人员需及时给患者建立静脉通道以便于输液。经上述急救措施后患者病情得到延缓,为入院后的抢救争取了宝贵时间,入院后的治疗更加有效迅速,NIHSS评分、
GCS评分均得到有效改善;同时也降低了并发症发生概率,有利于患者康复和生活质量改善。
综上所述,高血压脑出血患者采取院前急救护理路径,可明显缩短急救反应时间,改善神经功能和预后,提高生活质量,并减少并发症发生,因其具有较高的临床价值适宜在急诊推广应用。但本研究纳入病例过少,且有一定地域局限性,可能导致最终结果出现偏倚,需扩大样本量和病例收集范围进行更深入研究。