角巩膜缘切口与角膜切口超声乳化术治疗年龄相关性白内障的疗效比较
孙 娟,许 辉
0引言
白内障系由局部营养障碍、免疫及代谢异常、遗传、老化等因素所致晶状体代谢紊乱而引起的晶状体透明度降低、蛋白质变性所发生的晶状体混浊而引起的视力减退性疾病[1-2],是我国主要致盲眼病,随人口老龄化进程的加快,我国白内障发生率逐渐上升,预计每年白内障病例增加超过50万,如何延缓年龄相关性白内障患者视力降低已成为眼科工作者关注的重点课题[3]。目前对年龄相关性白内障患者常采用药物或手术治疗,药物以抗氧化损伤类应用居多,虽可在一定程度上延缓患者视力进展,但无法逆转晶状体混浊,对改善视力无明显效果[4]。而手术则为当前治疗年龄相关性白内障最为常用的方法,以超声乳化白内障摘除术联合人工晶状体植入术为主,其具备手术时间短、微创、对组织损伤小、术后患者视力恢复快等优势[5]。但报道发现,超声乳化手术不同切口位置对角膜散光存在一定程度的影响,是影响患者视力恢复及视觉质量提升的相关因素[6]。鉴于此,为减少白内障术后角膜散光,促进患者术后康复,现对我院收治的98例132眼采用不同手术切口位置行超声乳化手术的年龄相关性白内障患者的临床资料展开了回顾性分析,为合理选择手术切口提供依据,现整理报道如下。
1对象和方法
1.1对象回顾性研究。收集2015-01/2017-01在我院行超声乳化术的98例132眼年龄相关性白内障患者的临床资料。纳入标准:年龄≥60岁,均为年龄相关性白内障;患眼最佳矫正视力(best corrected visual acuity,BCVA)<0.4;裂隙灯检查见明显晶状体混浊;晶状体核硬度分级为Ⅰ~Ⅳ级;术前角膜存在规则散光;满足白内障超声乳化手术指征;自愿接受白内障超声乳化手术治疗;临床及随访资料完善。排除标准:既往有眼部手术史者;内分泌障碍、糖尿病、中毒等所致白内障者;核性白内障者;不规则角膜散光者;合并角膜内皮细胞营养不良、角膜水肿、角膜炎及角膜变性者;有眼外伤史者;高度近视者;合并青光眼、视网膜病等影响术后视力康复者;合并葡萄膜炎者;合并其他活动性眼病者;合并心肝肾肺器质性功能障碍者;妊娠及哺乳期女性;临床资料不完善者。按手术切口位置分为角巩膜缘切口组(A组,52例74眼)与角膜切口组(B组,46例58眼)。A组中男32例44眼,女20例30眼;年龄60~79(平均67.6±2.7)岁;晶状体核硬度分级:Ⅱ级13例18眼,Ⅲ级28例40眼,Ⅳ级11例16眼;术前散光0.73±0.21D。B组中男27例34眼,女19例24眼;年龄61~78(平均67.9±2.9)岁;晶状体核硬度分级:Ⅱ级11例15眼,Ⅲ级25例30眼,Ⅳ级10例13眼;术前散光0.74±0.22D。两组性别、年龄、晶状体核硬度分级、术前散光度比较,差异均无统计学意义(P>0.05)。所有患者术前均签署知情同意,本研究通过医院伦理委员会审批。
1.2方法术前均完善裸眼视力、BCVA、裂隙灯眼前节检查、眼底检查、眼压测量、眼B超检查、角膜地形图检查等。两组均接受超声乳化手术联合人工晶状体植入术,术前0.5h复方托吡卡胺滴眼液散瞳,盐酸奥布卡因滴眼液点术眼3~5次眼球表面麻醉。A组采用角巩膜缘切口,剪开结膜,超声乳化刀进入角膜基质板层巩膜,潜行至透明角膜层,转向晶状体表面,作3.0mm角膜缘切口,进入前房,连续环形撕囊,水分离,超声乳化吸除晶状体核,吸除碎块及残余皮质,注入黏弹剂,置入人工晶状体,清除黏弹剂,水密切口。B组采用角膜切口,自颞侧上方或角膜上方1.0mm内透明角膜处作3.0mm弧形切口,深度为1/2角膜厚度,自透明角膜3∶00或9∶00方向作辅助切口,其余操作同A组。两组手术均由同一经验丰富医师操作,术后均常规给予妥布霉素地塞米松滴眼液点眼。
观察指标:(1)视力检查。术前、术后1wk,1、3mo采用国际标准对数视力表测定两组患者裸眼视力及BCVA的变化。(2)角膜散光度变化。术前、术后1wk,1、3mo均采用RyuSyo Industrial Co.LTD AOS-770型电脑验光仪测定患者角膜散光及手术源性角膜散光度的变化,手术源性角膜散光通过软件自动获取,手术切口方向术后不同时期角膜屈光度与术前角膜屈光度差值(Jaffe/Clayman矢量分析法计算[7])即为手术源性角膜散光。(3)恢复情况观察。记录两组患者上皮修复时间(角膜切口上皮面积修复超过75%)、切口修复时间(角膜切口水肿消失,切口上皮完全修复,荧光素染色阴性)。(4)泪膜功能评定。术前、术后1wk,1、3mo均进行角膜荧光素染色,采用钴蓝光经荧光素钠染色法测定泪囊破裂时间(tear break-up time,BUT),低于10s提示泪膜功能不稳定,≥15s提示正常;并进行基础泪液分泌试验,记录泪液分泌量,正常:10mm/5min;低分泌:<10mm/5min;干眼症:<5mm/5min。并以角膜荧光素染色结果进行角膜染色评分,评定角膜染色程度,分为4个象限,总分12分,评分越高表示角膜染色越严重。(5)手术并发症观察。统计两组术后并发症发生率。

2结果
2.1两组手术前后不同时间视力变化比较两组患者不同时间裸眼视力及BCVA变化比较,差异有统计学意义(F时间=37.417、41.173,F组间=30.716、39.574,F交互=32.254、41.769,均P<0.05)。A组术后不同时间裸眼视力、BCVA均优于B组,差异均有统计学意义(P<0.001),见表1。
2.2两组手术前后不同时间角膜散光度比较两组不同时间角膜散光度与手术源性角膜散光度比较,差异有统计学意义(F时间=19.768、30.274,F组间=14.336、24.634,F交互=14.798、12.714,均P<0.05)。A组术后不同时间角膜散光度与手术源性角膜散光度均低于B组,差异均有统计学意义(P<0.001),见表2。
2.3两组上皮修复时间及切口修复时间比较A组术后上皮修复时间、切口修复时间均短于B组,差异均有统计学意义(P<0.001),见表3。
2.4两组手术前后不同时间泪膜功能比较两组不同时间点BUT、泪液分泌量、角膜染色评分比较,差异有统计学意义(F时间=10.826、7.471、6.274,F时间=16.471、13.654、9.336,F交互=14.368、8.473、7.468,均P<0.05)。A组术后不同时间点BUT长于B组,泪液分泌量高于B组,角膜染色评分低于B组,差异均有统计学意义(P<0.01),见表4。


组别眼数裸眼视力术前术后1wk术后1mo术后3moBCVA术前术后1wk术后1mo术后3moA组740.62±0.130.25±0.070.16±0.050.07±0.020.56±0.120.21±0.060.09±0.020.03±0.01B组580.61±0.140.31±0.110.24±0.070.09±0.030.57±0.110.29±0.070.14±0.040.06±0.02 t0.4243.8117.6534.5820.4927.0649.36811.242P0.672<0.001<0.001<0.0010.623<0.001<0.001<0.001
注:A组:角巩膜缘切口组;B组:角膜切口组。
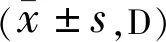

组别眼数角膜散光度术前术后1wk术后1mo术后3mo手术源性角膜散光度术前术后1wk术后1mo术后3moA组740.73±0.210.86±0.170.61±0.230.51±0.14-0.72±0.130.41±0.120.33±0.16B组580.74±0.220.95±0.240.85±0.120.78±0.14-0.86±0.150.63±0.170.54±0.13 t0.2652.5197.21010.9975.7388.7078.112P>0.05<0.001<0.001<0.001<0.001<0.001<0.001
注:A组:角巩膜缘切口组;B组:角膜切口组。
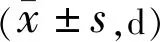

组别眼数上皮修复时间切口修复时间A组748.74±3.059.83±2.54B组5812.17±4.0213.51±4.17 t5.5746.257P<0.001<0.001
注:A组:角巩膜缘切口组;B组:角膜切口组。


组别眼数BUT(s)术前术后1wk术后1mo术后3moA组7411.53±1.068.61±0.528.82±0.7410.83±0.65B组5811.54±1.095.51±1.327.32±1.049.51±0.83 t0.05318.4719.67310.249P0.957<0.001<0.001<0.001组别眼数泪液分泌量(mm/5min)术前术后1wk术后1mo术后3moA组7413.01±1.8915.83±1.1514.53±1.0512.96±0.95B组5813.00±1.9310.23±0.9811.23±0.7811.21±0.47 t0.02929.60019.99212.843P0.976<0.001<0.001<0.001组别眼数角膜染色评分(分)术前术后1wk术后1mo术后3moA组743.91±1.145.66±1.543.85±1.153.62±0.75B组583.95±1.128.23±1.415.53±1.043.98±0.47 t0.2019.8728.6843.195P0.840<0.001<0.0010.001
注:A组:角巩膜缘切口组;B组:角膜切口组。
2.5两组术后并发症发生率比较两组术后均未发生前房出血、后囊膜破裂、虹膜脱出等并发症,A组出现角膜水肿4眼,B组出现角膜水肿5眼,干眼症2眼,加用人工泪液后改善,所有角膜水肿者均未给予特殊处理,术后3d~1wk后消退,两组术后并发症发生率比较,差异无统计学意义(5.4%vs12.1%,P=0.282)。
3讨论
超声乳化术联合人工晶状体植入术是目前治疗年龄相关性白内障的首选方式,但调查发现,有20%左右的白内障患者术前均存在不同程度的散光,且手术可能进一步加重角膜散光,影响患者视力恢复[8]。于新华等[9]发现,年龄相关性白内障患者术后散光与手术切口位置存在紧密联系。有临床报道显示,白内障超声乳化手术常规角膜切口患者术后散光度较高[10]。曹全刚等[11]指出,采取角巩膜缘切口可降低手术源性角膜散光,促进患者视力恢复。但对角巩膜缘切口与常规角膜切口对年龄相关性白内障患者超声乳化术后康复、泪膜功能的影响尚少见报道。既往报道指出,角膜切口超声乳化手术可改善患者视力[12],但角膜切口对眼部综合情况的影响尚未见归纳性研究。本研究中,A、B组分别采用角巩膜缘切口与常规角膜切口,并对患者术后视力、角膜散光、角膜上皮修复、泪膜功能等展开综合性归纳研究,是本研究的创新性,结果发现,两组术后不同时间点视力均有明显改善,但A组视力改善情况优于B组,上皮修复时间及切口修复时短于B组,且A组术后不同时间点平均角膜散光与手术源性散光均较B组低,一般认为人眼屈光系统散光主要受屈光介质轴、晶状体表面曲率、角膜等影响,对折射率产生影响,直接影响术后视力恢复。而手术切口越小,切口距角膜屈光中心区越远,手术源性散光发生风险越低[13-14]。相较传统角膜切口入路而言,角巩膜缘切口系经改良的手术切口,选择角膜缘在屈光力最大的子午线作切口,可降低子午线屈光力,降低角膜屈光度,改善术后角膜散光;且角巩膜缘切口与血管毗邻,切口愈合速度快。而常规角膜切口缺乏球结膜覆盖,且切口穿透角膜全层,切口愈合后瘢痕的存在可能加重角膜散光。但需注意角膜缘切口轴向不同对手术源性散光的影响存在区别,一般选择松解散光轴向切口与常规角膜切口对手术源性散光影响相似[15]。
但对不同超声乳化切口对泪膜质量的影响罕见临床报道。泪膜由脂质、水样层及粘蛋白层构成,正常泪膜可维持角膜光滑,保护角膜及结膜上皮,为角膜提供必要的氧供及营养物质,而泪膜功能不稳定则可引起眼干、眼涩、眼疲劳、眼红等不适感,导致干眼症发生[16-17]。本研究则分别对不同手术切口年龄相关性白内障患者术后3mo BUT、泪液分泌量、角膜染色评分的变化进行跟踪随访,为本研究的主要创新点,结果发现,A、B组术后泪膜功能均发生一定的改变,A组术后1wk,1mo泪液分泌量较术前增多,术后3mo恢复到术前水平,B组术后泪液分泌量均较术前减少,两组术后BUT均有所缩短,分析术后泪液分泌量增多主要与术后神经源性泪液分泌增加有关,超声乳化术对眼部产生一定的创伤,造成水肿,引起泪液分泌增多。同时A组术后1wk角膜荧光染色评分较术前增加,在术后1mo恢复至术前水平,B组术后各时间点角膜荧光染色均较术前增加,考虑到手术表面麻醉剂对角膜上皮存在一定的毒性作用有关,而A组变化幅度较B组小则主要与常规角膜切口可能引起角膜营养、代谢异常有关。此外,角膜切口术中对角膜神经损伤更大,导致角膜知觉降低,减少瞬目动作,对泪膜重建产生负面影响,且角膜切口术后患者角膜不规则程度高,导致泪膜张力增加,无法保持眼表湿润,影响泪膜功能[18]。而角巩膜缘切口较角膜中心区远,对角膜知觉、结膜功能影响小,对泪膜功能不良影响相对减少[19]。进行手术并发症监测发现,两组均未发生严重并发症,主要以角膜水肿、干眼症为主,A组并发症发生率略低于B组,但差异无统计学意义,与Hennig等[20]统计的并发症存在差异性结论不同,考虑可能与本组纳入样本数量及观察时间较短有关。
综上,年龄相关性白内障患者行角巩膜缘切口超声乳化术视力改善较常规角膜切口明显,术后角膜散光低,泪膜功能稳定性更高,术后康复情况更好。但本研究所有病例随访资料收集仅至术后3mo,对远期不同切口对恢复情况的影响尚缺乏更远期随访资料证实,系本研究的缺陷,后续需继续跟踪随访,明确不同手术切口对年龄相关性白内障的术后恢复的远期影响,为手术切口的选择提供指导。

