血清β-HCG水平检测联合经阴道超声检查诊断异位妊娠的临床价值
罗唐华 尤 艳 王 敏 陈 思
四川省内江市市中区妇幼保健计划生育服务中心(内江市市中区妇幼保健院)影像科 641000
异位妊娠又称宫外孕,指受精卵在子宫体腔外着床并生长发育,易导致流产或妊娠破裂而引起腹腔大出血,严重者可出现休克,威胁患者生命,是导致早期妊娠孕产妇死亡的重要原因[1-2]。因此,早期准确诊断异位妊娠并采取相应处理措施具有重要临床意义。检测各项生化指标以及经阴道超声检查均是目前诊断异位妊娠有效手段,本文观察了血清绒毛膜促性腺激素(β-HCG)水平检测联合经阴道超声检查在异位妊娠诊断中的临床价值。
1 资料与方法
1.1 一般资料 本研究观察组为2017年4月—2018年6月我院收治的异位妊娠患者,共纳入48例;另选取同期来院体检正常宫内孕者50例作为对照组。纳入标准:均有明确停经症状;经临床检查明确诊断为早期妊娠(孕周5~7周);临床资料完整。排除标准:血液系统、内分泌及肝肾疾病者;子宫畸形者;合并恶性肿瘤者。观察组年龄23~40岁,平均年龄(27.9±3.8)岁,孕次1~3次,平均孕次(1.2±0.6)次,停经天数24~51d,平均停经天数(35.3±4.1)d;对照组年龄22~39岁,平均年龄(27.4±3.5)岁,孕次1~3次,平均孕次(1.3±0.5)次,停经天数25~53d,平均停经天数(35.5±4.2)d。两组年龄、停经天数、孕次等基线资料之间相比差异无统计学意义(P>0.05)。
1.2 方法 (1)血清β-HCG水平检测:抽取受试者5ml清晨空腹静脉血,在4 000r/min速度下高速离心10min,取上清液置于无菌EP管内,采用迈克IS1200全自动化学发光测定仪(四川迈克生物科技公司)进行β-HCG水平检测,检测试剂为同一厂家生产的原装配套试剂,初次检测48h后再次检测β-HCG水平。(2)经阴道超声检查:仪器采用迈瑞DC-N6诊断仪,阴道探头频率设置为6.5MHz,患者排空膀胱后取截石位,可将其臀部垫高,将耦合剂涂在阴道探头,然后套入避孕套,进行常规外阴、阴道清洁消毒后将探头缓慢进入阴道,在后穹窿进行纵、横及斜切等各个角度检查,主要观察子宫形态、大小、内膜厚度、附件等情况,查看宫腔内是否存在妊娠囊,观察子宫直肠凹处、宫旁附件处有无异常包块及积液;测量子宫内膜厚度,方法为:取子宫矢状面,然后在宫底下2mm处仔细测量内膜前后缘之间距离。
1.3 判断标准 (1)异位妊娠:参照《妇产科学》(第8版)[3]异位妊娠相关标准制定:①有明确的停经史或阴道不规则流血史,常规妇科检查见子宫略大或常大、附件或可触及增厚或包块,存在压痛;②盆腔B超检查未见宫内孕囊,宫外卵巢旁附件区见卵黄囊或孕囊样结构,子宫内膜增厚;③β-HCG>3.1IU/L,且48h复查升高<50%;④血清孕酮值<5ng/ml;⑤阴道后穹窿穿刺可抽出暗红色不凝血(标本静置10min);⑥腹腔镜检查明确为异位妊娠,诊刮术刮出物未见绒毛。(2)宫内妊娠:参照《妇产科学》(第8版)[3]制定:①有明确停经史,出现头晕、畏寒、嗜睡等早孕反应,乳房体积增大;②阴道黏膜及宫颈阴道充血,呈紫蓝色;常规妇科检查见子宫略大或常大;③盆腔B超检查见宫内正常孕囊,且排除异位妊娠及滋养细胞疾病可能;④β-HCG>3.1IU/L;⑤妊娠试验阳性。(3)阳性判定标准:以病理结果为金标准,异位妊娠判定为阳性,正常妊娠为阴性,联合检查时有一项结果显示阳性即判定为阳性;敏感度为真阳性例数除以(真阳性+假阴性),准确度为真阳性与真阴性之和除以总例数,特异度为真阴性例数除以假阳性与真阴性之和[4]。
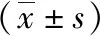
2 结果
2.1 两组血清β-HCG水平对比 观察组初次检测β-HCG水平、48h β-HCG水平及其48h增长率均显著小于对照组,比较差异有统计学意义(P<0.01)。见表1。
2.2 两组阴道超声检查结果对比 观察组子宫内膜厚度平均(10.3±2.2)mm,明显小于对照组的(14.8±3.1)mm,比较差异有统计学意义(t=8.313,P=0.000)。
2.3 血清β-HCG、经阴道超声及二者联合诊断异位妊娠结果 本研究观察组48例患者均经病理证实为异位妊娠者,即均为阳性,以病理结果为金标准,血清β-HCG及经阴道超声单独检查诊断异位妊娠的敏感度、特异度及准确度略低于二者联合检测,但比较差异均无统计学意义(P>0.05)。见表2、表3。

表1两组血清β-HCG水平对比
注:48h增长率=(48h β-HCG水平-初次检测β-HCG水平)/初次检测β-HCG水平×100%。

表2不同检查方法诊断异位妊娠结果比较

表3不同检查方法诊断异位妊娠的敏感度、特异度及准确度(%)
3 讨论
近年来,我国异位妊娠的发病率呈上升趋势,严重威胁患者的生命安全[5-6]。异位妊娠的早期临床表现有阴道不规则出血、停经、轻微腹痛等,症状不明显,有的仅仅表现为停经,与正常妊娠无异,检出率较低[7-8]。异位妊娠如不能得到及时处理和治疗,可导致异位妊娠破裂或流产,从而导致患者剧烈腹痛、出血,死亡风险较高[9]。随着医学诊断技术的发展,临床对异位妊娠的检出率及诊断准确度显著提高,其中超声检查联合血清学指标检测是应用较多且诊断效能较高的常用手段。本研究对血清绒毛膜促性腺激素(β-HCG)水平检测联合经阴道超声检查诊断异位妊娠的临床价值进行探讨。
本研究结果显示,观察组β-HCG水平(初次检测)、48h β-HCG水平及其48h增长率均显著小于对照组(P<0.01),提示相比于正常妊娠者,异位妊娠患者的β-HCG水平虽然也出现了显著升高趋势,但其升高幅度小于前者,可作为诊断异位妊娠的参考指标,同时也提示β-HCG水平检测在诊断异位妊娠中并不具有特异性。研究显示[10],β-HCG属于一种由胎盘滋养层细胞分泌的糖蛋白,正常妊娠者其β-HCG分泌量很大,倍增时间约为2d,而异位妊娠者由于其滋养层供血不足,且无正常脱膜组织,从而导致其β-HCG水平增速较低,倍增时间往往在7d左右,因此,临床通常通过动态监测β-HCG水平来诊断异位妊娠。本研究中发现,绝大多数观察组患者β-HCG水平48h内上升不足50%,与上述研究结果基本一致,但研究中也有少量患者(3例)β-HCG水平倍增速度与正常妊娠者相似,且有2例患者的血清β-HCG水平无增长或下降,分析可能的原因为:子宫功能差异、子宫内膜厚度、月经周期不稳定、受精卵着床较晚等因素均可能导致排卵期后推而出现实际孕周与预期孕周不符,从而导致β-HCG水平较低、增长较慢等问题[11]。这进一步提示,血清β-HCG水平检测并不是异位妊娠的敏感指标,而仅可以作为参考指标或辅助检查手段。本研究结果还显示,经超声检查可知,观察组子宫内膜厚度明显小于对照组(P<0.01),可作为诊断异位妊娠增加参考依据。阴道超声作为超声检查的一种常用方法,其在多种妇科疾病筛查中具有较大优势,其探头分辨率较高,获取的图像较为清晰,而且阴道探头可准确探查较小的附件包块,从而在异位妊娠的诊断中具有较高的检出率[12]。研究资料[13]显示,相比于经腹部超声检查,经阴道超声在诊断异位妊娠中具有更大优势,其可测量子宫内膜厚度,从而为诊断异位妊娠提供依据。国内外研究者均指出[14-15],正常妊娠者的内膜滋养叶细胞增生明显,从而导致内膜明显增厚,超声表现为均匀强回声,而超声检查异位妊娠时发现,其内膜增厚程度较小,且回声减弱;同时,超声检查可见正常妊娠者宫腔内有孕囊,其外围存在脱膜层和绒毛层,而存在双环征;超声检查异位妊娠者则见宫腔内无孕囊,也无双环征,而探查宫腔外附件区则可见环状回声结构。本研究结果显示,超声在异位妊娠的诊断中其准确度达91.8%,而超声联合β-HCG水平检测的准确度达96.9%,提示β-HCG水平检测可在异位妊娠诊断时作为超声检查的辅助手段,以尽可能降低漏诊率。
综上所述,在异位妊娠诊断中,血清β-HCG水平检测联合经阴道超声检查具有较高的敏感度、特异度及准确度,值得推广应用。

