德谷胰岛素对比甘精胰岛素在基础胰岛素联合餐时 胰岛素疗法中治疗中国2型糖尿病的成本-效用分析
王芳旭 陶立波
糖尿病是一种常见的内分泌代谢疾病,是继心脑血管疾病、肿瘤之后的另一个严重危害健康的重要慢性非传染性疾病。国际糖尿病联盟(IDF)数据显示,2017年全球共有4.25亿成人(20~79岁)糖尿病患者,而中国大陆成人糖尿病人数约为1.14亿,位居全球首位。全球平均糖尿病患病率8.8%,中国糖尿病患病率为10.9%,且发病以2型糖尿病为主,1型糖尿病及其他类型少见。2017年中国因糖尿病死亡人数为842 993,其中33.8%为60岁以下人群[1]。
糖尿病及其各种慢性并发症,包括视力障碍、肾脏疾病、神经病变、外周血管疾病、心脏病、卒中等,是导致糖尿病患者残疾和死亡的最重要原因, 并给个人、家庭和社会带来沉重负担。据世界卫生组织(WHO)统计,2005—2015年,中国由于糖尿病及相关心血管疾病导致的经济损失达5 577亿美元,其中80%用于治疗并发症[2-3]。
糖尿病的主要治疗手段是控制血糖水平,通过良好的代谢控制达到防控慢性并发症的目的[4]。胰岛素治疗作为控制高血糖的重要手段,能有效减少并发症发生危险。但是胰岛素有低血糖风险,理想的胰岛素治疗应在控制血糖同时,降低低血糖发生风险。德谷胰岛素是2017年在中国最新获批的基础胰岛素类似物,在患者体内具有超长作用时间、平坦和稳定的药代/药效学(PK/PD)特点。临床研究及真实世界证据均表明,德谷胰岛素与甘精胰岛素比较,在达到同等降糖效果同时可显著降低低血糖事件发生风险。
目前,英国、西班牙、瑞典、比利时等国均对德谷胰岛素开展了药物经济学评估[5],中国进行的类似研究有限。本研究将基于KIDUNA研究数据和瑞士巴塞尔结果研究中心(Center for Outcomes Research, CORE)糖尿病评价模型,对德谷胰岛素与甘精胰岛素在基础胰岛素联合餐时胰岛素方案(BBT)治疗中国2型糖尿病的成本和效用进行分析,以评估其经济学并为相关部门决策提供科学支持。
1 资料与方法
1.1 目标人群、干预措施与研究视角
本研究中的目标人群是采用基础胰岛素(BBT)方案治疗的2型糖尿病患者。基于《中国2型糖尿病防治指南(2017年版)[4]中的定义,其诊断标准为:空腹血糖≥7.0 mmol/L;或餐后2 h血糖≥11.1 mmol/L;或随机血糖≥11.1 mmol/L,符合其中一条即诊断为糖尿病。排除标准:妊娠、哺乳期妇女及临床医师判定不适合使用德谷胰岛素患者。
《中国2型糖尿病防治指南(2017年版)》推荐胰岛素作为2型糖尿病患者的常用药物。本研究所评估的是超长效胰岛素类似物(德谷胰岛素注射液),研究中以此为评估的目标干预措施,即研究组。甘精胰岛素是目前临床常用的一种有效的基础长效胰岛素类药物,研究选此作为对照组。
本研究采用支付者视角进行,将全面分析两种治疗方案的卫生成本和健康产出,进行经济学评价研究。
1.2 评价模型
本研究采用经广泛验证的CORE糖尿病模型对两种治疗方案的成本-效用进行比较[6-7]。CORE糖尿病评价模型基于一系列可以完整模拟糖尿病重要并发症的子模型,每个子模型都是使用蒙特卡罗模拟的马尔可夫模型,以评估短期的治疗结果与长期并发症发生率之间的关系。CORE糖尿病评价模型纳入了基线队列特征、并发症特征、当前和未来的糖尿病治疗方案、筛查策略以及随时间变化的生理参数。将对应的参数带入CORE糖尿病评价模型中,可以模拟糖尿病患者并发症的进展、预期寿命、QALY以及人群中的总成本,从而计算不同治疗方案的经济结果。
1.3 模型参数及数据来源
1.3.1 状态转移概率糖尿病及其并发症间的转移概率主要采用CORE糖尿病评价模型中的设定数据,模型中内置转移概率基于英国前瞻性糖尿病研究(UKPDS)和Framinham心脏病研究(Framinham Heart Study)等研究数据进行设定[7]。
1.3.2 临床疗效本研究中两种胰岛素的临床疗效指标来自日本KIDUNA(The Kumamoto Insulin Degludec Observational)研究队列[8]。KIDUNA研究是一项多中心、开放的、前瞻性观察的真实世界研究,观察甘精胰岛素作为基础胰岛素的2型糖尿病患者转用德谷胰岛素后的疗效变化,其随访期为1年,观察对象为东亚人群,研究中有糖化血红蛋白(HbA1c)数值变化的详细记录,符合CORE糖尿病评价模型参数输入要求。
该研究队列中,59例2型糖尿病患者由甘精胰岛素治疗转为德谷胰岛素治疗,患者基线特征见表1,转换为德谷胰岛素治疗12个月后,HbA1c从基线时的8.1%降至7.8%,基础胰岛素剂量从0.182 U/(kg·d)下降至0.173 U/(kg·d),餐时胰岛素剂量从0.308 U/(kg·d)下降到0.300 U/(kg·d)。2型糖尿病患者的总体和夜间低血糖发生率均显著下降(均P<0.05)。
1.3.3 成本本研究中的成本计算主要为患者的直接医疗成本,包括疾病管理成本、糖尿病相关并发症成本及药物治疗成本。管理成本包括给药装置和血糖监测及门诊就诊和筛查的费用。药物治疗成本指胰岛素的成本,其使用数量及种类参照KIDUNA研究。并发症成本包括糖尿病相关并发症引起的医疗费用。见表2。

表1 CORE糖尿病模型中基线参数取值
各项成本均根据中国卫生统计年鉴中的医疗服务价格指数折算成2018年的价格水平。模型中成本的年贴现率设为3%。

表2 CORE糖尿病模型中使用的成本参数
1.3.4 健康产出通过使用已发表研究的糖尿病相关健康状况效用值和不良事件的负效用值计算得到QALYs作为治疗方案的健康产出。对于轻微的低血糖事件(不需要住院的事件)和严重低血糖事件,分别采用-0.003 5和-0.011 8的负效用值。利用低血糖事件效用值降低公式,低血糖事件负效用值与发生率相乘计算QALY。低血糖的负效用值来自公开发表的文献数据[10]。模型中QALY的年贴现率设为3%。
1.5 统计学分析
本研究中采用治疗后30年的增量成本-效果比(incremental cost-effectiveness ratio, ICER)对两种方案进行比较和评价,已充分评估糖尿病患者并发症的进展情况。ICER的计算方式为“成本差值/健康产出差值”,表示研究组与对照组比较每多获得一单位健康产出所需的新增成本。
评价的结果可采用世界卫生组织宏观经济学和卫生委员会(2011)建议的意愿支付界值进行判断[11]:ICER<1倍人均GDP表示完全值得;ICER<3人均GDP/QALY表示可接受;ICER>3人均GDP/QALY表示不值得投入。
本研究进行了单因素敏感性分析和概率敏感性分析检验研究结果的稳定性。单因素敏感性分析中,对模型中某些关键变量设定相应的取值范围:时间范围(10、20或30年),贴现率(0%或10%),德谷胰岛素价格上涨3%。分析其对ICER的影响,并以龙卷风图呈现结果。概率敏感性分析中采用蒙特卡洛抽样方法模拟1000次样本,采用成本效用散点图表示结果。
2 结果
2.1 健康产出
在基线分析中,2型糖尿病患者从甘精胰岛素转换到德谷胰岛素后,每位患者的期望寿命相比改善了0.05年[(13.950±0.184)岁变化为(13.998±0.169)岁],但差异无统计学意义(双侧t=1.48,P =0.14)。质量调整生命年(QALY)增量为1.13年[(7.372±0.104)年增加到(8.497±0.109)年],差异有统计学意义(双侧t=57.36,P<0.05)。
同时转换到德谷胰岛素的2型糖尿病患者糖尿病并发症的累计发生率明显降低,尤其是患者发生严重低血糖比例显著下降,从(3.61±0.08)%下降至(5.70±0.12)%,减少36.63%,差异有统计学意义(双侧t=111.31,P<0.05)。见表3。
2.2 成本结果
2型糖尿病患者转用德谷胰岛素治疗后,终身治疗的药物成本节约人民币1 620元,管理成本增加178元。然而,从长远来看,患者转换使用德谷胰岛素会降低糖尿病相关并发症的发生率,其中最显著的是降低严重低血糖的发生率节约成本7 951元。成本明细表明(表4),患者经过30年治疗后,糖尿病并发症成本节约9 422元,2型糖尿病患者终身治疗总成本节约了10 865元人民币。

表3 CORE糖尿病模型中患者30年使用两种胰岛素糖尿病并发症的累计发生率比较

表4 胰岛素Degludec与甘精胰岛素治疗期间糖尿病 并发症的预计成本分析(元)
2.3 成本-效用分析
基于CORE糖尿病模型计算,2型糖尿病患者转用德谷胰岛素治疗,患者转为德谷胰岛素治疗方案后不仅提高了患者质量调整生命年,还降低了总成本,因此使用德谷胰岛素治疗是经济学较优的方案。见表5。

表5 2型糖尿病患者从甘精胰岛素转为德谷胰岛素的 成本-效用分析
2.4 敏感性分析
单因素敏感性分析结果显示,不同的评价时间跨度、贴现率和德谷胰岛素价格变化对最终结果均没有实质性影响。在敏感性分析的所有情景中,使用德谷胰岛素治疗的患者的QALY始终高于使用甘精胰岛素治疗的患者。见表6。
单因素敏感性分析的龙卷风图(图1)显示,德谷胰岛素剂量、胰岛素针头和SMBG成本、模拟时间、胰岛素价格等变量是对结果影响最大的变量,提示决策时要关注这些变量在具体情境下的取值。龙卷风图模拟情况如下,德谷胰岛素的日剂量减少10%与剂量不变对比,胰岛素针头和患者自我血糖监测是否计入总成本对比,模型模拟时间5年与30年对比,德谷胰岛素价格下降3%,贴现率0%至10%,严重低血糖成本3 433.73元/次与5 561元/次对比,患者管理费用是否计入总成本对比。

图1 单因素敏感性分析增量成本-效果比的龙卷风图
敏感性分析中模拟了1000次模拟计算过程,根据模拟出的德谷胰岛素与甘精胰岛素的增量成本与增量产出的散点图显示(图2),几乎所有的点都落在Y轴的右侧,并且一半的点分布在右下角象限(更有效,成本更低)。这意味着散点图也表明德谷胰岛素节省了成本或具有成本效益。
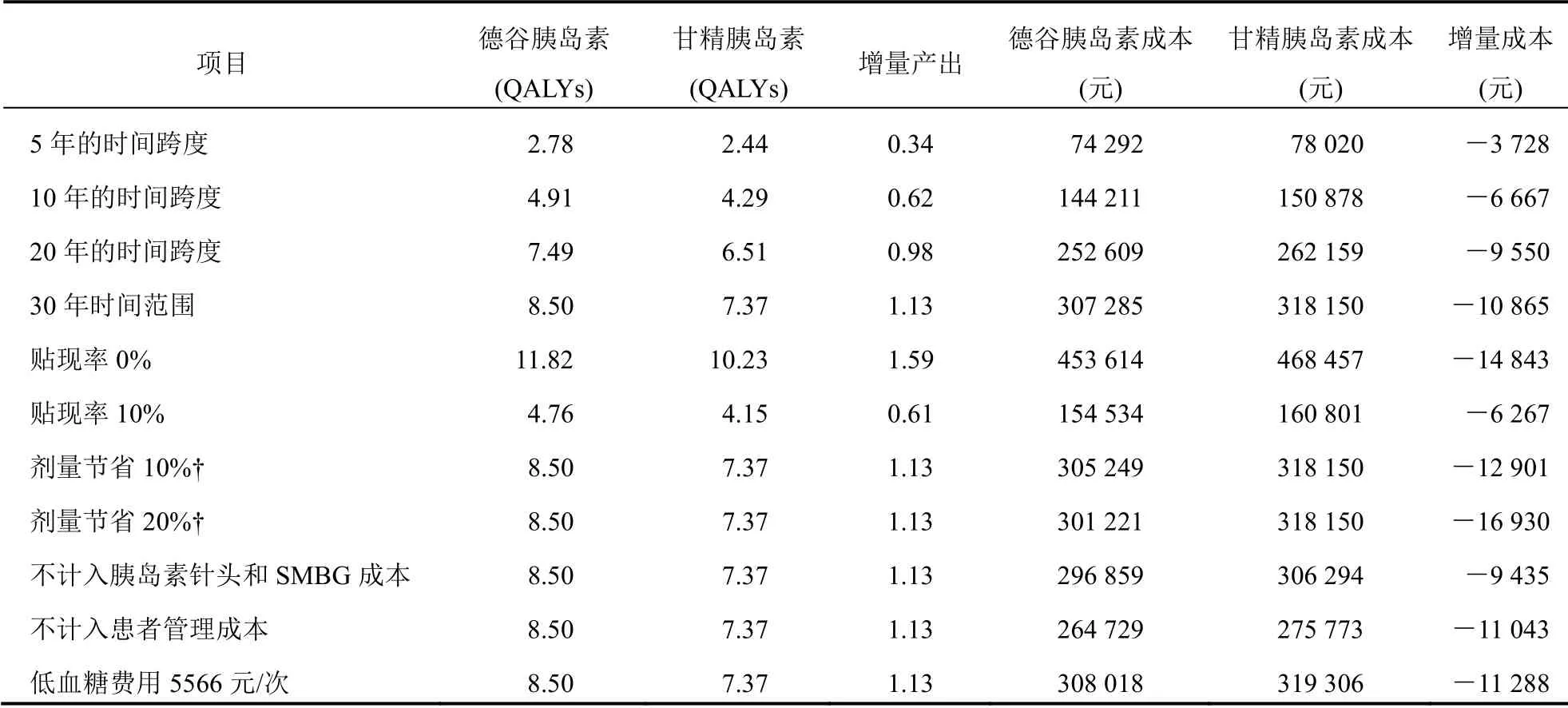
表6 不同情境下患者从甘精胰岛素转为德谷胰岛素的成本-效用分析

图2 敏感性分析的增量成本-效用散点图(点数=1000)
3 讨论
中国正面临世界上最大规模的糖尿病问题,糖尿病及并发症所造成的社会和经济负担日益严重[13]。尽管这种流行病的许多特征类似于非亚洲国家,例如肥胖,但在中国的患者特征、诊疗方案以及治疗指南方面存在一些关键性的差异[14]。因此,需要利用最新在中国取得的证据来进一步制定更科学的指导方针,以便让医生为糖尿病患者提供更好的个性化治疗。在本研究中,我们旨在评估在中国背景下,比较德谷胰岛素和甘精胰岛素在接受基础胰岛素联合餐时胰岛素治疗的中国2型糖尿病患者的长期成本-效果。
本研究是在中国背景下首次应用糖尿病模型(CORE模型)来评估德谷胰岛素与甘精胰岛素的长期成本效益[15]。我们发现,与甘精胰岛素相比,使用德谷胰岛素的患者临床产出增加了1.13 QALYs。临床结果的改善主要是由于转换为德谷胰岛素患者的糖尿病相关并发症的累积发生率较低。与此同时,转换为德谷胰岛素的患者的直接终身医疗保健费用估计会降低10 865元。较低的总体成本主要是由于节约了严重低血糖事件的成本。
本研究也存在一定局限性:1)CORE模型中的转移概率主要来自于在非亚洲白人队列中进行的临床试验和流行病学研究,这可能不一定适用于中国人群,中国人群的转移概率可能高于本研究中应用的数据。应用CORE模型可能低估中国糖尿病相关并发症的发生率。2)CORE模型中KIDUNA研究的日本队列得出的治疗效果同样适用于与日本队列具有相似基线特征的中国患者。这种假设可能不准确,因为中日两国的医疗保健制度存在差异。为了减少这种限制,我们通过改变治疗效果的参数来进行敏感性分析。我们的结果是德谷胰岛素仍然最佳的选择。3)我们的长期成本效益分析不包括间接成本,例如,与生产力损失相关的间接成本。世界卫生组织指出,发展中国家的大多数糖尿病患者都是中年人,而在发达国家,糖尿病主要影响已经离开劳动力队伍或接近退休的患者。因此,在这一分析中,德谷胰岛素的整体效益可能被低估。
综上所述,在基础胰岛素联合餐时胰岛素治疗的中国2型糖尿病患者中,相比于甘精胰岛素,德谷胰岛素能提高治疗效果及患者的生命质量,减少低血糖等不良事件的成本,是节约成本的治疗方案。本研究结果可为政府相关部门及医疗机构的决策提供经济学证据参考。

