髂耻足三联试验与传统方法诊断骶髂关节功能障碍的效果对比分析
吕 振 洪 毅 白金柱 张军卫 唐和虎 王方永 刘舒佳 陈世铮 刘介生
(中国康复研究中心北京博爱医院脊柱外科 首都医科大学骨外科学系 首都医科大学康复医学院,北京 100068)
腰腿痛是临床常见疾病,除了与退变性腰椎病变相关的腰椎间盘突出症、腰椎管狭窄症、腰椎滑脱等之外,骶髂关节功能障碍(sacroiliac joint dysfunction,SIJD)、梨状肌综合征、肌肉劳损等也是引起腰腿痛的常见病因。尤其近年来对腰椎术后失败综合征的关注[1-2],让临床医生不得不重新认识腰椎及相邻组织的疾病,其中,骶髂关节功能障碍受到越来越多临床医生,尤其是骨科医师的关注[3]。
骶髂关节功能障碍,是发生在骶髂关节处的病变,导致腰骶部疼痛伴下肢疼痛的一种综合征。临床上常与腰椎间盘突出症难于鉴别,骶髂关节功能障碍占到腰腿痛病因15%~25%[4-5]。由于临床缺乏特征性的影像学检查,更多依赖于客观的体格检查来辅助诊断,这也是导致临床漏诊率高的重要原因。
以往对骶髂关节功能障碍的诊断方法,是采用压力性测试和分离性测试共5个临床激发试验[6-7],分别是FABER试验、骨盆挤压试验、Thigh Thrust试验、骨盆分离试验、Gaenslen试验,5个试验中如有3个为阳性,便可诊断骶髂关节功能障碍。Simopoulos等[8]认为激发试验作为诊断骶髂关节功能障碍的诊断证据不足,笔者在临床工作中发现,传统的诊断方法对于某些类型的骶髂关节功能障碍存在缺陷,比如漏诊率高、敏感性不够等。结合临床经验,笔者从骨骼与肌肉运动力学角度提出新的诊断方法,该方法包括3个试验:髂骨旋前试验(iliac pronation test)、耻骨结节压痛试验(pubic tubercle tenderness test)、足底筋膜压痛试验(plantar fascia tenderness test)(IPP法,3个试验的英文首字母缩写),如3个试验均为阳性,诊断为骶髂关节功能障碍,用以弥补传统诊断方法的不足。
1 研究方法
1.1 研究对象
选择2018年6月至2019年3月中国康复研究中心北京博爱医院门诊骶髂关节功能障碍患者30例为病例组,入选标准:患者主诉为一侧腰骶部疼痛(骶髂关节后方)伴或不伴有下肢放射性疼痛,疼痛范围位于腰骶部至臀部、大腿后外侧、膝关节水平以上[9],髋关节体格检查无异常,性别不限,年龄20~60岁,腰椎MRI 提示无腰椎间盘突出或仅有轻度腰椎间盘突出。对30例病例组患者均进行了骶髂关节阻滞术。术后患者腰骶部疼痛均得到明显缓解,全部证实存在骶髂关节功能障碍。同期选择30例正常对照组,入选标准:无腰骶部疼痛患者,性别不限,年龄20~60岁。所有入选者均签署知情同意书,并本研究通过中国康复研究中心北京博爱医院医学伦理学审查。
1.2 排除标准
骨盆、髋关节、腰椎骨折、感染、肿瘤及手术史,髋关节退行性变、腰椎间盘突出症、腰椎管狭窄、腰椎滑脱及腰椎侧弯,及其他不能配合体格检查者。
1.3 诊断方法
采用髂耻足三联试验和传统方法分别对病例组和正常对照组患者进行相应检查。
髂耻足三联试验诊断骶髂关节功能障碍的标准,包括3个试验:髂骨旋前试验、耻骨结节处压痛试验、足底筋膜压痛试验。3个试验均为阳性,诊断为骶髂关节功能障碍。
1)髂骨旋前试验:患者站立位双足平行分开,略窄于肩宽,目视前方双上肢自然下垂,检查者站在患者身后,双手拇指定位髂后上棘,拇指指腹与局部皮肤接触,不可用力按压,观察患者双侧髂后上棘高度差异;然后嘱患者缓慢弯腰,双手朝足尖方向伸展,观察双拇指位置的上移变化,此时如有双侧拇指的不对称性上移活动(一侧活动明显增大,或一侧活动明显减小),即为髂骨旋前试验阳性。不同方向的骶髂关节功能障碍,可能合并有下肢功能性不等长,在进行足底筋膜压痛试验时,可观察下肢长度差异,因存在个体差异,下肢长度测量仅作为参考。
2)耻骨结节处按压试验:指患者仰卧位,双下肢自然伸直放松,在有下肢症状的一侧,耻骨结节外侧约1 cm处按压,双侧对比如患侧压痛明显,且可触及较硬的肌筋膜条索,即为该试验阳性。
3)足底筋膜按压试验,指患者仰卧位,双下肢自然伸直放松,在有下肢症状的一侧足底处跟骨前内侧靠近足底筋膜处按压,双侧对比如患侧压痛明显,且可触及硬的筋膜条索,即为该试验阳性。
1.4 统计学方法
采用SPSS 19.0软件,对病例组和对照组分别进行两种诊断方法的诊断评价。两组年龄比较采用t检验,性别比较及敏感度比较采用χ2检验;计算受试者工作特征(receiver operating characteristic,ROC)曲线,以P<0.05为差异有统计学意义。
2 结果
2.1 两组基本资料比较
通过对两组测试者的性别和年龄分别进行χ2检验和t检验,对照组在性别分布和年龄上差异无统计学意义(P>0.05),详见表1。
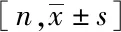

FactorControlgroupCasegroupt/χ2PMale12100.2870.592Female1820Age/a42.0±14.143.4±11.60.4000.691
2.2 两种诊断方法对骶髂关节功能障碍的诊断评价结果
传统方法诊断骶髂关节功能障碍的敏感度为33.3%,特异度为96.7%,ROC曲线下面积为0.650(P=0.046);髂耻足三联试验诊断骶髂关节功能障碍的敏感度为76.7%,特异度为96.7%,ROC曲线下面积为0.867(P<0.001)。两者敏感度比较,差异有统计学意义(χ2=11.380,P=0.001),特异度差异无统计学意义(χ2=0,P=1.000),详见表2和图1。
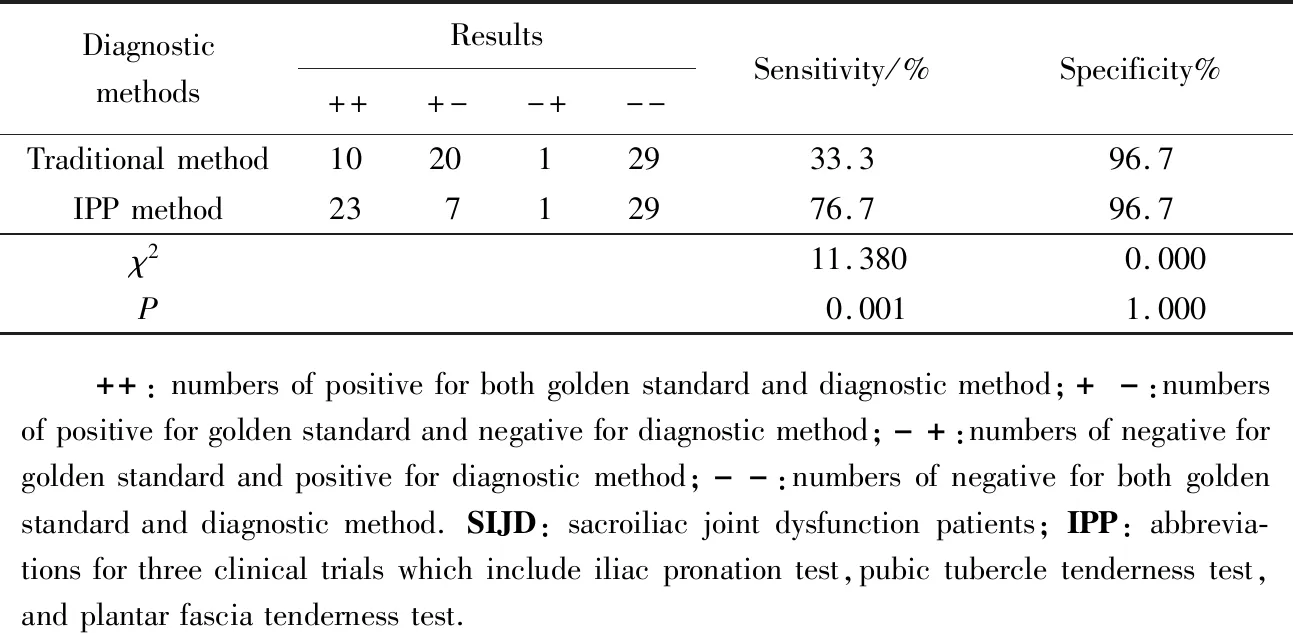
表2 两种诊断方法对骶髂关节功能障碍的诊断结果比较Tab.2 Results of the two different diagnostic methods for SIJD
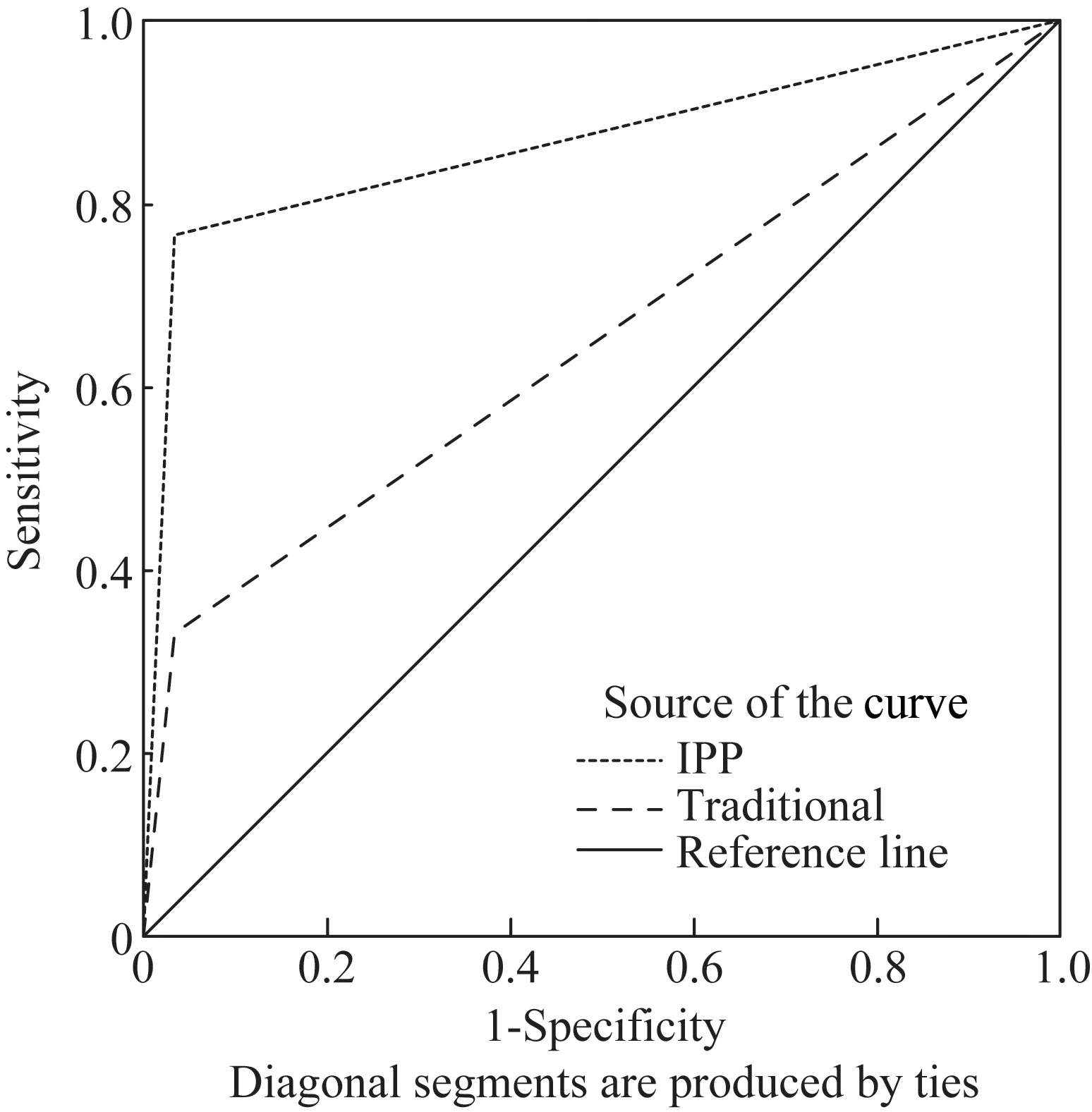
图1 两种诊断方法的ROC曲线结果Fig.1 ROC curve of the two different diagnostic methods
ROC:receiver operating characteristic;IPP: abbreviations for three clinical trials which include iliac pronation test,pubic tubercle tenderness test,and plantar fascia tenderness test.
3 讨论
传统方法诊断骶髂关节功能障碍的标准为以下5个激发试验:FABER试验、骨盆挤压试验、Thigh Thrust试验、骨盆分离试验、Gaenslen试验,如有3个为阳性,即可诊断骶髂关节功能障碍[6]。这个标准被很多研究文献所引用,本文便不再赘述。
目前对于骶髂关节功能障碍的诊断金标准,为骶髂关节阻滞术[8]。该阻滞术具有两个目的:一是骶髂关节内注射麻醉药物确认疼痛是否来源于关节,二是局麻药物和皮质类固醇有助于破坏疼痛循环,有利于康复锻炼的开展[10-11]。骶髂关节阻滞术本身因具有一定的有创性,临床推广具有局限性。
3.1 骶髂关节的解剖特点
骶髂关节位于骶骨和髂骨之间,属于滑膜关节,髂骨侧有纤维软骨构成,骶骨侧有透明软骨组成,过去的观点认为骶髂关节处是没有活动度的。但研究[12-13]证实,骶髂关节有2~4度旋转和1~2 mm平移活动度。骶髂关节周围通过韧带、肌肉和筋膜系统的力学机制关闭骨盆,称为骨-关节-韧带系统。这些韧带均比较强壮以增加关节的稳定性,降低关节脱位的风险,它们包括骶结节韧带、骶棘韧带、骨间韧带、骶骨后韧带、髂腰韧带等。正是骶髂关节微小活动度的存在,尽管这些韧带强壮、众多肌肉参与关节的稳定,但在腰骶部异常活动或退变的基础上,该关节很可能出现功能障碍。
骶髂关节的主要功能是将上半身体质量通过脊柱传到腰椎、骶骨和坐骨结节,然后至髋关节和下肢。双侧骶髂关节与耻骨联合,髋关节的关系密切,任何一个关节的功能障碍,都可能影响到其他两个关节。骶髂关节的特殊解剖学特点,决定了临床医生应树立脊柱和骨盆整体观,重视骶髂关节与腰骶部疼痛的关系。
3.2 骶髂关节功能障碍与腰腿痛
骶髂关节功能障碍之所以引起腰腿痛,分析与骶髂关节前方走行的神经有关。位于骶髂关节上段前方的腰骶干(腰4神经部分前支和腰5神经前支组成),向下与全部骶神经和尾神经的前支汇总为骶丛。骶髂关节功能障碍常伴有骶骨和髂骨的相对位移,髂骨的旋前或旋后是否会引起神经的直接刺激,目前尚没有研究结论。从笔者的临床观察来看,位于骶髂关节前方的腰大肌在关节功能障碍时常引起张力变化,这种张力变化很可能参与腰骶干和骶丛相应的神经刺激、引起类似坐骨神经痛的下肢症状。临床研究发现当骶髂关节的相对位移恢复之后,下肢症状可以短时间内恢复,这也证实了骶髂关节功能障碍与腰腿痛两者之间的因果关系。
3.3 髂骨旋前试验
患者在躯干前屈过程中,双侧髋骨和骶骨作为一个整体在股骨上旋前,在正常情况下,脊柱前屈引起骶骨的基部向前,随后发生髋骨前旋导致骶髂关节运动。所以髂骨在向前旋转之前有一个缓慢的停顿,然后才是髂后上棘的缓慢抬高(向头部方向)。髋骨前旋正常可达60度左右,因为后方骶骨韧带,胸腰筋膜和腘绳肌的紧绷会限制了骶骨的旋转。如果一侧髂后上棘上移的幅度大于另一侧,表示髂骨固定在该侧骶骨上,被定义试验阳性。也有一种情况,一侧髂后上棘上移的幅度明显小于对侧,且为症状侧,也定义为试验阳性[12]。该试验在进行骶髂关节针对性治疗之后,也会短时间内转为阴性。对于骶髂关节功能障碍的诊断与鉴别诊断,该试验具有重要的临床意义。当然,也有假阳性结果的情况,比如一侧腘绳肌持续紧张,限制髋骨的活动,会出现假阳性的结果(对侧上移增多);腰方肌持续紧张也会出现假阳性结果(同侧上移增多)。该试验与其余两个试验的组合,合理的降低了假阳性的出现,同时3个试验的组合也是本研究提出的髂耻足三联试验的创新之处。
3.4 肌筋膜链学说
本研究结果显示骶髂关节功能障碍时,除了髂后上棘处存在明确的压痛,在耻骨结节前外侧(腹股沟区)和足底跟骨前内侧区域也存在明确的压痛,而且这些部位的压痛与骶髂关节功能障碍密切相关。分析引起这些部位疼痛的可能机制与骶髂关节相对位移后,骨盆出现旋移,与之相连的肌筋膜链出现张力异常有关。
耻骨结节前外侧区域,靠近耻骨联合,当一侧骶髂关节出现相对位移后,一侧髂骨会有旋前或旋后的细微活动,这种活动常被耻骨联合的活动度相抵消(研究发现耻骨联合有2 mm的平移,1度的旋转运动范围),但与耻骨结节相连接的耻骨肌因为其斜行片状的纤维止于耻骨,耻骨的异常活动引起耻骨结节外侧区域的肌纤维牵拉性疼痛[12]。这种疼痛在骶髂关节位置异常恢复后可快速消失。
足底跟骨前内侧区域的压痛,分析与骶髂关节功能障碍后骨盆旋前(旋后)导致双下肢功能性不等长,继而出现足部过度旋前(旋后)有关。下肢螺旋肌筋膜链中,胫骨前肌连接股直肌,部分缝匠肌,髂胫束和阔肌膜张肌到达髂前区域,腓骨长肌通过股二头肌长头连接坐骨结节,到达髋骨后方。胫骨前肌和腓骨长肌共同的止点和筋膜连接形成的“马镫”的作用,避免了足横弓的塌陷。同时这两条肌肉“你松我紧”的相互关系,导致骨盆前倾时髂前上棘靠近足部,胫骨前肌上方的张力减弱,内侧足弓出现降低的趋势;反之,骨盆后倾时会向上牵拉胫骨前肌,松弛腓骨长肌,足弓又出现上抬的趋势。两者的张力异常导致足内侧楔骨和第一跖骨关节的关节囊处筋膜紧张,由于肌肉止点的筋膜致密常没有明显的疼痛,而与之连接的足底筋膜因为张力的异常常出现压痛[14]。本研究病例,80%以上的骶髂关节功能障碍患者该处压痛明显。这提示该处的解剖特异性,可作为骶髂关节功能障碍的辅助诊断依据。对于急性期的骶髂关节功能障碍患者,因为腰骶部疼痛,尚未过度足部负重,引起相应的足部肌筋膜链力学改变,在检查中可能该试验为阴性。但对于那些慢性骶髂关节功能障碍患者,该试验常常为阳性。
3.5 两种诊断方法对骶髂关节功能障碍的诊断差异
从本研究结果来看,传统方法诊断骶髂关节功能障碍的敏感度为33.3%,髂耻足三联试验诊断骶髂关节功能障碍的敏感度为76.7%,且两者敏感度的差异有统计学意义,由此看来,髂耻足三联试验对于诊断骶髂关节功能障碍具有更好的敏感性,更加全面地反映了骶髂关节功能障碍时,骨盆及下肢相关结构的变化。骶髂关节功能障碍不仅是局部关节的解剖学改变,与之相关的肌肉和筋膜也会发生一系列的变化。而两种方法的特异度对比差异无统计学意义(P>0.05),分析原因可能与髂耻足三联试验的检查部位距离骶髂关节较远、检查部位不集中等多种因素有关,值得今后的进一步研究。
本研究中,正常对照组是无腰腿痛的健康志愿者,所以不必进行骶髂关节阻滞术。本研究重点关注两种方法对于骶髂关节功能障碍的诊断特异度和敏感度,从研究结果来看,髂耻足三联试验对于骶髂关节功能障碍有更好的诊断敏感度。今后的研究中笔者将增加病例数量,对容易混淆的腰椎间盘突出症、髋关节等相关疾患进行鉴别性诊断研究,为正确认识腰腿痛的病因进行更加深入的探讨。
骶髂关节功能障碍是临床常见病症,但常常被漏诊,简化的临床体检方法可以提高诊断率,为客观准确的评估患者的腰腿痛来源提供了简易可行的方法,对于降低腰椎术后失败综合征有重要的临床意义。

