股骨短缩截骨对发育性髋关节发育不良患儿下肢骨性长度的影响
岳宇航 余京杭 李连永 张立军 李祁伟 王恩波
发育性髋关节发育不良(developmental dysplasia of the hip,DDH)是小儿骨科常见疾病,是成人退行性髋关节骨关节炎的主要病因之一,也是人工髋关节置换术的主要治疗对象之一[1]。DDH的早诊断和早治疗与预后显著相关。DDH治疗方案的选择与患儿的年龄及病情严重程度有关,18个月以下患儿大多可通过保守治疗获得痊愈,18个月以上患儿则多需手术复位治疗[2],如病理改变严重,还需同时行骨盆截骨术和(或)股骨近端截骨术[3-4]。股骨近端截骨,包括短缩、去旋转及内翻截骨等,可使复位后的股骨头更加稳定,并可降低股骨头与髋臼间的压力,防止股骨头缺血坏死(avascular necrosis,AVN)的发生[5]。同时,股骨短缩截骨术后也可能出现下肢不等长,从而继发膝关节、骨盆及腰椎的病理改变。对于年龄>18个月的DDH患儿,行切开复位、Dega骨盆截骨,同时行股骨近端截骨是较为常用的术式。但是,关于股骨截骨后对下肢长度的发育是否有影响,目前未见报道。本研究的目的是通过比较行切开复位、Dega骨盆截骨同时行股骨近端短缩去旋转截骨与不截骨的DDH患儿双下肢骨性长度差异(leg length discrepancy,LLD),探讨股骨近端短缩截骨对DDH患儿下肢长度发育的影响。
资料与方法
一、资料
对2011年1月至2015年12月中国医科大学附属盛京医院行切开复位与Dega髋臼成形术治疗的DDH患儿的临床资料进行回顾性分析。病例纳入标准:(1)单纯DDH;(2)采用切开复位与Dega髋臼成形术方法治疗;(3)单侧DDH;(4)随访时间≥1.5年;(5)术前未经任何治疗。病例排除标准:(1)在随访过程中因残余髋臼发育不良或再脱位行再次手术治疗;(2)发生股骨头AVN(Kalamchi-MacEwenⅡ型及以上);(3)神经肌肉性DDH和综合征性DDH;(4)影像学资料不完整。
52例患儿(52髋)符合上述病例纳入与排除标准。依照术中行股骨近端短缩截骨与否将病例分为股骨截骨组和非股骨截骨组。依照Tönnis分型方法对全部患儿髋脱位进行分型[6]。股骨截骨组包括TönnisⅣ型病例3髋,非股骨截骨组无TönnisⅣ型髋,为使两组病例的髋关节脱位程度更为接近,排除了TönnisⅣ型髋病例,以TönnisⅢ型及以下髋病例为研究对象。最终纳入DDH患儿49例(49髋),其中男6例(6髋),女43例(43髋),左髋脱位23例,右髋脱位26例。股骨截骨组28例(28髋),非股骨截骨组21例(21髋)。
二、方法
1.治疗:所有病例手术均在全身麻醉下进行。术者根据患儿术前影像学检查结果及术中具体情况,如股骨头复位的难易程度等,决定是否采取股骨近端短缩截骨。对股骨头不易复位的患儿行股骨近端截骨,术者凭个人经验确定截骨的长度,平均长度为小转子下短缩截骨1.2(0.8~2.0)cm。
2.评价指标:(1)髋臼指数(acetabular index,AI)。在术前及末次随访的骨盆X线正位像上,双侧三角软骨顶点的连线为H线,三角软骨外上缘与髋臼外上缘的连线与H线的夹角即为AI。(2)术前髋脱位类型的分布。根据Tönnis方法对患儿髋关节脱位进行分型。(3)中心边缘角(centre-edge angle of Wiberg,CEA)。依照Wiberg[7]提出的方法测量患儿的CEA。(4)LLD。在末次随访的双下肢全长X线像上,测量自股骨头骨骺顶点至胫骨远端踝穴中点的直线距离(图1),即下肢骨性长度。计算并记录LLD(患侧下肢骨性长度-健侧下肢骨性长度)。
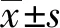
结 果
患儿手术时平均年龄22.1(18~44)个月,其中股骨截骨组年龄为(23.0±8.0)个月,非股骨截骨组年龄为(20.9±4.6)个月,差异无统计学意义(P=0.280);术前AI为股骨截骨组37.3°±6.6°、非股骨截骨组39.2°±6.1°,差异无统计学意义(P=0.290);依照髋脱位Tönnis分型方法,股骨截骨组包括Ⅱ型脱位26髋、Ⅲ型2髋,非股骨截骨组21髋全部为Ⅱ型脱位,差异无统计学意义(P=0.500);股骨截骨组平均行短缩截骨1.2(0.8~2.0)cm。平均随访时间为股骨截骨组(43.3±13.1)个月,非股骨截骨组(40.0±10.8)个月,差异无统计学意义(P=0.350)。
末次随访AI为股骨截骨组16.6°±7.3°、非股骨截骨组23.1°±7.4°,差异有统计学意义(P=0.003);末次随访CEA为股骨截骨组25.5°±9.5°、非股骨截骨组17.1°±8.9°,差异有统计学意义(P=0.003);末次随访LLD为股骨截骨组(0.5±0.7)(-0.9~2.3)cm、非股骨截骨组(0.9±0.5)(0.0~1.8)cm,差异有统计学意义(P=0.026);LLD≥1.0 cm的病例数为股骨截骨组8髋(28.6%)、非股骨截骨组9髋(42.9%),差异无统计学意义(P=0.299)。股骨截骨组最大LLD为2.3 cm(图2,3)。
讨 论
治疗DDH在行切开复位、骨盆截骨术的同时行股骨近端短缩去旋转截骨,是Ombredanne[8]于1932年首次提出的方法,目前已成为治疗较大年龄DDH患儿的传统术式。股骨近端短缩截骨可缓解因长时间高度脱位导致的髋关节周围软组织挛缩,利于降低髋关节复位后股骨头和髋臼间的压力,从而降低股骨头AVN的发生率[5,9]。同时,行股骨近端短缩截骨术前无需进行牵引,可减少患儿住院时间、避免发生牵引相关的并发症[10-11]。另外,在行股骨近端短缩截骨时可根据需要同时行去旋转以矫正过大的股骨颈前倾角,增加股骨头复位后髋关节的稳定性,防止髋关节再脱位的发生,对患儿髋臼的正常发育有益[12];同时还可行内翻矫形,以恢复股骨近端骺板的正常方向。
股骨近端短缩截骨术也存在诸多问题,如增加手术创伤、需再次手术取出内固定物等。其最常见的并发症是双下肢不等长。Ohsako等[13]对同时行Salter骨盆截骨和股骨短缩截骨的病例进行随访,发现其中31.6%的患儿远期存在双下肢不等长。这可能与股骨短缩截骨的长度及其对股骨发育的干扰有关。另外,DDH的术前病理改变程度、复位后髋关节的稳定性以及是否发生股骨头AVN等均可能影响股骨的发育。本研究中股骨截骨组与非股骨截骨组间术前髋关节脱位类型分布及AI均无显著差异,患儿接受手术时的年龄接近,均同时行髋臼侧切开复位和Dega髋臼成形术,因此,2组病例具有可比性。尽管末次随访时2组的AI和CEA差异均有统计学意义,这可能与不同术者对这2项评价指标的手术矫正标准看法不同有关,但无髋关节再脱位发生,因此这2项指标的差异不影响股骨的长度;本研究排除了髋关节发生严重AVN(Kalamchi-MacEwenⅡ型及以上)的病例。因此,在理论上,股骨近端短缩截骨是影响本研究中2组LLD的主要因素。
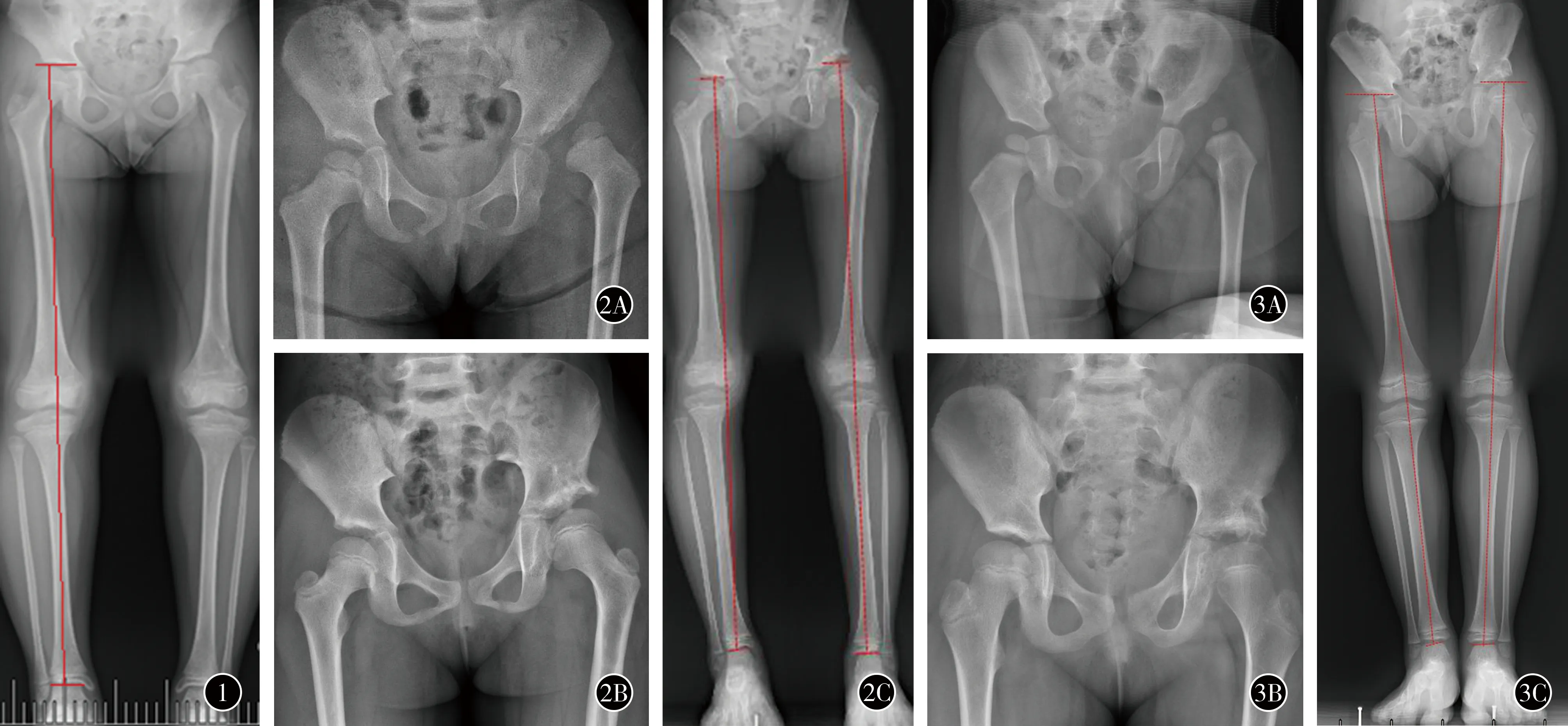
图1下肢骨性长度的测量方法图2患儿男,43个月,左髋TönnisⅡ型脱位,行Dega髋臼成形术与股骨近端短缩截骨术A术前髋关节正位X线B术后39个月髋关节正位X线C术后39个月双下肢全长X线示患侧下肢较健侧长2.3 cm图3患儿女,18个月,左髋TönnisⅡ型脱位,行单纯Dega髋臼成形术A术前髋关节正位X线B术后38个月髋关节正位X线C术后38个月双下肢全长X线示患侧下肢较健侧长1.2 cm
双下肢不等长是股骨近端短缩截骨后最常见的并发症。Galpin等[14]通过对接受Salter骨盆截骨结合股骨近端截骨术后患儿双下肢长度的观察,发现有50%患儿出现患肢短缩,这可能与该研究纳入的病例年龄较大、股骨短缩长度大有关。而本研究通过对行切开复位和Dega髋臼成形术,同时行股骨近端短缩截骨与不行截骨的病例进行随访与回顾分析,发现2组患儿在平均40个月的随访时均存在患肢过长。股骨截骨组患儿术中平均短缩截骨1.2 cm,但末次随访时平均LLD为0.5 cm,最大LLD为2.3 cm。这一现象的原因不明,可能与股骨干骨折后股骨过长类似。股骨的截骨和骨折均会破坏骨膜的完整性,降低生长板两端压力[15],根据Hueter-Volkmann定律,生长板可能加速生长,导致患肢的过度生长。通过对股骨干骨折后患肢过度生长现象的观察可知,股骨过度生长的活跃期为骨折后1.5年内,骨折后2年LLD达到稳定[16]。本研究中股骨截骨组患儿在末次随访时内固定均已取出,平均随访43.3个月,因此认为LLD已达稳定。令人感到意外的是,在非股骨截骨组也出现平均为0.9 cm的LLD,较股骨截骨组更为明显,其原因则不能用类似股骨干骨折后股骨过长现象来解释。推测可能与关节切开复位对股骨近端血液供应造成干扰,刺激股骨加速生长有关。另外,有研究者发现在未经治疗的成年单侧DDH患者中,71.4%存在脱位侧下肢骨性长度延长,平均延长长度为9.4 mm[17],这可能是患侧肢体向上脱位短缩后出现适应性生长所致。关于儿童期未治疗的单侧DDH患者是否存在这一现象,未见报道。
本研究结果表明,对DDH患儿行切开复位与Dega髋臼成形术治疗后,无论是否同时行股骨近端短缩截骨,患者均存在术后患肢过长。如双下肢不等长长期存在,除影响患者步态,还可继发骨盆倾斜、脊柱侧弯和腰痛等临床表现[18]。以往认为LLD<2 cm时可不进行外科矫正。但是,根据Flynn等[19]对应用弹性髓内钉治疗股骨干骨折结果的观察,LLD>1.0 cm即会给学龄期儿童及其家长带来诸多困扰。在本研究中,LLD≥1.0 cm的病例数在股骨截骨组为8髋(28.6%),非股骨截骨组为9髋(42.9%)。这是否会对患儿髋关节的发育及远期髋关节的功能造成影响,例如因患肢过长导致患髋长期处于内收位等,是值得临床上特殊关注的问题。
本研究存在一定的局限性。首先,回顾性研究可导致样本选择的偏倚;其次,未对患儿术前双下肢长度进行比较,因此无法严谨阐述术后患肢过长的确切原因;第三,样本量相对较小,且随访时间较短,尚不能全面评估双下肢不等长对患儿的远期影响。
综上所述,对于行走年龄TönnisⅡ~Ⅲ型的DDH患儿,在行切开复位与Dega髋臼成形术治疗时,无论是否行股骨近端短缩截骨,术后均存在患肢过长,而且不行股骨短缩截骨时患肢过长更为显著,双下肢不等长的远期影响应受到关注。

