难治性青少年慢性胰腺炎一例
赵安静 邹文斌 廖专 李兆申
海军军医大学长海医院消化内科,上海市胰腺病研究所,上海 200433
【提要】 慢性胰腺炎是指各种因素导致胰腺反复发作性或持续性的炎性病变,导致胰腺腺泡和胰岛组织萎缩、胰腺实质纤维化、钙化或胰管结石、假性囊肿形成等。特发性慢性胰腺炎(ICP)指现今未发现可识别的致病因素的慢性胰腺炎(CP),这些因素包括酗酒、胆系疾患、外伤、药物、感染、代谢紊乱、遗传性家族史等。青少年慢性胰腺炎多以ICP为主,现报道长海医院诊治的1例难治性青少年ICP。
患者女性,10岁。因“反复上腹部疼痛4年”于2007年11月28日入院。2003年起无明显诱因出现剧烈腹痛,呈压榨性,伴恶心、呕吐,当地医院查血淀粉酶1 862 U/L,初步诊断为“急性胰腺炎”,予以禁食、抑酸、抑酶、抗感染后症状缓解。2005年患者再次出现上述症状,查血淀粉酶1050.3 U/L,CT提示慢性胰腺炎,胰头部胰管结石状高密度影,按急性胰腺炎治疗后好转。2007年复查CT提示胰管明显扩张,建议除外胰腺导管内乳头状瘤。既往无吸烟饮酒史,无外伤手术史,否认家族遗传病史。入院体检:血压94/56 mmHg(1 mmHg=0.133 kPa),发育正常,营养良好,神志清,无黄染、皮疹等,腹软,无压痛、反跳痛,腹部无包块,肝脾未触及,Murphy征阴性,无移动性浊音,肠鸣音未见异常。实验室检查:WBC 7.18×109/L,HGB 118 g/L,PLT 223×109/L,N% 55.6%,凝血功能正常,总胆红素 8.5 μmol/L,ALT 13 U/L,AST 24 U/L,血钙 2.33 mmol/L,血淀粉酶 133 U/L,葡萄糖 3.7 mmol/L,CEA 1.17 ng/ml,CA19-9 18.47 U/ml。因家属拒绝行ERCP术,后出院。
2013年11月13日患者突发间断性腹痛,无恶心呕吐,至长海医院查血淀粉酶82 U/L,自身免疫指标均阴性,IgG4 0.84 g/L,血脂正常。腹部CT提示胰头部胰管疑似结节影,胰管明显扩张(图1A)。MRCP提示慢性胰腺炎,胰头部肿块,胰管内多发结石(图1B)。于2013年12月2日在局麻下行ERCP+EPT+胰管支架植入术,术中植入长6 cm的7 F胰管支架(图1C),术中行胆管内超声(intraductal ultrasonography, IDUS),提示胰头部胰管狭窄(炎性可能,图1D),术后淀粉酶正常,予以禁食水、抑酸抑酶、抗感染后出院。2014年5月12日患者再次突发腹痛,性质同前,MRCP提示慢性胰腺炎急性发作可能性大,腹腔少量积液。2014年6月10日在局麻下行ERCP+胰管支架植入术+探条扩张术,术中植入长5 cm的10 F胰管支架(图2A),术后淀粉酶正常。2014年6月19日患者再次出现腹痛,淀粉酶121 U/L。6月26日在全麻下行EUS,示胰腺散在强回声点,胰管无明显扩张扭曲。遂于2014年7月8日在局麻下行ERCP下支架取出术,见支架上附有一枚白色胰石(图2B),术后患者病情好转并出院。随访1年,患者症状缓解,无腹痛发作。为进一步查明病因,经患者家属同意,采集外周血,应用DNA测序法检测5个CP易感基因SPINK1、PRSS1、CTRC、CEL和CPA1,结果示该SPINK1基因同时携带2个致病杂合突变,分别为第3号外显子上的N34S和第3号内含子上的c.194+2T>C。
讨论慢性胰腺炎(CP)是一种胰腺结构和功能不可逆转的慢性炎症性疾病,临床上常表现为腹痛、吸收或营养不良、糖尿病和胰腺钙化等,严重影响了患者的生活质量[1]。CP发病率在我国呈逐年上升的趋势,从1996年到2003年,CP发病率从3.1/10万逐年递增至13.5/10万人口[2]。CP病因复杂,包括饮酒、吸烟、高钙血症、外伤、自身免疫和遗传因素等,病因不明确的统称特发性CP,可能与遗传因素相关[3]。根据上海长海医院一项大样本研究报道[4],酒精性CP占33.95%,特发性CP占61.28%。关于CP的治疗,目前指南推荐ERCP和ESWL作为一线治疗手段[5]。

图1 MR示胰头部肿块(1A),MRCP示胰管多发结石(1B),植入长6 cm的7F胰管支架(1C),IDUS提示胰头部胰管狭窄(炎性可能,1D)
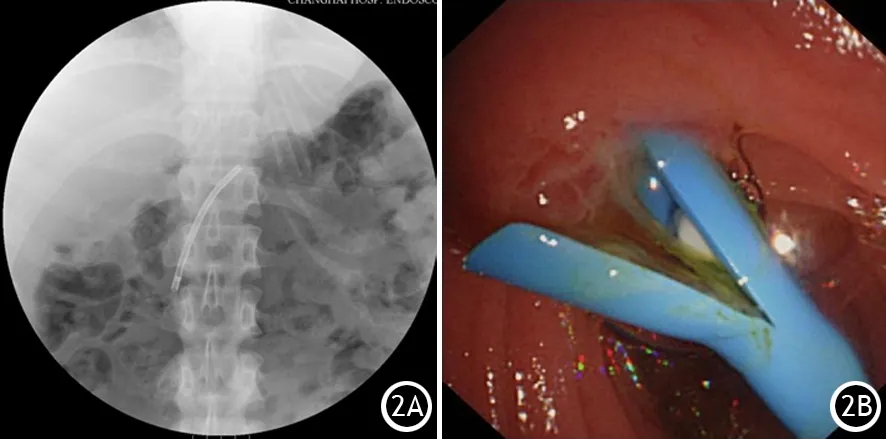
图2 植入长5 cm的10 F胰管支架(2A),支架上附有一枚白色胰石(2B)
本例患者既往未发现明确病因,诊断为特发性CP。前4年的发病过程,淀粉酶从>1 000 U/L发展为正常值,提示患者的胰腺功能逐步降低。入院后查CT未见明显结石,而MRCP提示胰管结石,考虑为胰管阴性结石,不宜使用ESWL术治疗。胰头部肿块的EUS表现和病程发展提示炎性可能大。因此对患者按CP进行ERCP取石和支架引流治疗(7F),以解除胰管梗阻。半年后腹痛再发,考虑支架阻塞,更换为更大的10 F支架,然而不到1个月再次复发,考虑支架太大,挤压胰腺,更快诱发胰腺炎发作,遂予以支架拔除和结石清除术。因此对于青少年CP患者,在ERCP支架治疗过程中需要慎重考虑支架大小,尤其是肿块型胰腺炎。
特发性CP的病因主要考虑与遗传因素相关。目前发现的主要CP 易感基因包括SPINK1、PRSS1、CTRC、CEL和CPA1等,其中CEL和CPA1得到证实与中国CP患者无明显关联性[6-7]。SPINK1基因编码胰腺分泌胰酶抑制蛋白,可以在胰管内抑制20%的胰蛋白酶活性,起到保护腺泡的作用[8]。SPINK1发生基因突变可改变胰腺内影响蛋白酶/抗蛋白酶体系的平衡,进而激活胰酶,引起胰腺炎反复发作。本例患者同时携带2个错义突变,均为功能缺失型突变,两者可能存在叠加效应,以致患者症状严重。N34S为欧洲CP主要致病突变之一,但目前尚未阐明其具体致病机制,携带率高达9.7%[9],而N34S在我国非常罕见,在青少年患者中尚未见报道[10]。c.194+2T>C突变则是我国CP目前发现主要致病突变,在特发性CP患者中携带率高达57%[11]。已有功能实验证实其影响mRNA正常剪接[12],导致正常蛋白分泌量减少或者缺失,从而激活胰酶。因此对于特发性CP患者应重视筛查SPINK1基因的第3号外显子及其侧翼序列区域。

