后路经皮内窥镜治疗神经根型颈椎病的近期疗效
欧阳北平,罗春山,陆廷盛,赵国权
神经根型颈椎病(cervical spondylotic radiculopathy,CSR)是脊柱科常见多发病,严格保守治疗无效或症状反复持续加重者需手术治疗,颈椎前路切开减压植骨融合术(anterior cervical discectomy fusion,ACDF)是治疗此类疾病的金标准[1-2],但术后邻近节段退变、吞咽困难、血肿等并发症不容忽视[3-4]。近年来随着脊柱微创技术的发展,颈椎内窥镜手术量呈指数增长,其中后路经皮内窥镜颈椎间盘切除术(posterior percutaneous endoscopic cervical diskectomy,P-PECD)具有创伤小、出血少、对脊柱稳定性影响小、局麻下手术安全性高等优点[5-7]。本研究采用P-PECD治疗30例单节段神经根型颈椎病,近期疗效满意,现报道如下。
1 资料与方法
1.1 一般资料
纳入标准:①具有CSR典型的临床症状、体征,与影像学表现吻合;②经系统保守治疗无效、症状持续加重或反复者;③表现为单间隙、偏向一侧(后外侧型)的软性根性压迫症状。排除标准:①中央型椎间盘突出;②有颈后路开放手术史;③脊髓型颈椎病;④颈后部皮肤感染或颈椎感染;⑤颈椎动力位片提示颈椎失稳。
将2016年1月至2018年6月本院收治的符合标准的30例CSR患者纳入研究。其中男性14例,女性16例,年龄40~56岁,平均年龄(46.6±7.9)岁;C5/621例、C6/79例,患者均有一侧上肢及手指疼痛麻木,肌力下降,伴或不伴颈肩部疼痛。
1.2 手术方法与术后处理
患者取俯卧位,颈部稍屈曲,轻度头高脚低位。采用C型臂X线机侧位透视定位手术节段,正位透视确定患侧关节突关节的后方,划线标记。于棘突中线旁开1.5 cm处标记进针点,以2%利多卡因(1∶1稀释至20 mL)逐层浸润麻醉至病变节段上椎板下缘,颈椎导针刺入椎板外板,正侧位透视下见导针位于病变节段上椎板下缘、棘突外侧1.5 cm处,以导针为中心切开皮肤6~7 mm至深筋膜下,顺导针置入扩张导棒及工作套管(直径6.9 mm),取出导棒放入TESSYS内窥镜操作系统(Joimax公司,德国)。
镜下分辨组织结构,等离子消融处理椎板外纤维组织,显露上椎板下缘及椎板内三角。高速磨钻磨除上下椎板外板及关节突内侧,应用椎板钳切除上下椎板内板,显露术区黄韧带,在黄韧带外侧缘以神经拉钩掀起黄韧带,蓝钳咬除黄韧带,显露部分硬膜囊及神经根,可见硬膜囊及神经根受压,神经根张力较大。彻底摘除突出的椎间盘组织并送病理检查,解除神经根压迫,充分减压。射频电凝止血并消融椎间盘内髓核组织,生理盐水反复冲洗,可见神经根和硬膜囊波动良好,神经根表面血液循环恢复,充盈良好。然后应用神经拉钩探到上位椎弓根下缘和下位椎弓根上缘,神经根减压充分,恢复正常波动。彻底止血,置入引流条,术毕。
术后对神经根牵拉及刺激较重者予地塞米松及甘露醇对症治疗,卧床12~24 h后佩戴颈托下床活动,1~3 d出院,嘱患者佩戴颈托3~4周。
1.3 观察指标
术后1 d复查颈椎MRI和三维CT,了解椎间盘组织摘除、神经根孔减压情况,评估术中打磨患侧关节突的范围。采用视觉模拟量表(visual analogue scale,VAS)、日本骨科学会(Japanese Orthopaedic Association,JOA)制定的脊髓型颈椎病评分标准(17分法)、颈椎功能障碍指数(neck disability index,NDI)和改良MacNab标准评估术后临床疗效[8-11]。
1.4 统计学方法
采用SPSS 23.0统计软件进行数据分析,计量资料以均数±标准差(±s)表示,手术前后各时间点比较采用重复测量的方差分析,P<0.05为差异有统计学意义。
2 结果
手术节段:C5/621例,C6/79例。所有患者均成功完成手术,未出现脊髓、神经或血管损伤,无硬膜撕裂并发症。手术时间70~100 min,平均手术时间(82.8±8.4)min;术中出血量15~20 mL,平均术中出血量(17.6±1.8)mL。
患者均获随访,随访时间12~24个月,平均随访时间(16.6± 2.8)个月。如表1所示,术后1 d,1、3、6、12个月颈部及臂部VAS评分、NDI均较术前降低,JOA评分较术前升高,差异具有统计学意义(P<0.05);末次随访时根据改良MacNab标准,优21例、良9例,优良率100%。术后1 d复查颈椎MRI示神经根减压充分,颈椎三维CT重建示打磨患侧关节突的范围均未超过整个关节突的1/2,颈椎力学稳定性良好。随访期间未有复发病例,无一例出现切口或椎间隙感染并发症。典型病例见图1。
3 讨论
治疗CSR的传统术式包括经典ACDF和后路开放手术,ACDF术后可能出现的邻近节段退变是不容忽视的问题,而后路开放手术对软组织的广泛剥离易导致血供破坏及失神经支配,增加了术后颈部轴性疼痛和节段不稳的风险。随着脊柱全内窥镜微创技术的发展,PECD受到众多脊柱外科医师的关注。
3.1 PECD治疗CSR的入路选择
PECD根据入路方式的不同可分为前路和后路手术,影响手术入路的因素包括椎间盘突出位置、椎间孔狭窄、椎间隙高度、麻醉方式等[12-13]。Yang等[14]认为,对于中央型颈椎间盘突出,前路手术更具优势,但可能出现椎体及椎间隙高度塌陷,后路手术则更适用于椎间孔狭窄或椎间盘旁侧突出。诸多临床研究证实,P-PECD是一种有效的可选择的外科治疗方法[15-16]。
3.2 P-PECD在CSR治疗中的应用价值
P-PECD治疗CSR的优势体现在:①属非融合手术,对脊柱结构破坏少,对手术节段的稳定性及活动度影响小[5],有助于维持正常的椎间盘及颈椎活动度;②可清晰显露硬膜囊边缘、神经根和突出的椎间盘间隙,在磨钻辅助下可磨除椎体后缘增生的骨赘,适用于单节段单侧颈椎间盘侧后方突出的CSR及椎间孔狭窄;③直接进入椎间孔摘除病变椎间盘,不需进行广泛的椎间盘切除,手术创伤小,住院时间短,卧床相关并发症少,利于患者康复,费用低[16];④血管损伤轻微,椎管减压充分,颈椎功能恢复良好;⑤避免前路手术内置物相关并发症,降低邻近节段退变几率[17]。
表1 神经根型颈椎病患者手术前后疗效指标比较(±s,n=30)
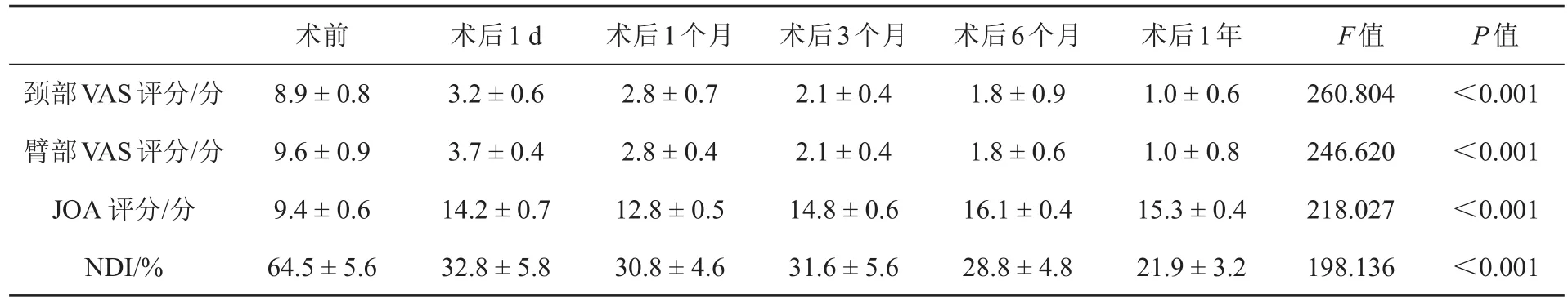
表1 神经根型颈椎病患者手术前后疗效指标比较(±s,n=30)
注:VAS:视觉模拟量表;JOA:日本骨科学会;NDI:颈椎功能障碍指数
颈部VAS评分/分臂部VAS评分/分JOA评分/分NDI/%术前8.9±0.8 9.6±0.9 9.4±0.6 64.5±5.6术后1 d 3.2±0.6 3.7±0.4 14.2±0.7 32.8±5.8术后1个月2.8±0.7 2.8±0.4 12.8±0.5 30.8±4.6术后3个月2.1±0.4 2.1±0.4 14.8±0.6 31.6±5.6术后6个月1.8±0.9 1.8±0.6 16.1±0.4 28.8±4.8术后1年1.0±0.6 1.0±0.8 15.3±0.4 21.9±3.2 F值260.804 246.620 218.027 198.136 P值<0.001<0.001<0.001<0.001
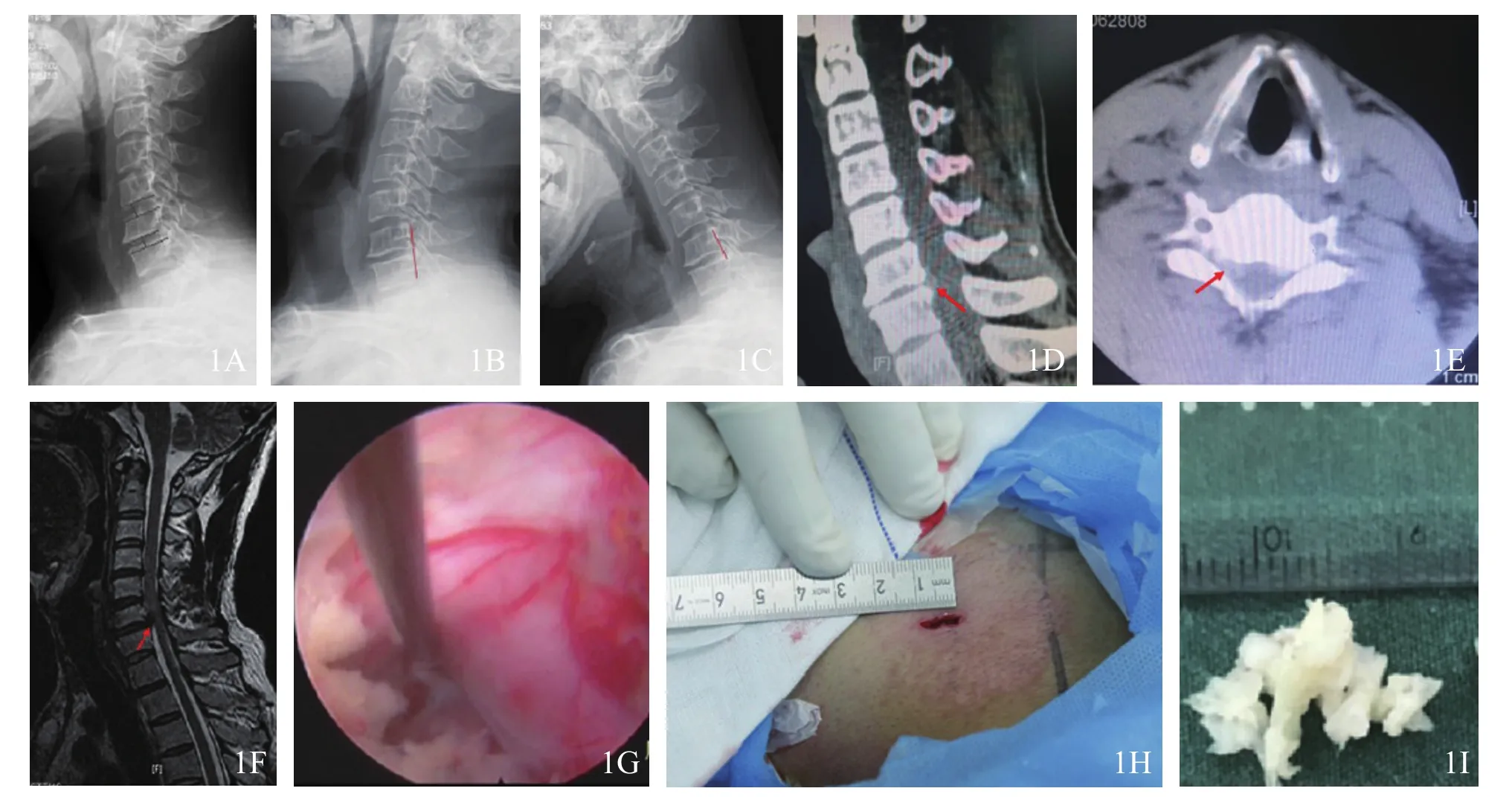
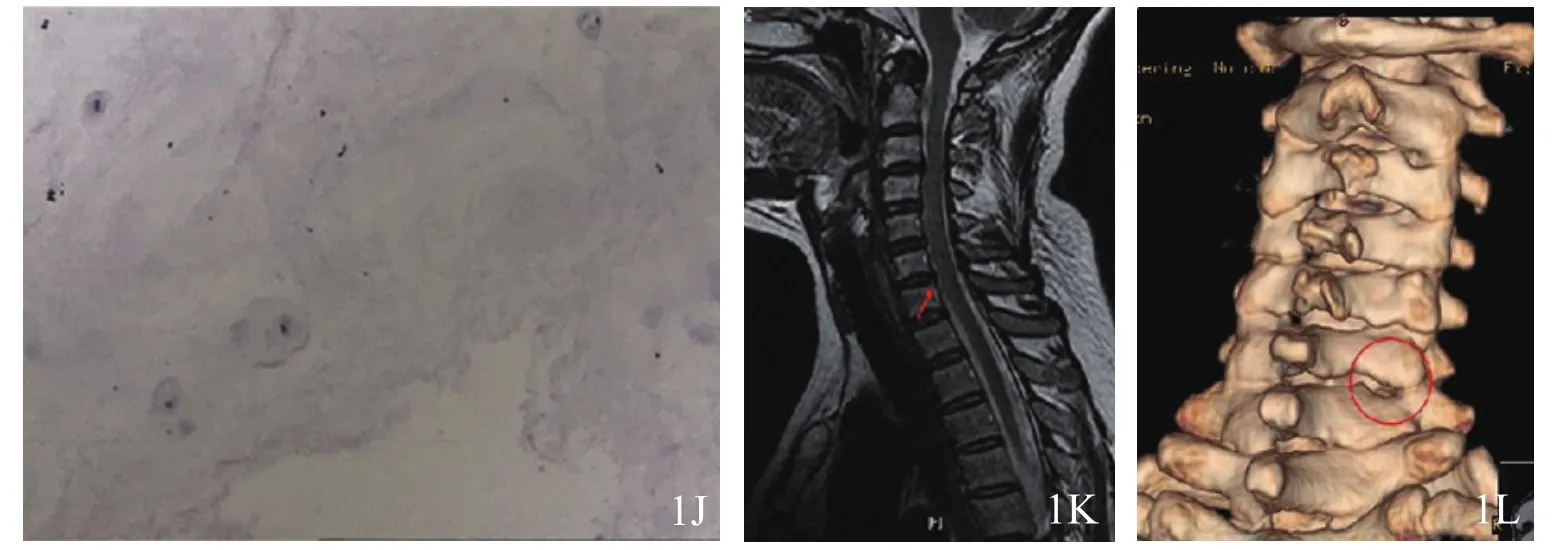
图1 后路经皮内窥镜治疗神经根型颈椎病手术前后图片(男,48岁)1A 术前颈椎侧位片示C6/7椎间隙较C5/6变窄 1B,1C 术前颈椎动力位片未见明显颈椎不稳 1D,1E 术前颈椎CT示C6/7椎间盘偏右侧软性突出1F 术前颈椎MRI示C6/7椎间盘突出、硬膜囊受压 1G 术中受压神经根松解满意 1H 手术切口外观图(约1 cm)1I,1J术中取出的椎间盘髓核组织及术后病理图片(苏木精-伊红染色,×40)1K 术后1年MRI示C6/7椎间盘摘除满意 1L术后1年颈椎CT三维重建提示磨除椎板及关节突处关节愈合良好
3.3 P-PECD治疗CSR的手术并发症
P-PECD手术并发症主要有脑脊液漏、脊髓损伤、出血、气体栓塞、伤口感染等[13,18],但并不多见。Lee等[19]对37例行PECD的单节段CSR患者进行长期随访,结果显示无椎间高度丢失及受累椎间盘退变。有文献报道P-PECD术后患者出现手部疼痛和麻木,3月内症状慢慢消失,考虑与手术时间长有关[17,20]。本研究平均16.6个月的随访结果表明,P-PECD治疗单节段CSR安全性好,手术并发症发生率低,短期疗效显著。
3.4 P-PECD与小关节突保留范围
为保持颈椎生物力学稳定性,有研究认为小关节突至少需保留50%以上[21-22]。Kim等[23]对32例P-PECD手术患者进行为期25个月的随访,观察术后颈椎曲度、节段Cobb角及手术节段椎间隙高度的变化,结果显示,在保留50%以上小关节的前提下,P-PECD手术不会加重颈椎的曲度改变。本研究采用P-PECD治疗30例单节段CSR患者,术后颈部和臂部VAS评分、JOA评分和NDI均较术前改善,颈椎MRI复查显示神经根减压充分,三维CT显示小关节保留均在50%以上,颈椎力学稳定性良好。
3.5 手术技巧及注意事项
①进入椎管后内窥镜下需仔细分离黄韧带及硬膜囊,确保硬膜囊无撕裂。②内窥镜下注意保护邻近血管神经及组织,彻底行神经根减压。③术中应尽量避免向小关节外侧扩张及自椎间孔向外侧过度切除,以免损伤椎动脉周围静脉丛;一旦出现暗黑色静脉出血,应避免继续向外侧进行破坏性操作,以免损伤椎动脉。④局麻下手术安全性高,术中可与患者实时互动沟通,患者手术体验较好,但也存在麻醉不彻底、术中有不适感等问题。⑤P-PECD手术指征相对局限,不适合用于偏中央型椎间盘突出,有一定的学习曲线,需要谨慎选择病例并经过严格规范的训练。

