2017版甲状腺影像报告和数据系统诊断甲状腺良恶性结节的价值
梁振威,陈路增,王 彬,张 惠,邵玉红,孙秀明,陈 铭
(北京大学第一医院超声诊断中心,北京 100034)
近年来,细针抽吸活检(fine needle aspiration biopsy, FNAB)常用于判断甲状腺结节性质,但仅5%~6%检查对象为恶性结节[1]。2017年,美国放射学院(American College of Radiology, ACR)制定的甲状腺影像报告和数据系统(thyroid imaging reporting and data system, TI-RADS)将甲状腺结节分为5类,分别为TI-RADS 5类(高度可疑恶性),TI-RADS 4类(中度可疑恶性)、TI-RADS 3类(轻度可疑恶性)、TI-RADS 2类(非可疑恶性)和TI-RADS 1类(良性),并按照分类和结节大小建议给予相应处理。本研究观察2017版超声TI-RADS分类在甲状腺结节良恶性病变中的应用价值。
1 资料与方法
1.1 一般资料 回顾性分析2013年1月—2016年12月1 400例超声诊断为甲状腺结节并于我院接受FNAB或粗针穿刺活检(coarse needle biopsy, CNB)的患者资料,按照2016版中国抗癌协会[2]发布的指南纳入目标结节,排除病理无法评估、病理结果与声像图不一致、超声无法评估或资料不完整的361例。最终1 039例患者共1 109个甲状腺结节(多发结节者,分别记录每个结节的超声特征)纳入分析,男284例,女755例,年龄12~90岁,平均(49.0±13.0)岁;709个结节具有术后病理结果,400个结节经穿刺活检诊断。
1.2 仪器与方法 采用GE Logiq 9、Siemens S2000、Esaote Mylab90、Philips iU22超声诊断仪。线阵探头,频率分别为5~12 MHz和5~18 MHz。嘱患者仰卧,头后仰,充分暴露颈部。选择预设的甲状腺检查条件,调整图像显示至最佳状态,进行连续横切、纵切扫查,测量并记录结节最大径(对规则结节取其长轴,对不规则结节测量其最大径)、形态、边界、内部回声、有无包膜及钙化等。
1.3 TI-RADS分类 由2名有5年以上工作经验的超声医师对结节进行描述并记录,意见不同时经协商统一。TI-RADS分类标准[3]:成分,囊性或几乎全囊性或海绵样0分,囊实混合性1分,实性或几乎实性2分;回声类型,无回声0分,高回声或等回声1分,低回声2分,极低回声3分;纵横比,横切面时纵横比≥1为3分,纵横比<1为0分;边界,光滑0分,分叶或不清晰2分,侵犯被膜外3分;钙化,无钙化或有大的“彗星尾”征0分,粗大钙化1分,边缘钙化2分,细小砂砾样钙化3分。根据结节成分、回声类型、纵横比、边界、钙化分值进行求和分类[3]:TI-RADS 1类0分,TI-RADS 2类2分,TI-RADS 3类3分(恶性率2%~5%),TI-RADS 4类4~6分(恶性率≥5%~20%),TI-RADS 5类6分以上(恶性率≥20%);按照最大径将TI-RADS 3类结节分为最大径<1.5 cm、1.5~<2.5 cm、≥2.5 cm,TI-RADS 4类分为最大径<1.0 cm、1.0~<1.5 cm、≥1.5 cm,TI-RADS 5类分为最大径<0.5 cm、0.5~<1.0 cm、≥1.0 cm各3种;将TI-RADS 4类以上判定为恶性结节。
1.4 判断标准 对所有穿刺活检结节以Bethesda诊断进行病理分级:1级为标本无法诊断或不满意;2级为良性病变;3级为意义不明确的细胞非典型病变,或意义不明确的滤泡性病变;4级为滤泡性肿瘤或可疑滤泡性肿瘤;5级为可疑恶性肿瘤;6级为恶性肿瘤。将Bethesda分级5、6级认定为恶性[4]。对手术切除者则以组织学病理结果为准。
1.5 统计学分析 采用SPSS 22.0统计分析软件,计量资料以±s表示,采用独立样本t检验比较良恶性结节最大径;TI-RADS分类结果与病理结果符合率及良恶性结节超声征象的比较采用χ2检验。以病理结果为金标准,计算TI-RADS分类诊断甲状腺恶性结节的敏感度、特异度、准确率、阳性预测值和阴性预测值。P<0.05为差异有统计学意义。
2 结果
1 109个结节中,按照Bethesda分级标准,1级36个,2级393个,3级7个,4级115个,5级145个,6级413个;其中良性结节551个,恶性结节558个。
2.1 甲状腺良恶性结节超声征象比较 结节最大径0.5~10.7 cm,平均(1.50±0.97)cm,良恶性结节最大径差异无统计学意义(P=0.296)。良性和恶性结节的成分、回声类型、纵横比、边界、有无钙化差异均有统计学意义(P均<0.05)。钙化形态方面,良性与恶性结节比较,细小砂砾样钙化差异有统计学意义(P<0.05),粗大钙化和边缘钙化差异均无统计学意义(P=0.926、0.297),见表1。
2.2 甲状腺结节的TI-RADS分类诊断标准及其与病理诊断结果比较 TI-RADS 2类结节2个,3类55个,4类175个,5类877个,结节恶性率分别为0、5.45%(3/55)、22.29%(39/175)和58.84%(516/877),差异有统计学意义(χ2=137.09,P<0.001)。TI-RADS 3类中,最大径<1.5 cm、1.5~<2.5 cm、≥2.5 cm的结节恶性率分别为6.25%(1/16)、10.00%(2/20)、0;TI-RADS 4类中最大径<1.0 cm、1.0~<1.5 cm、≥1.5 cm结节的恶性率分别为12.24%(6/49)、13.64%(6/44)及32.93%(27/82);TI-RADS 5类中最大径<0.5 cm、0.5~<1.0 cm、≥1.0 cm恶性率分别为0、55.69%(191/343)及60.86%(325/534)。
2.3 诊断效能 以TI-RADS分类≥4为标准诊断恶性结节,约登指数=0.0926,敏感度为99.46%(555/558),特异度为9.80%(54/551),准确率为54.91%(609/1 109),阳性预测值为52.76%(555/1 052),阴性预测值为94.74%(54/57)。
3 讨论
2009年,Horvath等[5]通过前瞻性研究分析1 097例甲状腺良恶性结节,提出了TI-RADS模块化的分类方法,但较为复杂。2011年Kwak等[6]根据5项恶性结节声像图特征提出相对简单的TI-RADS分类标准,与2015年美国甲状腺协会(American Thyroid Association, ATA)《成人分化型甲状腺癌诊治指南》相比可操作性较强,得到广泛应用。2017年ACR发布新版TI-RADS分类,本研究据此对1 039例患者1 109个甲状腺结节进行回顾性分析。
本组甲状腺良恶性结节的成分、回声类型、纵横比、边界、有无钙化差异均有统计学意义(P均<0.05),与既往研究[7-9]相符。目前关于粗大钙化、边缘钙化对判断结节良恶性的意义及所占比重尚存争议。本组良恶性结节间有无粗大钙化及边缘钙化差异均无统计学意义(P=0.926、0.297),伴粗大钙化结节的恶性率为50.67%(76/150),边缘钙化的结节恶性率为40.00%(10/25);而Zheng等[10]研究报道粗大钙化结节恶性率为75.86%,边缘钙化恶性率为57.69%。基于Park等[11]的大样本研究与本组纳入标准不同,TI-RADS推荐的粗大钙化、边缘钙化所占分值分别约1分、2分,但未纳入同时伴细砂砾样钙化和粗大钙化的结节。
本组无TI-RADS 1类结节,TI-RADS 2类、3类、4类、5类结节的恶性率分别为0、5.45%、22.29%及58.84%。本研究中TI-RADS 3类结节恶性率为5.45%,而ACR TI-RADS中3类结节的恶性率为2%~5%[4],本组中TI-RADS 3类结节恶性率稍高的原因可能为在于其中3个结节病理结果为甲状腺原发性淋巴瘤、滤泡型乳头状癌和乳头状癌。研究[12]报道,甲状腺原发性淋巴瘤占甲状腺恶性肿瘤的2%~8%,其中约34.5%为结节型,声像图表现为边界欠清、等回声、无钙化,按照TI-RADS分类,此类结节应为3类(图1);而甲状腺滤泡型乳头状癌超声特征不典型,术前诊断准确率不高(图2),与刘如玉等[13]的研究结果一致。本组558个恶性结节,占50.32% (558/1 109),高于既往研究[5,10](35.90%、29.80%),导致TI-RADS 4、5类结节恶性率(22.28%、58.84%)均高于ACR TI-RADS推荐阈值(5%~20%、≥20%)[4]。此外,纳入标准不同也可能是导致结果出现差异的原因之一:本组可疑结节纳入穿刺的标准为2016版中国抗癌协会指南[2](结节最大径≥5 mm);而Middleton等[14]纳入标准为结节最大径>1.0 cm,3 422个结节中恶性率为10.3%。
本研究根据2017版TI-RADS分类鉴别甲状腺良恶性结节的敏感度、准确率分别为99.46%、54.91%,敏感度较高,易检出恶性结节。但甲状腺良恶性结节超声征象往往存在交叉,超声表现不典型可影响诊断准确率。本研究结果显示根据2017版TI-RADS分类≥4诊断恶性结节特异度较低(9.80%),提示漏诊率虽低,但误诊率相对较高。

表1 甲状腺良恶性结节声像图特征
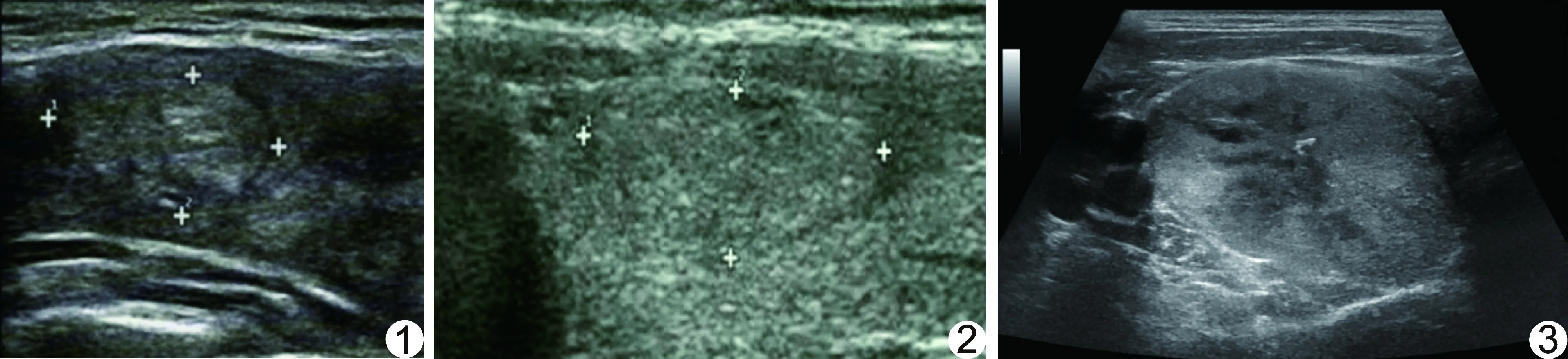
图1 患者女,54岁,甲状腺右叶TI-RADS 3类结节,穿刺病理为弥漫性大B细胞淋巴瘤 结节呈实性稍高回声,部分边界欠清 图2 患者男,41岁,甲状腺右叶TI-RADS 3类结节,术后病理为滤泡型乳头状癌 结节呈实性稍高回声,部分边界不清 图3 患者男,56岁,甲状腺右叶TI-RADS 4类结节,术后病理为甲状腺乳头状癌 横断面测量纵横比<1
因2017版TI-RADS分类可能将结节过高分类,故增加了根据结节大小进行随诊观察的推荐意见[3],可在一定程度上避免过度穿刺或手术,推荐穿刺的TI-RADS 4类和5类结节最大径分别约≥1.5 cm和≥1.0 cm。本组TI-RADS 4、5类结节的恶性率均随结节最大径增加而增加,恶性率分别为32.93%和60.86%,提示按照此分类方法可有效筛选需穿刺活检的结节。TI-RADS 4类结节最大径为1.0~<1.5 cm时,恶性率为13.64%(6/44),在ACR TI-RADS推荐阈值范围内;但当结节最大径≥1.5 cm时,恶性率明显升高至32.93%(27/82),与既往研究[10]结果相符。依据恶性率应将这些结节归为TI-RADS 5类,但本研究分析发现其纵横比均<1(图3),按照2017版TI-RADS分类方法,纵横比≥1占3分,可能导致最大径≥1.5 cm的结节分类偏低,这也是本研究中将此类结节归为TI-RADS 4类的主要原因。既往研究[15]表明,结节越大,纵横比的诊断效能越低。尽管目前关于结节大小对良恶性的影响有争议[15-16],笔者认为2017版TI-RAD分类可能将≥1.5 cm的结节分级阈值设置较低,针对最大径≥1.5 cm结节的纵横比评估3分的合理性需要进一步探讨。
本研究为回顾性分析,依赖静态图像判断结节的超声特征,与动态检查时相比,难以完整还原结节全部声像图特征。此外,对于钙化形态为粗大钙化、细小砂砾样钙化或仅有边缘钙化的判断较主观,导致评分有差异;同时入组结节的恶性比例偏高,存在选择性偏倚。
综上所述,2017版TI-RAD分类根据甲状腺结节的形态及最大径分类进行恶性评估,具有较高临床价值,但特异度较低,有待进一步完善。

