格列本脲联合门冬胰岛素治疗妊娠期糖尿病临床观察*
齐营营,翟雅楠,赵秀花
(首都医科大学密云教学医院妇产科,北京 101500)
妊娠期糖尿病(GDM)在产科的发病率为1% ~15%[1],且近年来有明显升高趋势,易造成产妇低血糖、羊水过多、高血压、早产等并发症,同时易合并新生儿呼吸窘迫、新生儿黄疸、巨大儿等,严重影响婴儿的生长发育,应积极控制GDM患者的血糖水平[2],最大限度地改善母婴结局[3]。目前,临床治疗GDM的方法包括医学营养治疗、药物降糖和胰岛素治疗。医学营养治疗是通过饮食控制、体力活动等维持稳定的能量和营养摄入,从而保持血糖稳定[2],但对于血糖水平较高患者无法有效降糖。胰岛素作为临床治疗GDM的有效手段,可有效降低患者的血糖水平,减少并发症的产生[4],但存在使用方法烦琐、可导致低血糖等缺点,同时GDM常合并胰岛素抵抗,单用胰岛素效果不佳。格列本脲为第2代磺酰脲类药物,能刺激胰岛β细胞释放胰岛素,增加细胞膜上胰岛素受体数量和胰岛素敏感性与利用率,其治疗GDM的安全性及有效性早已得到证实,且在欧美等发达国家已使用10余年。本研究中探讨了格列本脲联合门冬胰岛素治疗GDM的疗效及对母婴结局的影响,现报道如下。
1 资料与方法
1.1 一般资料
纳入标准:符合《妊娠合并糖尿病诊治指南(2014)》中关于GDM的诊断标准[5];饮食、运动、健康教育等方式控制血糖效果不佳,需行药物治疗;单胎妊娠;本研究经医院医学伦理委员会批准,患者对研究知情并签署知情同意书。
排除标准:心、肝、肾等脏器严重疾病及遗传病、内分泌疾病;不适合使用本研究中所用药物。
病例选择与分组:选取我院2015年10月至2017年10月收治的GDM患者61例,按随机数字表法分为观察组(31例)和对照组(30例)。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。详见表1。
表1 两组患者一般资料比较
1.2 方法
两组均给予常规健康教育、饮食控制、运动等方式治疗,并给予门冬胰岛素注射液(诺和诺德<中国>制药有限公司,国药准字S20153001,规格为每支3 mL∶300 U)皮下注射,初始剂量为 0.2 ~ 0.3 U/(kg·d),每日1次,晚餐前使用;根据血糖水平增减2 U。观察组加服格列本脲片(扬州市星斗药业有限公司,国药准字H32021039,规格为每片 2.5 mg)治疗,每次 10 mg,每日2次。两组均治疗至胎儿出生。
1.3 观察指标
每日凌晨6:00至9:00抽取患者空腹静脉血各5 mL,使用HLC-723G8型分析仪(日本Tosoh公司)检测糖化血红蛋白(HbA1C),使用日立7600型全自动生化分析仪测定空腹血糖(FBG)、餐后 2 h 血糖(2 hPG),以及总胆固醇(TC)、总胆红素(TBil)、尿酸(UA)水平,使用免疫比浊法检测尿微量蛋白(mAlb)水平。试剂盒由北京艾韦德科技有限公司提供,所有步骤均严格按操作说明书进行。监测两组患者的GDM、羊水过多、低血糖、早产、剖宫产等发生情况,以及巨大儿、新生儿黄疸、新生儿呼吸窘迫、新生儿低血糖等发生情况。
1.4 统计学处理
采用SPSS 19.0统计学软件分析。计数资料以百分率(% )表示,行 χ2检验;计量资料以表示,行t检验。P<0.05为差异有统计学意义。
2 结果
结果见表2至表5。
3 讨论
GDM是指妊娠期新发生或出现的糖尿病[6],其危险因素包括孕妇年龄、孕次、流产次数、糖尿病家族史、孕期体质量增加、巨大儿分娩史等,近年来的发病率呈逐年上升趋势。孕期体内雌激素、孕激素、泌乳素持续增高可发挥抗胰岛素样作用[7]。妊娠晚期催乳素分泌增加5~10倍,可直接影响胰岛β细胞分泌胰岛素[8]。YOGEV等[9]研究发现,妊娠期外周组织对胰岛素敏感性明显下降。可见,妊娠期胰岛素抵抗和/或胰岛素分泌的相对不足,是GDM产生的主要原因。
本研究结果显示,两组治疗后FBG,2 hPG,HbA1C均明显降低,且观察组上述指标改善更显著(P<0.01);观察组GDM、低血糖、羊水过多、早产、剖宫产发生率及巨大儿、新生儿黄疸发生率均明显低于对照组(P<0.01)。提示格列本脲联合门冬胰岛素治疗GDM效果显著,可以改善母婴结局。孕妇体内持续高血糖状态可直接诱发血管病变,导致GDM[10]。高血糖还可刺激羊膜分泌增加,羊水量增加诱发胎膜早破,升高早产率[11]。另外,GDM孕妇常合并各种并发症,胎儿发育受限,导致妊娠提前终止,剖宫产率显著升高[12]。胎儿长期高血糖环境可引起胰岛细胞增生,加速组织合成代谢,抑制分解代谢,促进巨大儿发生率升高。GDM患者胎盘供血供氧减少,红细胞大量增殖,分娩后大量红细胞分解破裂,胆红素代谢紊乱,引起新生儿黄疸,故有效控制血糖水平可显著减少母婴并发症的产生[13]。格列本脲与受体蛋白结合,促进胰岛素分泌,有效控制血糖水平。同时格列本脲常以蛋白结合形式存在,不经胎盘代谢分解。HEBERT等[14]研究发现,格列本脲在药物代谢动力学上存在胎盘负代谢现象,在GDM孕妇体内血药浓度更低,对胎儿影响更小,药物安全性更高。
表2 两组患者血糖水平比较(±s)
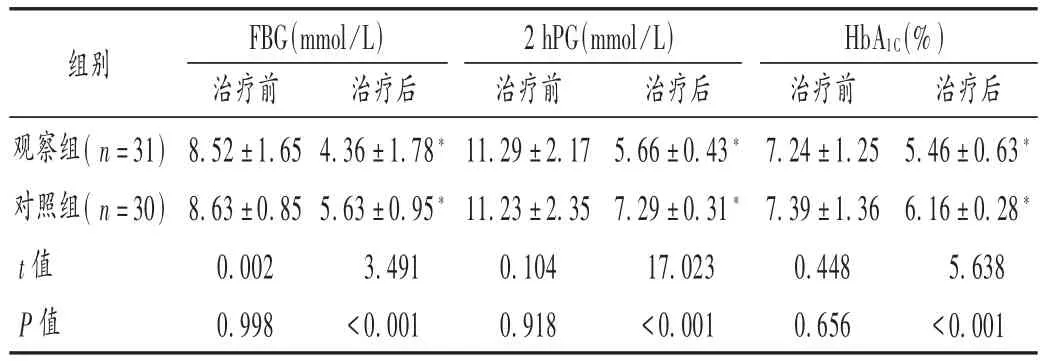
表2 两组患者血糖水平比较(±s)
注:与本组治疗前比较,*P<0.05。表5同。
组别 FBG(mmol/L) 2 hPG(mmol/L) HbA1C(% )观察组(n=31)对照组(n=30)t值P值治疗前8.52±1.65 8.63±0.85 0.002 0.998治疗后4.36±1.78*5.63±0.95*3.491<0.001治疗前11.29±2.17 11.23±2.35 0.104 0.918治疗后5.66±0.43*7.29±0.31*17.023<0.001治疗前7.24±1.25 7.39±1.36 0.448 0.656治疗后5.46±0.63*6.16±0.28*5.638<0.001
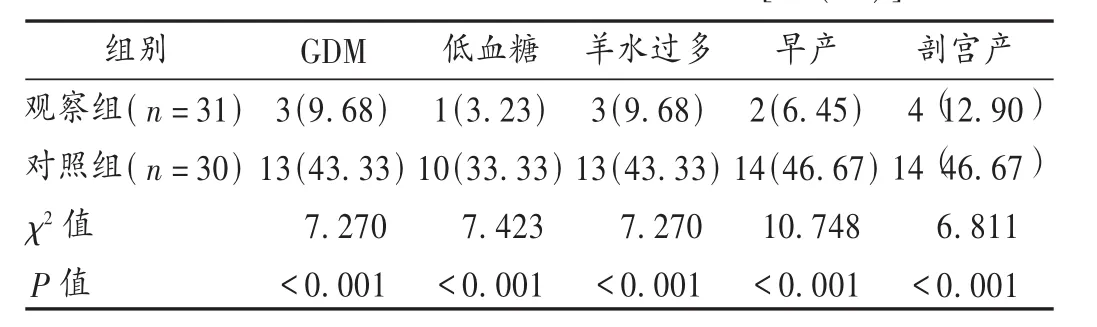
表3 两组产妇并发症发生情况比较[例(%)]
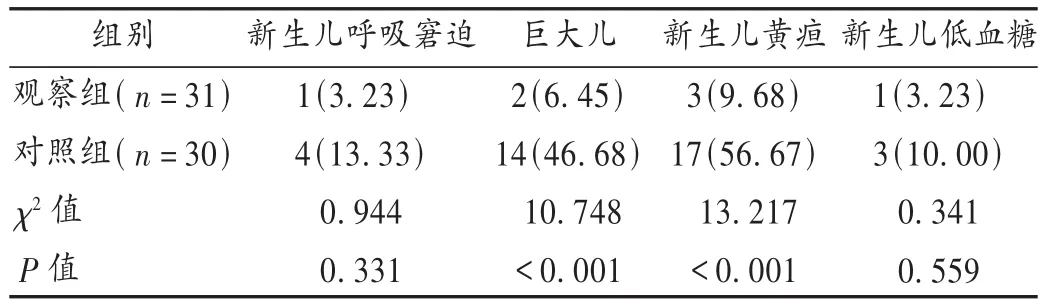
表4 两组新生儿并发症发生情况比较[例(%)]
表5 两组患者相关实验室指标水平比较(±s)

表5 两组患者相关实验室指标水平比较(±s)
组别TC(mmol/L) TBil(μmol/L) UA (μmol/L) mAlb(mg/L)观察组(n=31)对照组(n=30)t值P值治疗前4.52±0.64 4.57±0.64 0.305 0.761治疗后2.46±0.31*3.18±0.41*7.717<0.001治疗前8.61±0.59 8.36±0.55 1.712 0.092治疗后11.25±0.84*10.04±0.53*6.751<0.001治疗前287.64±10.41 285.86±10.37 0.669 0.506治疗后210.28±11.32*226.57±10.84*5.741<0.001治疗前18.64±1.41 18.56±1.37 0.225 0.823治疗后8.88±1.32*10.09±1.64*3.168<0.001
TC反映体内脂质代谢水平,对于糖尿病患者,降低TC水平,可显著降低其主要心血管事件发生风险[15]。TBil为主要的内源性抗氧化物质之一,卢丹华等[16]的研究显示其具有保护冠状动脉血流储备及微血管功能,对于外周血管同样具有保护作用,可减少颈动脉粥样斑块形成。UA为嘌呤代谢产物,高UA水平可增加子痫前期、GDM和巨大儿等发生风险。mAlb反映早期肾病、肾损伤情况。妊娠期由于生理性压迫、血流动力学改变、激素水平改变等,导致肾脏血流动力学改变及肾小球滤过及重吸收功能障碍,影响母婴结局。本研究结果显示,两组患者治疗后的TC,UA,mAlb水平均显著降低,TBil水平均明显升高,且观察组明显优于对照组(P<0.01),表明格列本脲联合门冬胰岛素可显著改善患者实验室指标水平和母婴结局。胰岛素与胰岛素受体的α亚基结合后迅速引起β亚基的自身磷酸化,由此导致对其他细胞内活性蛋白的连续磷酸化反应,进而产生降血糖等生物效应。GDM患者体内胰岛素分泌相对不足,且合并胰岛素抵抗,导致单用胰岛素较难控制血糖达标。格列本脲通过抑制K+-ATP通道促进胰岛素分泌,提高胰岛素的敏感性而增加外周葡萄糖的利用,以及延缓葡萄糖由胃肠道的摄取,抑制肝、肾过度的糖原异生,协同胰岛素发挥作用。
综上所述,格列本脲联合门冬胰岛素治疗GDM疗效显著,可有效改善血糖和 TC,TBil,UA,mAlb 水平,以及母婴预后,值得临床推广。

