就医记录背后的跨省患者流向
文/黄远瞻 刘传鲁
跨省异地就医直接结算工作的推行,在一定程度上解决了群众垫支与跑腿报销的难题,给予参保人异地报销极大方便。但是,是否会导致参保人大规模无序就医、盲目向“北上广”聚集,是否会冲击分级诊疗体系并影响医保基金平衡,一直是社会普遍担心的问题。笔者从已完成的近百万跨省异地就医直接结算人次中,随机抽取了一万人次就医记录,分析了就医人员参保类别、就医地、参保地、就医医院等级、总费用、个人现金支付等17个指标项,从而研究开通跨省就医直接结算会不会影响,以及如何影响群众跨省就医行为。
看数据:就医主要流向资源集中地区
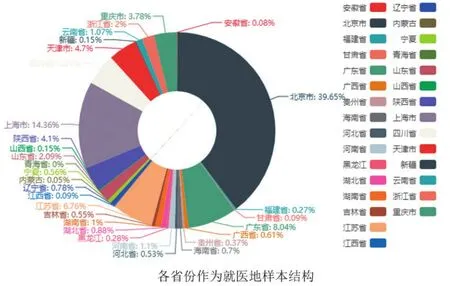
从流入地看,跨省就医主要集中到了北京、上海、广东、江苏、四川等地。在就医流入地中,第一梯队是北京和上海,分别占39.65%和14.36%,两地相加超过50%,表明北京、上海充当了全国医疗服务中心的地位;第二梯队是广东、江苏、四川、陕西、天津、重庆等地,人员占比分别为8.04%、6.76%、5.21%、4.1%、4.7%和3.78%,显示这些地方充当了区域性医疗服务中心的地位。总体来看,跨省就医主要流向医疗资源集中的发达地区和大城市。
从流出地看,各省份出省就医人数表现出较大差异。外出人数超过10%的仅河北省,达到17.96%,这可能与河北省包围北京、天津,群众到北京、天津看病十分方便,且河北跨省就医直接结算工作启动较早等有关系。外出人数占到7%左右的有山东、山西、安徽,一定程度上是因为这些省份离北京、上海相对较近。外出人数占到5%左右的有重庆、浙江、内蒙古,这些地区要么离北京、上海相对较远,要么自身医疗服务能力相对较强。可见,地域性,尤其是离全国医疗服务中心的距离,对当地群众跨省就医有直接影响。另外,外出量的多少,也与当地接入国家平台时间的早晚、对群众跨省外出就医的限制与服务程度等有关。

从人员自身特点看,政策上将跨省直接结算人员限定为4类,分别是异地安置退休人员、异地长期居住人员、异地转诊人员和常住异地工作人员。从数据上看,跨省就医直接结算人员以异地转诊人员和异地安置退休人员为主,分别占到47.88%和39.17%。异地转诊人员中,退休人员和在职人员比例相当,分别占43.59%和40.73%。异地安置退休人员主要为退休人员,占73.94%,但其中也含有成年居民、大学生、老年居民、医疗照顾人员,甚至中小学生;可能的解释是,地方在上报数据时没有严格遵守“退休人员”这一定义,而是考虑到便于计算待遇,将一些异地长期居住人员作为异地安置退休人员管理。此外,包括农民工在内的常住异地工作人员的使用率并不高,这与我国大规模流动人口以及他们的医疗需求并不匹配;其中的原因在于这部分流动人口的主要需求在门诊以及基层医院,但是当前门诊跨省就医直接结算仍未开通、基层医院的接入率也不高。
从就医医院看,待遇更好的职工医保人员更倾向于选择高等级的医院就医,这与当前跨省异地就医的原因以及当前的政策有关。一方面,当前跨省异地就医主要是住院费用直接结算,未涉及门诊。另一方面,大量跨省就医人员为转诊转院以及异地退休人员,转诊转院的跨省异地就医主要是疑难杂症,倾向于到大城市的大医院;异地退休人员以老年人为主,疾病普遍较为严重,也倾向于去大医院。
数费用:异地结算主要影响自付费用
跨省异地就医的次均总费用,在东部沿海以及几个大城市高于中西部地区。这符合我国医疗资源的区域配置以及我国医院等级化的价格政策,我国优质医疗资源主要集中在东部沿海地区以及几个大城市,而根据不同等级医院的价格政策,这些医院本就平均费用较高。
次均总费用分为医保报销费用(主要是甲类)和患者个人负担费用。相较于存在显著差异的次均总费用,跨省就医住院费用中的甲类费用在全国各地相差却并不大,那么总费用的差异就可以理解为个人负担费用的差异。也就是说,跨省就医主要影响的是患者个人负担费用,对医保报销的费用影响并不大,对流出地医保基金的支出也没有显著的影响。
从医疗保险的参保类型看,职工医保的待遇水平较高,在这种情况下,职工医保较高的待遇水平对补充保险有挤出效应,因此多数职工医保没有补充保险。




