骨病变良恶性的影像学鉴别诊断
陈海松,柳 澄
(1.青岛大学附属医院放射科,山东 青岛 266003;2.山东省医学影像学研究所,山东 济南 250021)
骨病变的种类繁多,鉴别诊断相对复杂,但首要的是区分良恶性。随着医学影像学的发展,骨病变的诊断不再局限于X线平片诊断,CT和MRI的作用愈加重要。平片与CT都是用X线成像,两者显示的均为病变密度的改变,前者是重叠图像,后者是断层图像,但两者所显示的征象基本类似,有些征象可相互通用,如骨质破坏、骨质硬化、骨膜反应、死骨等。MRI在骨关节系统的普遍应用,对检出早期病变起到了重要作用,因为MRI非压脂序列对正常骨髓内脂肪信号被病变的替代和压脂序列对病变内水分的增加相当敏感,但其信号改变与平片及CT大不相同,如骨质的高密度影在MRI各个序列上均呈低信号,而在X线平片和CT上不能显示的骨髓与软组织的水肿在MRI压脂序列上则能够清晰显示。之前,有些依靠平片和CT作出正确诊断的患者,术前MRI检查却误诊,如将良性骨肿瘤合并周围骨髓与软组织的水肿误诊成恶性骨肿瘤,原因就在于对MRI征象的认识不足[1]。本文对具有良恶性骨肿瘤鉴别意义的征象进行总结,希望能提高影像和临床医师对骨肿瘤的诊断正确率。
1 骨病变的良性征象
1.1 主要在X线平片和CT上显示的良性征象
1.1.1 硬化边 病变的硬化边缘是由于病变的长期的压迫和刺激周围骨质引起的反应性的骨质增生,提示为慢性病变,是良性病变的可靠征象(图1)。观察时,应注意硬化边是否完整连续,如硬化边出现中断和边缘模糊,则提示良性病变的恶变,少数情况下见于侵袭性或急性进展的良性病变。
1.1.2 骨皮质连续 如骨皮质连续完整,提示病变生长缓慢无侵袭性,致密的骨皮质对病变起到了阻挡作用,从而提示为良性骨病变。
1.1.3 骨皮质的膨胀 慢性生长的骨病变会在压迫骨皮质引起骨皮质变薄和隆起膨胀的同时而不穿破(图2)。另外,骨内缓慢生长的良性病变在引起压迫骨质吸收的同时,会有新生骨形成薄层的骨壳,以维持膨胀变薄的骨皮质不被穿破。
1.1.4 成熟连续的骨膜反应 骨膜反应或骨膜增生是由于骨膜受病变刺激后增厚而显影所致。正常的骨膜一般难以显示。所谓成熟的骨膜反应一般是增厚的骨膜厚度均匀而连续,密度较高接近于正常骨质密度(图3),反映了骨膜周围存在病变的长期慢性刺激[2]。
1.1.5 骨质的增粗与萎缩变细 骨质形态的增粗与萎缩变细均提示病变存在的时间较长,长期慢性的刺激引起骨质反应性增粗,长期的废用引起骨质的变细(图4)。该征象易被忽视需与周围或对侧的骨质进行对比才能明确,其对于鉴别良恶性病变或慢性与快速进展的病变有重要意义。
1.1.6 骨质疏松 骨病变引起的骨质疏松由两方面因素引起:①长期的病变引起病变区域骨质的废用性骨质疏松,提示病变的慢性病程和良性可能(图4)。②全身的骨质疏松与骨病变本身均由内分泌异常引起,如甲状旁腺功能亢进引起的纤维囊性骨炎骨质破坏吸收和广泛的骨质疏松。广泛的骨质疏松对甲状旁腺亢进的诊断和鉴别诊断尤其重要(图5)。
1.1.7 关节受累 关节表面覆盖有关节软骨对病变有阻挡作用,除关节本身的病变或起于滑膜的病变如关节炎,其他病变如起源于骨的肿瘤性病变包括恶性肿瘤一般不累及关节,除非后期引起骨质明显破坏引起关节面塌陷后可累及关节,一般合并关节面破坏的多是良性的炎性病变[3]。MPR有助于显示关节受累(图6)。
1.1.8 周围结构的受压改变 良性骨病变可长期压迫周围结构引起相邻骨质的凹陷,引起周围骨骼的骨质吸收,但同时合并硬化边。

图1 男,16岁,非骨化性纤维瘤。CT矢状位MPR显示胫骨上段前部可见病变边缘硬化边(箭) 图2 男,20岁,骨巨细胞瘤。X线平片显示胫骨上端关节面下膨胀性骨质破坏区 (箭) 图3 男,21岁,疲劳骨折。CT MPR显示胫骨上段皮质边缘可见密度较高的连续骨膜反应(箭) 图4 女,12岁,骨结核。X线平片显示左侧股骨颈局限骨质破坏区(箭),左侧股骨上段较对侧变细,左半骨盆骨质疏松密度较对侧明显减低 图5 女,51岁,甲状旁腺功能亢进。X线平片显示尺骨上端关节面下可见骨质破坏区(箭),酷似骨巨细胞瘤,但周围骨质包括肱骨及尺、桡骨普遍性骨质疏松 图6 男,42岁,色素沉着性绒毛结节性滑膜炎。CT MPR显示肱骨上端骨内可见异常软组织密度影并破坏上端关节面(箭)
1.2 主要在MRI上显示的良性征象
1.2.1 病变边缘低信号环 如在MRI上的骨病变有明显清晰的边界或低信号环(对应与X线平片或CT上的硬化边),则强烈提示良性病变。
1.2.2 片状的长范围病变区域 长范围呈片状而缺乏肿块感的边界不清的病变区域常提示炎性病变(图7)。反之,骨恶性肿瘤突破骨皮质后可在周围软组织内形成边界清楚的实性肿块。恶性肿瘤,如骨肉瘤即使局限性在骨髓内也常被边界锐利的异常骨髓替代,特别是T1WI表现为边界清晰与正常骨髓区域截然分界(图8),其机制有待进一步研究。
1.2.3 骨病变周围无骨髓水肿和软组织水肿 若病变周围无水肿,则提示良性病变,因为绝大多数的骨恶性肿瘤均有不同程度的骨髓或软组织水肿。
1.2.4 与骨病变不相称的明显骨髓与软组织水肿良性骨肿瘤与肿瘤样病变,如骨样骨瘤、骨母细胞瘤、软骨母细胞瘤、郎格罕细胞组织细胞增生症,由于这些肿瘤能产生炎性介质前列腺素,从而引起肿瘤周围明显的骨髓与软组织水肿(图9),且水肿范围常较大而与较小的肿瘤本身不相称。因此,MRI常误诊成恶性肿瘤,需引起重视[4]。
1.3 提示良性病变的临床病史 长期慢性的病史常提示良性病变,短时间内快速增长的病变提示恶性病变或良性病变恶变。但病史常不被重视或临床提供的病史不完整或不准确会误导或引起影像学上的误诊。
2 骨病变的恶性征象
2.1 主要在X线平片和CT上显示的恶性征象
2.1.1 浸润性的骨质破坏 是指边界不清的虫噬状、鼠咬状、筛孔状等骨质吸收破坏区,常伴骨皮质的局限性穿透性中断不连续。这种骨质破坏形式常见于急性进展的病变,如恶性骨肿瘤(图10),也可见于急性进展的炎性病变,如急性骨髓炎。排除急性骨髓炎后,应首先考虑恶性肿瘤。
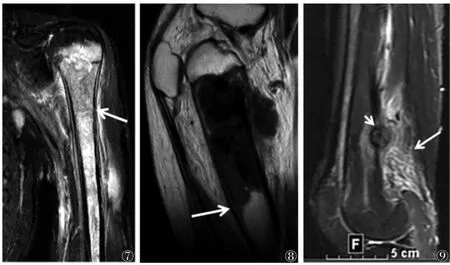
图7 女,34岁,骨髓炎。MRI平扫T2WI脂肪抑制序列显示肱骨大部区域边界不清的高信号(箭),未见明显肿块 图 8 男,17岁,骨肉瘤。MRI平扫T1WI显示股骨上部干骺端T1WI异常低信号区域,边界清晰,与正常骨髓截然分界(箭) 图9 女,33岁,骨母细胞瘤。MRI平扫T2WI脂肪抑制序列显示股骨后缘皮质区域直径约1.7 cm的瘤巢(短箭)及周围大范围软组织水肿(长箭)
2.1.2 瘤骨 瘤骨是指肿瘤组织形成的不成熟骨组织或类骨组织,是由病理性成骨组织形成的骨质,不能演变成正常的骨质结构,其密度常高于或低于正常骨组织,显微镜下表现为不规则的骨小梁结构。在病理学方面,磨玻璃样、棉絮状瘤骨是生长较活跃、分化较差的瘤骨(图10);象牙质样瘤骨密度较高,边界清楚,生长缓慢,是分化较好的瘤骨(图11)。瘤骨的存在提示恶性肿瘤,但需与骨质破坏区中残留的骨质和病变内的钙化相鉴别。骨肿瘤周围软组织肿块内瘤骨的显示常较可靠,典型者表现为密度较淡的云絮状或密度甚高的象牙质样。瘤骨与钙化的区别在于瘤骨不成形,而钙化多呈环形或弧形。
2.1.3 骨膜三角与针状骨膜反应 骨膜反应是指骨膜水肿增厚并有钙盐沉积,且在影像学上显影。增生的骨膜被病变穿透破坏后,断端呈三角形,称为骨膜三角(图12)。增生的骨膜及其周围血管被其深面的病变抬起,随后的增生骨膜沿血管方向垂直于骨长轴形成针状骨膜反应。骨膜三角与针状骨膜反应见于快速进展的骨病变[5],多见于恶性肿瘤(图 13)。
2.1.4 邻近结构的骨质破坏 恶性骨肿瘤对周围相邻结构的骨质常形成侵蚀和破坏,不同于良性骨病变对周围相邻骨质的单纯压迫改变。
2.2 主要在MRI上显示的恶性征象
2.2.1 骨内病变周围软组织肿块是恶性骨肿瘤的可靠征象[6],典型者呈明显的实性肿块紧密包绕病变区域的骨质(图14)。
2.2.2 病变区域明显强化者,以恶性骨肿瘤居多。
2.2.3 MRI可显示骨膜三角及针状骨膜反应。此为钙盐沉积前的征象,对检查早期恶性病变有一定意义,但其对有骨小梁形成的骨膜反应的显示,不如CT。
2.2.4 肿瘤周围相对较轻的骨髓与软组织水肿 由于恶性骨肿瘤对机体的免疫反应有逃逸和抑制作用,造成的周围骨髓与软组织水肿较轻,即较大的恶性肿瘤瘤体产生的周围水肿较轻,与肿瘤大小不成比例,与上述一些较小的良性肿瘤,如骨样骨瘤产生较大范围的水肿正好相反。
2.3 提示恶性病变的临床病史 如病变区域突然增大、短时间内突出进展的骨质破坏、病变区内钙化的突然增多或病变内的钙化突然溶解消失等情况均提示恶性肿瘤或良性肿瘤恶变。
3 良性骨病变中出现的侵袭性征象
3.1 骨髓及周围软组织水肿 T2WI预饱和脂肪抑制序列或STIR压脂序列可很敏感地显示病变周围骨髓与软组织的水肿。骨母细胞瘤(图9)、软骨母细胞瘤、骨样骨瘤、Langerhans细胞组织细胞增生症也可出现病变周围明显的骨髓与软组织水肿,除此之外,疲劳骨折、骨结核、骨髓炎均可出现周围骨髓与软组织水肿。因此,仅依据此征象无法区分肿瘤的良恶性[7]。
3.2 异常软组织影 一些良性病变,如骨母细胞瘤、郎格罕细胞组织细胞增生症,甚至一些炎性病变如骨结核均可出现类似软组织肿块的异常软组织影,但不应将此征象作为恶性征象[8],因只有包绕骨质生长明显的实性肿块才是恶性肿瘤的征象。
3.3 不连续的骨膜反应及针状骨膜反应(放射状骨针) 不连续的骨膜反应即骨膜反应的中断甚至骨膜三角、针状骨膜反应多见于恶性肿瘤,少数情况下可见于良性病变的急性进展期或慢性病变的急性发作期[9],如不连续的骨膜反应及骨膜三角可见于急性骨髓炎、骨膜下血肿、郎格罕细胞组织细胞增生症[2]、骨结核等;针状骨膜反应也可见于慢性骨髓炎急性发作期、颅骨板障脑膜瘤、颅骨血管瘤,地中海贫血时的颅骨改变等[10]。
3.4 类似瘤骨的软组织内钙化骨化或残余骨 骨母细胞瘤、软骨母细胞瘤的病变中可出现骨化或钙化影,郎格罕细胞组织细胞增生症和骨结核中可出现残留的骨质,因为钙化多呈环形弧形或斑点状,残留的骨质多有骨小梁或骨质的形态并接近正常骨质的密度,而瘤骨多呈云絮状或象牙质样,密度和形态与正常的骨质明显不同。
4 易被误解的征象
4.1 MRI平扫T1WI上病变边界清楚 临床工作中,一些恶性肿瘤,如骨肉瘤在MRI的多数序列,特别是T1WI图像上边界非常清晰锐利(图8),完全不同于X线平片和CT上所显示的模糊的边界。其原因仍在探索中。
4.2 DWI呈高信号 恶性肿瘤的DWI信号增高[6],但此仅反映了病变内细胞密度较高和水分子的弥散受限,并不能确切反映肿瘤的恶性性质,不能将此征象作为判断恶性的标准。
4.3 病变周围骨髓与软组织水肿 在日常工作中,对肿瘤性病变,周围明显的骨髓和软组织水肿常被视为恶性征象。一些病变在X线平片和CT上被正确诊断为良性病变,如椎体郎格罕细胞组织细胞增生症、长骨的骨样骨瘤,但MRI检查发现病变周围有明显水肿而又被误诊成恶性肿瘤,原因就在于此。良性病变周围的明显水肿是由于产生的炎性介质前列腺素所引起,这些水肿区域常明显大于肿瘤本身的范围。反之,大多数的恶性骨肿瘤周围的骨髓和软组织水肿范围常较小,原因在于肿瘤对于机体免疫反应的逃逸和抑制。
4.4 上颌窦病变中的骨质破坏 多年来临床上对上颌窦病变存在一个误区,认为上颌窦壁的明显骨质破坏(除了上颌窦内侧壁的压迫吸收之外)是上颌窦癌和其他上颌窦恶性肿瘤的标志。因为在长骨中,骨质破坏是良恶性骨病变共同的征象,不单纯见于恶性骨肿瘤,需通过分析骨质破坏的类型区分良恶性。对上颌窦病变也应如此,如上颌窦的血管型息肉可出现明显的上颌窦前后壁和外侧壁的明显骨质破坏(图15),不能据此判断为恶性肿瘤。如同时有上颌窦腔的膨胀扩大,窦壁的增厚硬化,这些均为提示良性征象[11]。

图10 男,22岁,骨肉瘤。CT矢状位MPR示股骨下段浸润性骨质破坏区(短箭)及周围软组织内密度较淡的瘤骨(长箭) 图11 男,13岁,骨肉瘤。CT冠状位MPR示股骨下部干骺端骨髓腔及周围软组织内明显的团块状甚高密度瘤骨形成(箭) 图12 女,26岁,骨肉瘤。X线平片显示股骨下部干骺端骨膜三角形成(箭) 图13 男,27岁,骨肉瘤。CT横轴位图像显示股骨针状瘤骨形成(箭) 图14 男,31岁,软骨肉瘤。MRI平扫T2WI显示股骨中段周围紧密包绕的高信号软组织肿块(箭) 图15 女,45岁,上颌窦血管瘤型息肉。CT横轴位图像显示左侧上颌窦外侧壁明显骨质破坏(箭),左侧上颌窦壁增厚,窦腔扩大
总之,骨病变良恶性的影像学鉴别较为复杂,需多种征象相互印证,获得的支持征象越多,诊断正确的可能性越大,且这些影像学征象须与临床症状及体征密切结合。

