完全腹腔镜下手工食管胃吻合近端胃切除术1例报告
钱 波 张宇博 陶 然 文 汉 叶 琨 万圣云
(安徽医科大学第二附属医院普外科四区,合肥市 230601)
胃癌是我国常见的癌症之一[1],其中胃中上部癌和食管胃结合部癌(adenocarcinoma of esophagogastric junction,AEG)的发病率逐年上升,近端胃切除可用于这部分胃癌患者的治疗,但其适用范围仍存在争议,暂无最佳的消化道重建方式,故相对于全胃切除术,近端胃切除术开展较少。完全腹腔镜下全胃和远端胃切除术已在我国广泛开展,但完全腹腔镜下近端胃切除鲜有报道,多以腹腔镜辅助近端胃切除为主。目前,近端胃切除中消化道重建的公认吻合方式有食管残胃吻合(esophagogastrostomy,EG)、双通道重建(double tract reconstruction,DTR)、间置空肠(jejunal interposition,JI)三种,其中EG最多见。笔者近期完成1例完全腹腔镜下近端胃切除术,术中行手工食管残胃端侧吻合(EG),以探索该方式的可行性和安全性。现报告如下。
1 资料与方法
1.1 一般资料 病例为2018年6月安徽医科大学第二附属医院普外科收治的贲门癌患者。患者上腹部隐痛不适3个月,无黑便,无体重下降,在外院行胃镜病理检查提示为贲门黏膜高级别瘤变。入院后,行超声胃镜检查,提示贲门小弯侧隆起型病变,直径约1.5 cm,肿瘤累及黏膜层(见图1)。胃镜病理结果提示乳头状腺癌;临床分期为Ⅰ期。
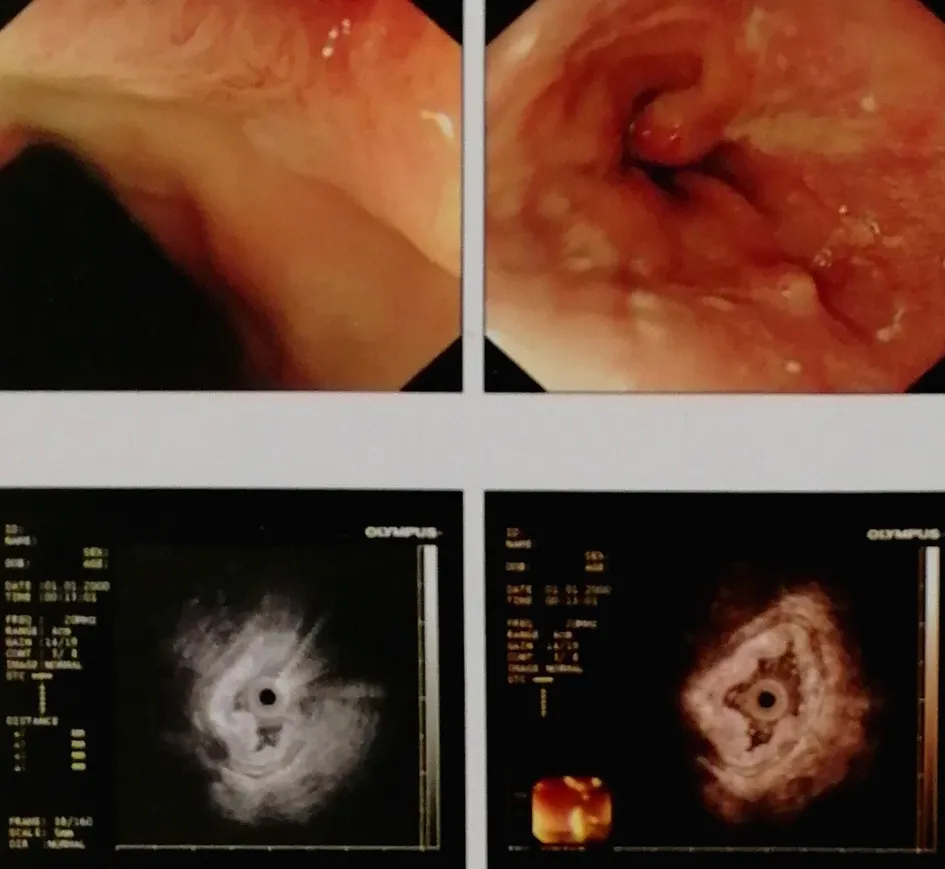
图1 超声胃镜提示肿瘤侵犯黏膜层
1.2 手术方法 全身麻醉后患者取平卧分腿位。术者站在患者右侧,一助于患者左侧位,扶镜手站在患者两腿间,按“5孔法”置入trocar。常规探查腹盆腔后,沿横结肠上缘中部,自右向左离断大网膜前叶,至脾结肠韧带,于胰尾上缘从根部离断胃网膜左动静脉,清扫第4sb组和4于d组淋巴结;临近脾门离断胃短血管,清扫第4sa组淋巴结,向上游离至贲门左侧,清扫第2 组淋巴结;上抬胃体,沿胰腺包膜分离,显露胃左动脉根部、脾动脉近端和肝总动脉,于根部分别离断胃左动静脉, 清扫第7、8、9组和11p组淋巴结;由肝十二指肠韧带左侧打开肝胃韧带,向左侧分离至贲门右侧,清扫第3和1组淋巴结;打开膈肌脚,切断双侧迷走神经干,游离食管下端约5 cm;分离大弯侧网膜,小弯侧距贲门下约5 cm缝线标记,用60 mm直线切割闭合器(美国泰科公司)于胃中部离断胃体,贲门上2 cm超声刀离断食管。扩大脐部trocar孔,取出标本,确定手术切缘,重建气腹,用可吸收线连续缝合残胃断端止血。将食管下端和左右膈肌角各缝合一针固定,上提残胃,胃体前壁距残胃断端约2 cm处做一横切口,长约2.5 cm(见图2a),用4-0倒刺缝线从左向右将食管后壁和胃壁切口上缘全层连续缝合(见图2b),再用一根倒刺缝线从左向右,将食管前壁和胃壁切口下缘全层连续缝合(见图2c、图2d),于食管右侧用Homlock夹固定2根缝线。检查吻合口无明显出血,放置胃管至胃腔,反复冲洗腹腔,于食管胃吻合口左右各放置引流管1根。
1.3 术后处置 给予静脉补液营养支持治疗,术后第3天开始予流质饮食,第6天予半流质饮食,术后第9天拔除引流管出院。
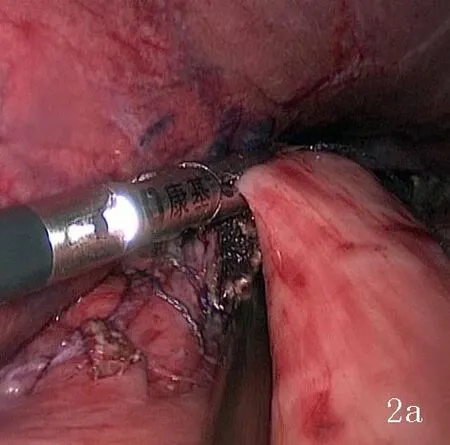
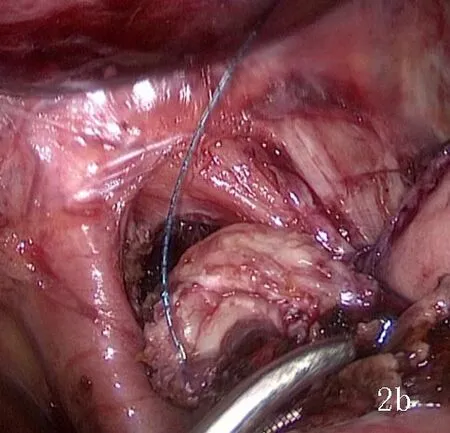

(2a:距残胃断端约2 cm处做一横切口,长约2.5 cm;2b:用4-0倒刺缝线将食管断端后壁于胃壁连续缝合;2c:用第二根4-0倒刺线将食管断端前壁和胃壁连续缝合;2d:完成食管和胃前壁吻合)
图2 腹腔镜下近端胃切除食管胃手工吻合过程
2 结 果
本例患者手术时间约6 h,术中出血量约30 mL。术后第7天泛影葡胺造影显示吻合口通畅。术后病理检查结果为浅表糜烂型中分化腺癌,病灶大小为1.5 cm×1.0 cm,肿瘤侵犯黏膜肌层,上下切缘阴性,无脉管和神经侵犯,淋巴结0/12。按国际抗癌联盟(UICC)第8版(2016年)肿瘤分期标准[2],肿瘤为T1aN0M0(ⅠA)。术后电话随访6个月,患者诉偶有反酸,无明显腹痛、腹胀表现,饮食基本正常,无药物治疗。
3 讨 论
随着我国经济和医疗水平的提高,早期胃癌的发现率逐渐上升。全胃切除是进展期AEG公认的标准手术方式,对于肿瘤直径小于4 cm、分期为cT1N0的AEG,《外科治疗中国专家共识(2018年版)》和《2014日本胃癌治疗指南》中都明确指出近端切除是可选择的手术方式[3-4]。对于分期较早的胃上部肿瘤,特别是第3组淋巴结阴性的患者,近端胃和全胃切除的胃癌患者预后无明显差异。近端胃切除和全胃切除相比,术后贫血和营养不良情况较轻[5]。较少开展近端胃切除的一个重要原因是术后并发症较多,特别是术后反流、吻合口炎发生率高,部分患者因上腹部烧灼痛,生活质量受到影响。此外,吻合口狭窄和吻合口漏的发生率也较全胃切除高。
因传统的食管残胃吻合术后反流及吻合口炎较严重,改进的DTR、JI等手术方式可以明显减轻反流,但这些手术方式较为复杂、繁琐,因额外增加吻合口数目,可能导致其他吻合口并发症的发生。腹腔镜手术是目前胃癌手术治疗的热点,因DTR、JI手术方式较复杂,仅有个案报道为完全腹腔镜下实施[6]。笔者完成的这例患者术中诊断为早期胃癌,符合近端胃切除指征,手术方式为完全腹腔镜下近端胃切除+食管残胃吻合。术中游离近端胃、清扫胃周淋巴结,其与常规腹腔镜胃癌手术无明显差别,唯食管残胃吻合是手术难点。笔者使用3-0倒刺线,先连续缝合食管断端后壁和残胃前壁,再用1根倒刺线缝合食管前壁和胃壁。手术方式和传统开腹手术类似,原理简单,且无其他额外吻合口。
因是第1例完全腹腔镜下近端胃手术,手术熟练程度不足,另外手工吻合较费时,故手术时间较长,但术后患者恢复良好,无并发症。术后6个月电话随访,患者有反流表现,但无明显疼痛,对进食无影响,远期疗效还有待后续观察随访。
综上所述,完全腹腔镜下近端胃切除术是食管胃结合部早期肿瘤治疗可选择的一种手术方式,但需要严格把握手术指征和具有熟练的腹腔镜手术基础。

