微创内固定治疗Tile B型骨盆骨折31例
张 亮,许庆利,梁钟鸣,王兴元,胡玉平,蒋 毅,刘 磊
骨盆后环又称骶髂复合体,由骶骨、骶髂关节及韧带构成的稳定结构,对于整个骨盆的稳定性维持发挥着至关重要的作用[1]。Tile B型骨盆骨折属于一种骨盆后环骨折,表现为垂直稳定,旋转不稳定,伴有骨盆后环不完全损伤。此类损伤往往较为复杂,非手术治疗效果差,并发症发生率高。复位内固定已被视为治疗的“金标准”,但其固定难度大,且需根据损伤的严重程度而定,目前尚无最为理想的固定方法[2-3]。近年来,随着内固定材料与手术技术的不断完善,内固定治疗方法正向更高效、安全及微创化的方向发展[4]。本研究选择2016年1月—2017年12月复旦大学附属华山医院宝山分院收治的62例Tile B型骨盆骨折患者,采用前瞻性随机对照的方法,采用微创椎弓根钉棒系统内固定治疗,并与钢板内固定比较,探讨其复位效果及对肢体功能的影响,现报道如下。
1 资料与方法
1.1 一般资料 本组共62例,男38例,女24例;年龄21~70岁,平均(47.1±5.4)岁。交通伤32例,坠落伤16例,压砸伤14例。按Tile分型[4],B1型12例,B2型39例,B3型11例。合并四肢骨折35例,腹部脏器损伤28例,颅脑损伤21例。受伤至手术时间6 h~7 d,平均(3.2±1.7)d。按随机数字表法分为观察组和对照组各31例。两组基本资料比较,差异均无统计学意义(P>0.05)。本研究经医院伦理学委员会审查通过,患者或家属均签署知情同意书。入组标准:(1)行X线或CT检查,均为闭合性骨折,且生命体征相对稳定;(2)年龄18~70岁;(3)排除严重骨质疏松、合并髋臼骨折及严重内科疾病者。
1.2 手术方法 观察组采用气管插管全身麻醉,取仰卧位。沿髂前下棘取约3~4 cm斜行小切口,切开后钝性分离软组织,注意保护股外侧皮神经,显露髂前下棘及弓根进针点。利用尖椎开孔后在双侧髂骨内外侧皮质间建立钉道,通过斜位透视确定钉道指向髂后上棘,并位于坐骨大切迹上方。在双侧髂前下棘各拧入1枚椎弓根螺钉,突出髂前下棘约20 mm。注意避免压迫下方软组织。于耻骨联合上方约2 cm处取2~3 cm横行切口,钝性分离软组织,在任意一侧耻骨支以相同的方法拧入1枚椎弓根螺钉。从耻骨联合切口向双侧髂前下棘切口建立软组织隧道,将椎弓根棒预先弯曲后置入隧道并套入3枚螺钉尾部。根据骨折类型,通过对髂棘处螺钉适当加压、撑开或旋转作用对骨折进行复位固定。C臂透视确认复位后依次锁紧双侧髂棘处、耻骨支处螺钉(图1)。
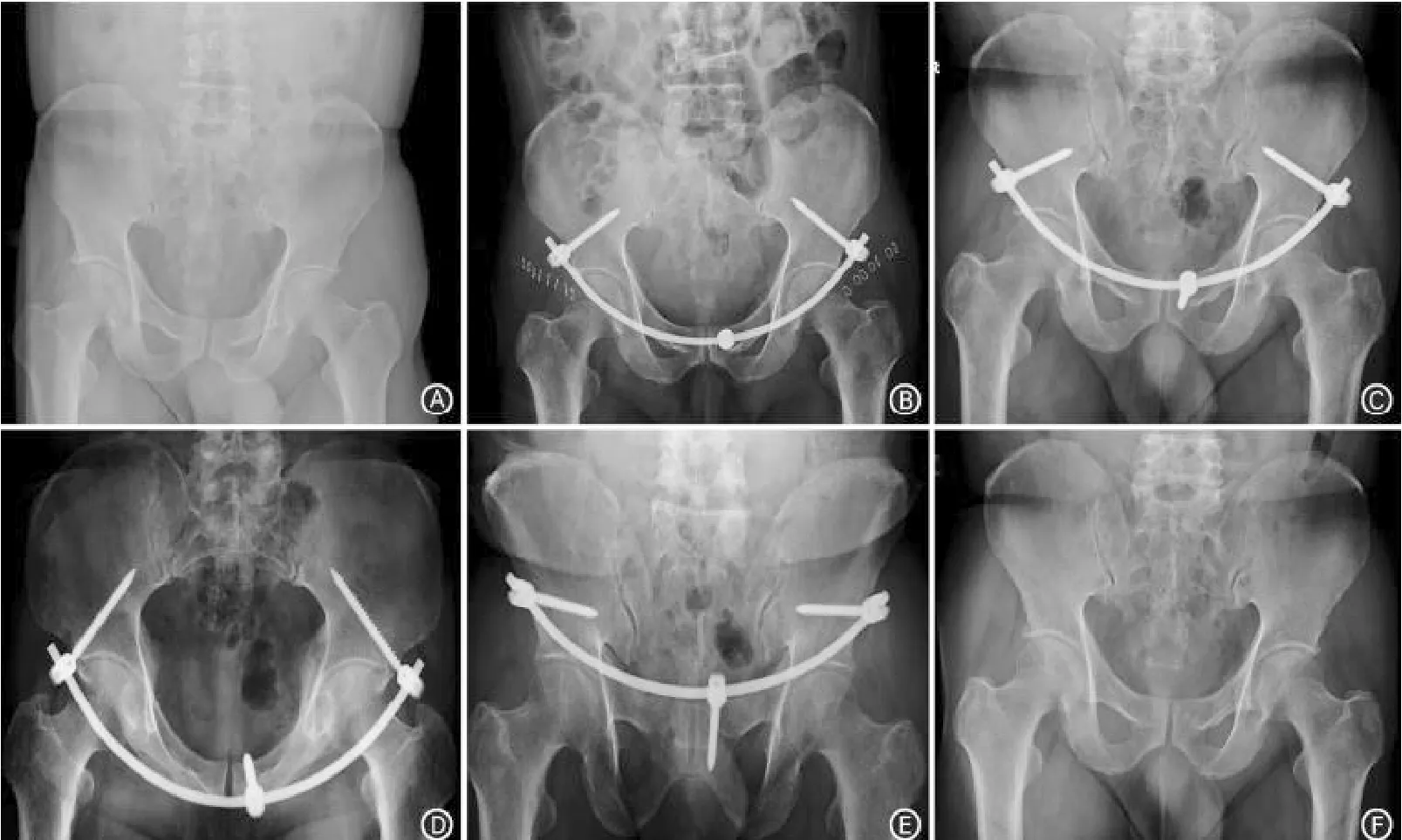
图1 右坐骨支骨折术前术后X线片
对照组沿髂嵴后方取一长切口,充分显露骶髂关节。沿髂骨内侧向骶髂关节前方钝性分离骨膜,复位骶髂关节。塑形钢板后,采用3孔或4孔钢板,固定于骶髂关节前方。骶骨拧入螺钉1枚,髂骨拧入螺钉2枚。
1.3 术后处理 根据病情严重程度、骨折类型及手术方式,制定术后康复措施,评估下床活动时间。尽早在床上练习翻身,进行下肢屈伸活动等长收缩训练。2周左右拆线。病情允许,术后2~3周拄拐下床站立或行走。术后10~12周复查X线,当骨痂形成,逐步行负重行走训练。
1.4 观察指标 (1)比较法分析两组手术时间、术中失血量、骨折愈合时间及下地行走时间。(2)复位效果采用Matta等[5]标准,根据术后骨盆X线显示骨折块分离最大距离评估术后骨折复位效果,≤4 mm为优,5~10 mm为良,11~20 mm为中,>20 mm为差。(3)肢体功能采用Majeed评分系统[6],包括站立(20分)、就坐(10分)、疼痛(30分)、工作(36)分及性生活(4分),总分100分,其中>85分为优,70~85分为良,55~69分为中,<55分为差。得分越低,恢复效果越不理想。(4)术后并发症发生情况。
1.5 统计学方法 应用SPSS 18.0软件包进行统计分析,分类资料以(%)表示,比较采用χ2检验,等级资料采用秩和检验,计量资料以()表示,比较采用独立样本t检验,P<0.05视为有统计学意义。
2 结果
2.1 手术指标及术后恢复 与对照组比较,观察组手术时间、骨折愈合时间及下床行走时间显著缩短,术中出血量明显减少 (P<0.05)。见表1。
2.2 复位效果 观察组复位效果的优良率为96.8%,显著高于对照组80.6%(χ2=4.03,P<0.05)。见表 2。
2.3 肢体功能 62例术后随访12个月,根据Majeed评分标准,观察组肢体功能恢复效果、得分均明显优于对照组 (P<0.05)。见表3。
2.4 并发症 两组术后均无内固定物松动、断裂或外露等并发症。观察组1例出现钉道感染,经换药愈合,并发症发生率为3.2%。对照组切口感染1例,钉道感染2例,下肢深静脉血栓1例,骨折延迟愈合1例,并发症发生率为15.6%。两组比较,并发症总发生率有显著性差异 (P<0.05)。见表4。
表1 两组患者各项手术指标及术后恢复情况比较()
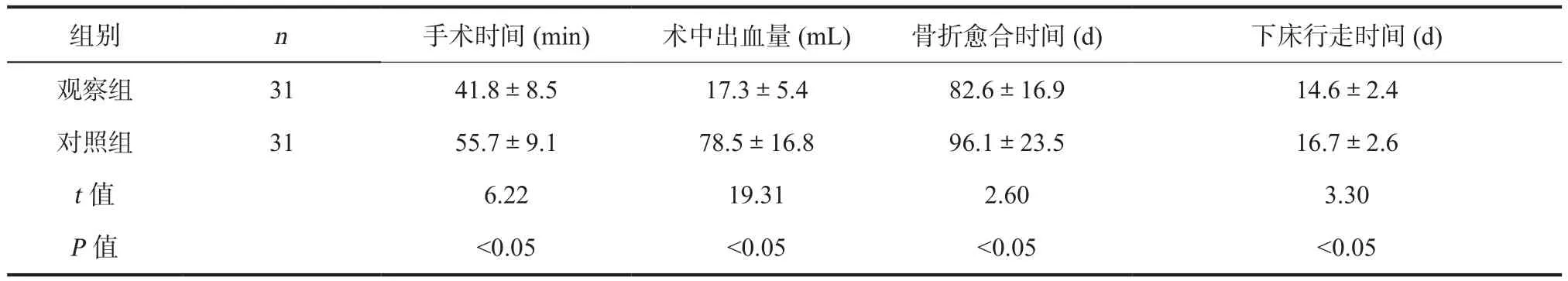
表1 两组患者各项手术指标及术后恢复情况比较()
组别 n 手术时间(min) 术中出血量(mL) 骨折愈合时间(d) 下床行走时间(d)观察组 31 41.8±8.5 17.3±5.4 82.6±16.9 14.6±2.4对照组 31 55.7±9.1 78.5±16.8 96.1±23.5 16.7±2.6 t值 6.22 19.31 2.60 3.30 P值 <0.05 <0.05 <0.05 <0.05
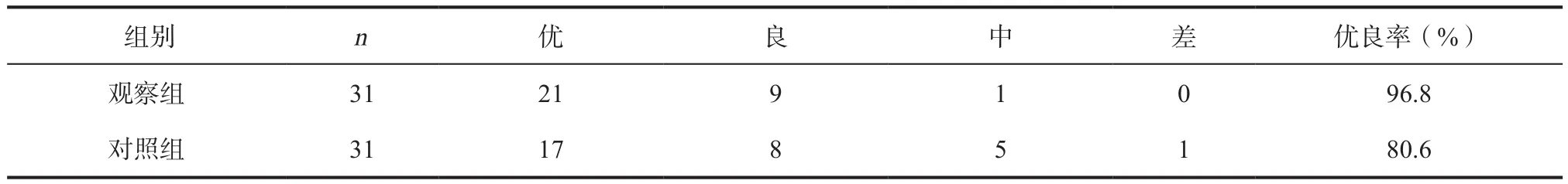
表2 两组患者复位效果比较(例)

表3 两组患者肢体功能恢复情况比较
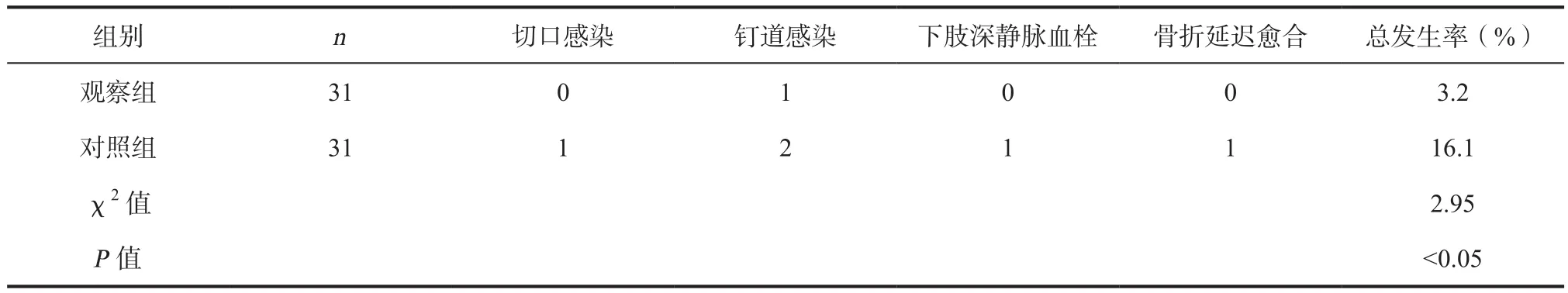
表4 两组患者术后并发症比较(例)
3 讨论
Tile B型骨盆骨折属于不稳定性骨折,具有较高的病死率、病残率,重建骨盆环的稳定性是治疗成败的关键环节,也是当下研究的焦点问题[7]。虽然非手术治疗也能使此类骨折愈合,但骨盆畸形、跛行及长期腰骶部疼痛等并发症的发生率明显升高[8]。现研究已证实,骨盆骨折的预后与骨折类型、复位质量及稳定性恢复程度密切相关,手术治疗的目的在于,从生物力学上恢复骨盆环完整结构和原有稳定性,复位效果更佳,促进早期功能锻炼,疗效明显优于非手术治疗,同时能明显降低致残率与病死率[9-10]。开放性钢板内固定是不稳定骨盆后环骨折常用的方法,复位简单,但需剥离腹直肌、耻骨肌及腹股沟韧带等附着点,创伤较大,且存在占位问题,影响术后康复。
椎弓根钉棒系统最早由Kuttner等[11]于2009年首次应用于Tile B型骨盆骨折,其摒弃了外固定架,有利于术后坐卧、翻身及侧躺,护理方便,且钉道感染、无菌性松动等并发症较少,尤其适用于骨盆旋转不稳定损伤的肥胖者。李尚政等[12]报道称,钉棒系统的生物力学稳定性优于外固定架,但不及钢板。近年来,随着对骨盆解剖结构、生物力学的不断深入,髂骨下棘区域被发现是骨盆骨质最厚区域之一,Tile B型骨盆骨折给予双侧髂前下棘内固定,更符合生物力学特征,也会产生更强的把持力[13]。本研究结果显示,观察组在手术时间、骨折愈合时间、下床行走时间及术中出血量方面较对照组有明显的优势(P<0.05),说明微创内固定手术创伤更小,固定效果佳,能够早期进行功能锻炼,有助于骨折愈合速度。
从复位效果来看,观察组术后Matta标准中骨折复位效果明显高于对照组(P<0.05),提示微创椎弓根钉棒内固定治疗可达到更好的骨折复位效果,符合骨折生物学固定特性,使骨盆获得更好的稳定性。其原因在于,双侧髂前下棘与耻骨联合置钉固定使骨盆整体组成近似三角形的受力装置,纵向与横向应力均得到了较好限制,并通过双侧髋骨向前传递,产生对前环的固定作用从而实现多平面全骨盆环的稳定作用。Vaidya等[14]研究发现,椎弓根棒安装的部位位于“比基尼区”,人体的站姿或坐姿时皮肤软组织对其不会产生明显的位移变化,可改善术后舒适度。根据Majeed评分标准,观察组的肢体功能恢复效果、得分亦明显优于对照组 (P<0.05)。进一步证明,椎弓根钉棒系统微创内固定治疗Tile B型骨盆骨折能有效恢复肢体功能。
有研究发现,感染、下肢静脉血栓是术后发生率最高的并发症,感染可能导致骨折愈合延迟甚至不愈合,而深静脉血栓则会造成心肺脑等重要器官梗塞,严重者可导致死亡。由于钉棒系统位于皮下,再加上其固定强度大,骨盆前后环更稳定,故观察组患者能够尽早下床活动,缩短负重训练时间、促进骨痂生长与骨折愈合,术后感染、下肢静脉血栓、延迟愈合等并发症的发生率较对照组明显降低。由此可见,与传统置钉方法相比,耻骨联合螺钉的置入所致软组织损伤并未对术后并发症的造成不利影响。有研究提出,对于移位明显或牵引仍无法达到理想复位的不稳定骨盆骨折,仍建议采用开放性复位固定[15]。
椎弓根钉棒系统微创内固治疗Tile B型骨盆骨折,是安全可行的,具有良好的生物力学稳定性,复位效果好,可促进术后肢体功能恢复,减少术后并发症。由于本研究的样本较少,随访时间较短,其远期疗效及并发症有待积累更多样本进一步随访证实。

