不同妊娠期血脂水平对妊娠期糖尿病患者分娩后血脂代谢的影响研究
王 腾,郑 薇,黄文宇,2,张 莉,田志红,张 婷,闫 琪,李光辉*
妊娠期糖尿病(gestational diabetes mellitus,GDM)是妊娠期常见的并发症,采用国际糖尿病与妊娠研究组(IADPSG)诊断标准后发病率显著上升[1-2]。GDM病史是多种代谢性疾病的重要预测因子,有Meta分析显示GDM患者分娩后糖尿病(diabetes mellitus,DM)的发病风险甚至能增加7.5倍[3]。SHAH等[4]、DALY等[5]通过队列研究发现GDM患者分娩后心血管疾病(cardiovascular disease,CVD)、2型糖尿病、缺血性心脏病的发病风险均高于正常女性。因此,关注GDM患者分娩后转归的意义重大。关于GDM患者分娩后6~12周糖代谢的研究较多,但对分娩后血脂代谢的研究较少,且结论各不相同。本研究拟通过分析GDM分娩后6~12周血脂代谢的情况,了解影响血脂代谢异常的危险因素,从而做好GDM远期并发症的早期防治工作。
1 对象与方法
1.1 研究对象 纳入标准:妊娠24~28周行75 g口服葡萄糖耐量试验(oral glucose tolerance test,OGTT),服糖前空腹血糖(fast blood glucose,FBG)≥5.1 mmol/L,服糖后1 h血糖(PG)≥10.0 mmol/L,2 hPG≥8.5 mmol/L,当满足上述条件中的一项即可诊断为GDM[6];排除标准:妊娠前已诊断为糖尿病。选取2016—2017年在首都医科大学附属北京妇产医院围产内分泌代谢门诊常规产检、分娩并分娩后随诊的GDM患者600例,回顾性收集其妊娠期临床资料,排除资料不完整者88例,最终纳入512例。根据分娩后6~12周血脂水平将患者分为分娩后高脂血症组(n=268)和分娩后血脂代谢正常组(n=244)。分娩后高脂血症的诊断标准:(1)高胆固醇血症:总胆固醇(TC)≥5.2 mmol/L;(2)高三酰甘油血症:三酰甘油(triglyceride,TG)≥1.7 mmol/L;(3)混合型高脂血症:TC≥5.2 mmol/L且TG≥1.7 mmol/L;(4)低高密度脂蛋白血症:高密度脂蛋白(high density lipoprotein,HDL)<1.0 mmol/L[7]。
1.2 研究方法
1.2.1 基本资料 收集患者的基本资料,包括年龄、妊娠前体质指数(body mass index,BMI)、妊娠期增重、妊娠史(妊娠次数、分娩次数)、糖尿病家族史、胰岛素治疗情况、分娩孕周、新生儿体质量。
1.2.2 血脂指标检测 采集受试者空腹全血5 ml,以3 500 r/min离心10 min,离心半径为8 cm,留取上层血清,采用全自动生化免疫分析系统酶比色法〔雅培贸易(上海)有限公司〕测定妊娠早期(<14周)、中期(14~28周)、晚期(>28周)、分娩后(6~12周)TG、TC、HDL、低密度脂蛋白(low density lipoprotein,LDL)水平,采用Multiskan Mk3酶标仪(Thermo Fisher Scientific)酶联免疫吸附法(ELISA)测定妊娠晚期脂联素。
1.2.3 血糖指标测定 采集受试者空腹全血5 ml,以3 500 r/min离心10 min,离心半径为8 cm,留取上层血清,采用DxC800全自动生化分析仪(美国贝克曼库尔特公司)葡萄糖氧化酶法测定妊娠早期、晚期FBG。受试者连续3 d正常体力活动、正常饮食(进食碳水化合物≥150 g/d),禁食至少8 h后,于妊娠中期、分娩后行OGTT,5 min内口服含75 g葡萄糖溶液300 ml,分别抽取受试者试验前及试验后1、2 h(从饮用葡萄糖溶液开始计算时间)静脉血5 ml,以3 500 r/min离心10 min,离心半径为8 cm,留取上层血清,采用DxC800全自动生化分析仪(美国贝克曼库尔特公司)葡萄糖氧化酶法测定1 hPG、2 hPG,采用Advia Centaur XP全自动化学发光免疫分析系统(西门子医疗系统有限公司)直接化学发光法检测空腹胰岛素(FINS)、1 h胰岛素(INS)、2 hINS。计算妊娠晚期、分娩后的胰岛素抵抗指数(HOMA-IR),HOMA-IR=FBG(mmol/L)×FINS(mU/L)/22.5。
1.3 统计学方法 采用SPSS 24.0、SAS 9.4软件进行统计学分析。采用Kolmogorov-Smirnov test进行正态分布检验,符合正态分布的计量资料以(s)表示,两组间比较采用独立样本t检验;非正态分布的计量资料以M(P25,P75)表示,两组间比较采用Mann-Whitney U检验;计数资料的分析采用χ2检验;采用进入法筛选分娩后高脂血症的影响因素,采用多因素Logistic回归分析分娩后高脂血症的影响因素。根据多因素Logistic回归模型结果,结合文献资料及临床因素纳入变量,采用标准化通路分析评估妊娠期血脂水平与分娩后血脂水平、高脂血症的关系,χ2值越小表示模型与数据拟合越好,调整拟合优度指数(AGFI)>0.90、比较拟合指数(CFI)>0.90、近似误差均方根(RMSEA)<0.05,则拟合效果好;RMSEA为0.08~0.10,则拟合一般。以P<0.05为差异有统计学意义。
2 结果
2.1 GDM患者分娩后血脂代谢情况 268例分娩后高脂血症患者中,高胆固醇血症151例,高三酰甘油血症58例,混合型高脂血症54例,低高密度脂蛋白血症30例;3项及以上异常24例,2项异常87例,1项异常157例。
2.2 两组一般资料比较 两组妊娠前BMI、妊娠期增重、妊娠次数、糖尿病家族史、分娩孕周、新生儿体质量比较,差异均无统计学意义(P>0.05);分娩后高脂血症组年龄、分娩次数、胰岛素治疗所占比例均高于分娩后血脂代谢正常组,差异有统计学意义(P<0.05,见表1)。

表1 两组一般资料比较Table1 Comparison of basic information between two groups
2.3 两组妊娠早期糖脂代谢指标比较 两组妊娠早期HDL、FBG比较,差异均无统计学意义(P>0.05);分娩后高脂血症组妊娠早期TG、TC、LDL均高于分娩后血脂代谢正常组,差异有统计学意义(P<0.05,见表2)。
2.4 两组妊娠中期糖脂代谢指标比较 两组妊娠中期HDL、FBG、1 hPG、2 hPG比较,差异均无统计学意义(P>0.05);分娩后高脂血症组妊娠中期TG、TC、LDL均高于分娩后血脂代谢正常组,差异有统计学意义(P<0.05,见表3)。
2.5 两组妊娠晚期糖脂代谢指标比较 两组妊娠晚期HDL、FBG、HOMA-IR比较,差异均无统计学意义(P>0.05);分娩后高脂血症组妊娠晚期TG、TC、LDL均高于分娩后血脂代谢正常组,差异有统计学意义(P<0.05,见表4)。
表2 两组妊娠早期糖脂代谢指标比较(s,mmol/L)Table2 Comparison of glycolipid metabolism in first trimester of pregnancy between two groups

表2 两组妊娠早期糖脂代谢指标比较(s,mmol/L)Table2 Comparison of glycolipid metabolism in first trimester of pregnancy between two groups
注:TG=三酰甘油,TC=总胆固醇,HDL=高密度脂蛋白,LDL=低密度脂蛋白,FBG=空腹血糖
?
表3 两组妊娠中期糖脂代谢指标比较(s,mmol/L)Table3 Comparison of glycolipid metabolism in mid trimester of pregnancy between two groups
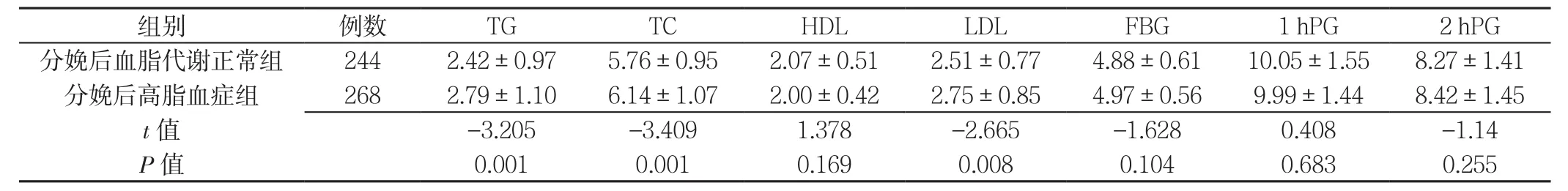
表3 两组妊娠中期糖脂代谢指标比较(s,mmol/L)Table3 Comparison of glycolipid metabolism in mid trimester of pregnancy between two groups
注:PG=血糖
?
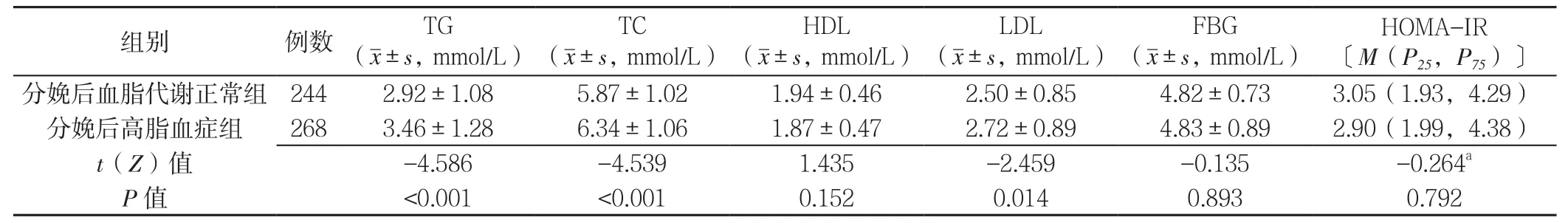
表4 两组妊娠晚期糖脂代谢指标比较Table4 Comparison of glycolipid metabolism in third trimester of pregnancy between two groups
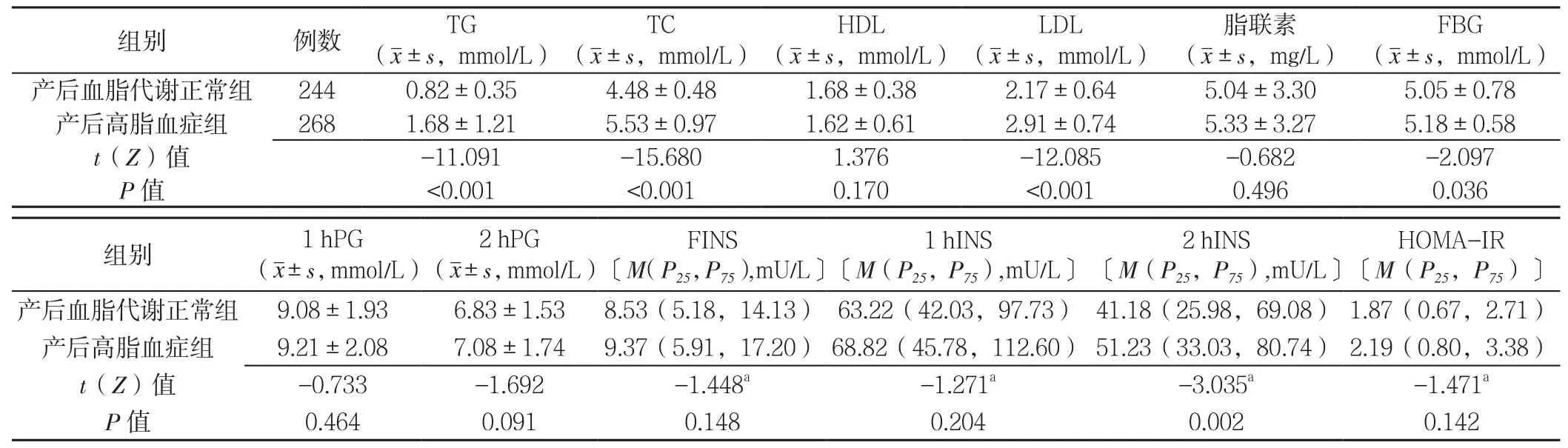
表5 两组分娩后糖脂代谢指标比较Table5 Comparison of postpartum glycolipid metabolism between two groups
2.6 两组分娩后糖脂代谢指标比较 两组分娩后HDL、脂联素、1 hPG、2 hPG、FINS、1 hINS、HOMAIR比较,差异无统计学意义(P>0.05);分娩后高脂血症组分娩后TG、TC、LDL、FBG、2 hINS均高于分娩后血脂代谢正常组,差异有统计学意义(P<0.05,见表5)。
2.7 GDM分娩后高脂血症影响因素的多因素Logistic回归分析 以分娩后高脂血症(赋值:否=0,是=1)作为因变量,以年龄、分娩次数、胰岛素治疗(赋值:未使用=0,使用=1)、妊娠早期TG、妊娠早期TC、妊娠早期LDL、妊娠中期TG、妊娠中期TC、妊娠中期LDL、妊娠晚期TG、妊娠晚期TC、妊娠晚期LDL水平作为自变量,进行多因素Logistic回归分析,结果显示,妊娠早期TC水平升高是GDM分娩后高脂血症的危险因素(P<0.05,见表6)。
2.8 妊娠期血脂水平对分娩后TC、TG、LDL水平、分娩后高脂血症的影响 通路分析显示,“妊娠早期TC→分娩后TC”“妊娠早期TG→分娩后TG”“妊娠早期LDL→分娩后LDL”的中介效应显著(β=0.38、0.20、0.31,P<0.05),表明妊娠早期血脂水平可直接影响分娩后血脂水平;“妊娠中期TC→分娩后TC”“妊娠中期LDL→分娩后LDL”的中介效应显著(β=0.21、0.23,P<0.05),表明妊娠中期TC和LDL水平分别直接影响分娩后TC和LDL水平;“妊娠晚期TG→分娩后TG”的中介效应显著(β=0.13,P<0.05),表明妊娠晚期TG可直接影响分娩后TG水平(见图1~3)。分娩后TC、TG、LDL水平的模型拟合指数分别为χ2/df=2.09、13.78、1.26,AGFI=0.98、0.85、0.99,CFI=1.00、0.93、1.00,RMSEA=0.05、0.16、0.02,表明分娩后TC、TG水平的模型通路拟合程度好,分娩后LDL水平的模型通路拟合程度一般。
“妊娠早期TC→分娩后高脂血症”“妊娠早期TG→分娩后高脂血症”“妊娠早期LDL→分娩后高脂血症”的中介效应显著(β=0.28、0.14、0.17,P<0.05),表明妊娠早期血脂水平可直接影响分娩后高脂血症的发生(见图4)。模型拟合指数为χ2/df=2.09、13.78、1.57,AGFI=0.98、0.85、0.98,CFI=1.00、0.92、1.00,RMSEA=0.05、0.16、0.03,表明分娩后TC、LDL水平的模型通路拟合程度好,分娩后TG水平的模型通路拟合程度一般。
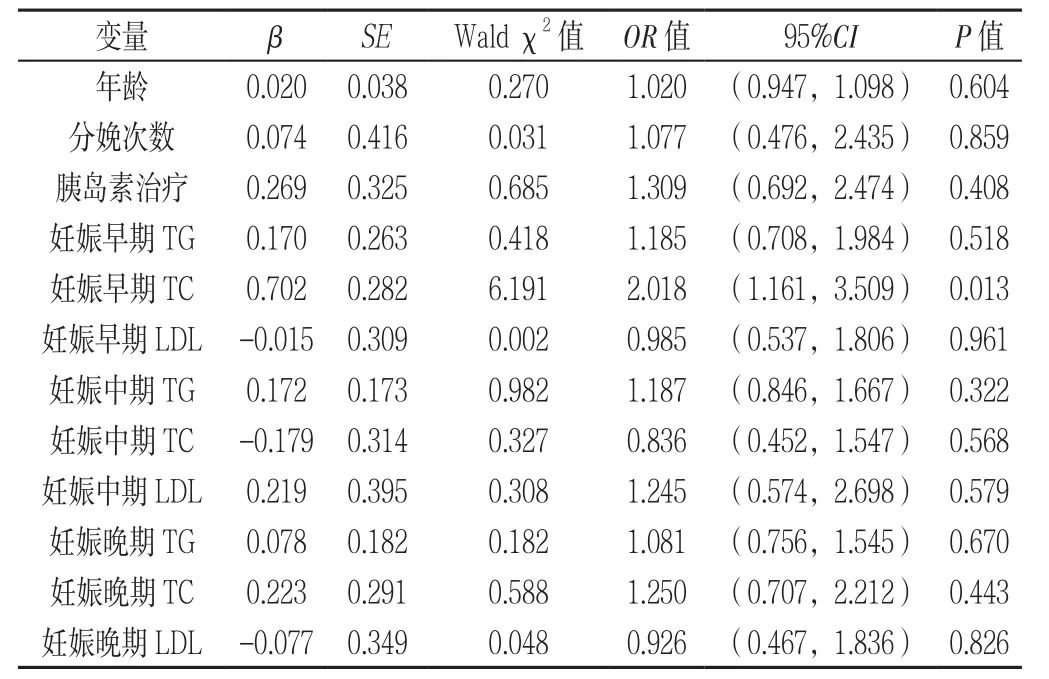
表6 GDM产后高脂血症影响因素的多因素Logistic回归分析Table6 Multivariate Logistic regression analysis on influencing factors for postpartum hyperlipidemia in GDM
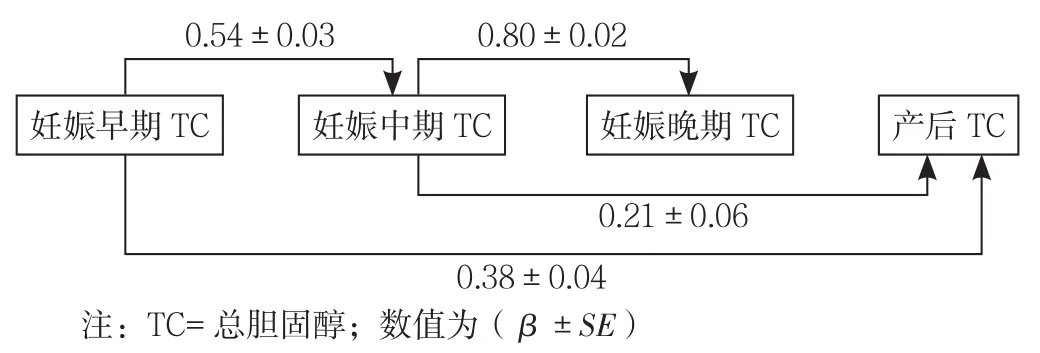
图1 妊娠期TC水平与产后TC水平的标准化通路分析Figure1 Standardized pathway analysis of TC level in pregnancy and postnatal TC level
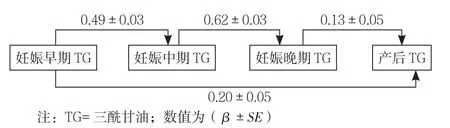
图2 妊娠期TG水平与分娩后TG水平的标准化通路分析Figure2 Standardized pathway analysis of TG level in pregnancy and postnatal TG level
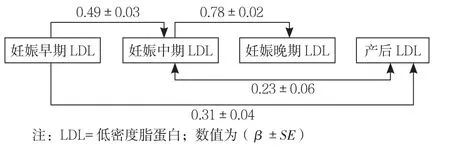
图3 妊娠期LDL水平与分娩后LDL水平的标准化通路分析Figure3 Standardized pathway analysis of LDL level in pregnancy and postnatal LDL level
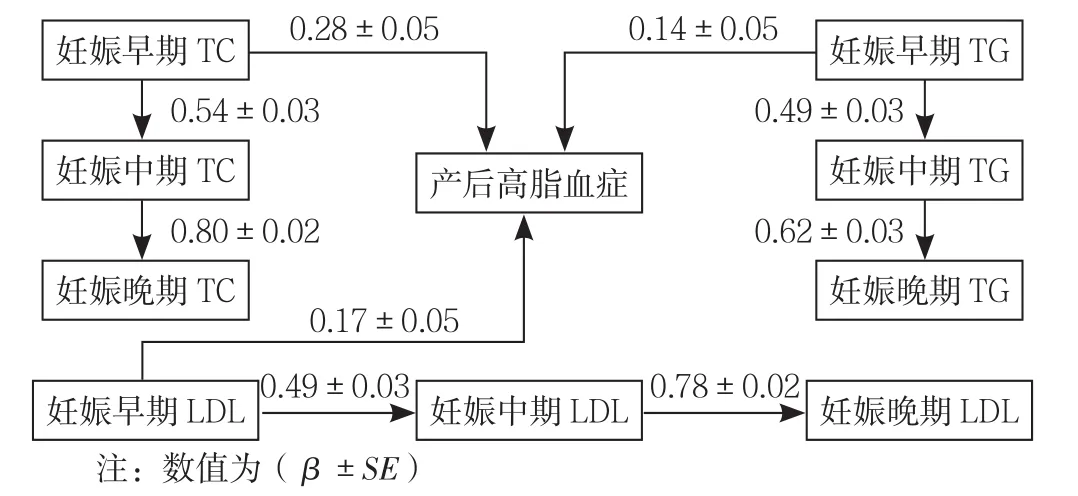
图4 妊娠期血脂水平与分娩后高脂血症的标准化通路分析Figure4 Standardized pathway analysis of gestational lipid levels in pregnancy and postpartum hyperlipidemia
3 讨论
3.1 GDM患者分娩后6~12周易存在糖脂代谢异常GDM是妊娠期最常见的合并症之一,其与产妇及围生期新生儿的不良结局有关。2008年高血糖与妊娠不良结局关系研究(HAPO)发现妊娠期血糖水平即使轻微升高尚未达到GDM的诊断标准,也会造成产妇及新生儿的不良妊娠结局[8]。GDM患者及子代均是发展为糖尿病的高危人群,远期发展为糖尿病、肥胖等代谢性疾病的风险更高。GDM患者分娩后6~12周普遍存在糖脂代谢异常,PALLARDO等[9]研究发现,GDM分娩后发展为糖尿病的患者出现2项及以上CVD危险因素(包括血脂异常、肥胖和高血压)的概率高达33.3%。HUVINEN等[10]研究发现GDM女性分娩后5年发生代谢综合征的概率是39%。RETNAKARAN等[11]研究发现,与同龄人比较,GDM女性在分娩后3个月更容易出现动脉粥样硬化的特征,以LDL和载脂蛋白B(ApoB)水平的升高为主。TC、LDL和TG水平随着葡萄糖耐量的下降而升高,且GDM女性分娩后血脂水平更高。由此可见GDM患者分娩后6~12周不仅容易发生糖代谢异常,血脂代谢异常情况同样值得注意。本研究结果显示,GDM患者分娩后高脂血症发生率为52.3%(268/512),其中高胆固醇血症发生率最高,为29.5%(151/512)。妊娠早期TC升高是分娩后高脂血症发生的危险因素。妊娠早期血脂水平可显著影响分娩后血脂水平,直接影响高脂血症的发生。有文献报道,分娩后6~12周糖尿病及糖尿病前期发生率分别为1.2%~4.5%和12.2%~36.0%[12]。目前对分娩后6~12周血脂代谢的大样本研究较为少见,且结论各不相同。O'HIGGINS等[13]研究发现GDM分娩后6~8周高脂血症发生率为52%,高胆固醇血症为44%。孙伟杰等[14]采用美国糖尿病资料组(NDDG)GDM诊断标准,发现GDM分娩后6~12周高脂血症发生率为63.2%,最常见的类型为高胆固醇血症,本研究结果与其结果较一致,本研究采用IADPSG标准诊断GDM,发现GDM患者分娩后6~12周高脂血症发生率为52.3%,其中高胆固醇血症发生率为29.5%。本研究高脂血症发生率略低,考虑可能是由于IADPSG标准下调了血糖值,相对于旧标准,新标准增加的多为轻型GDM,转归为高脂血症的孕妇所占比例较之前减少。
3.2 影响分娩后血脂代谢转归的相关因素 本研究发现妊娠早期TC是GDM患者分娩后6~12周发生高脂血症的危险因素。结合多因素Logistic回归模型结果及临床因素,采用路径分析妊娠期糖脂代谢指标与分娩后血脂水平的关系,发现妊娠早期血脂水平对GDM患者分娩后血脂水平有显著影响,可直接影响或间接通过妊娠中期血脂水平影响分娩后血脂水平,直接影响分娩后高脂血症的发生。妊娠中期TC、LDL可直接影响分娩后TC、LDL,妊娠晚期TG可直接影响分娩后TG,但其对高脂血症的发生并无直接影响。PRADOS等[15]发现妊娠期HDL与分娩后1年的HDL水平存在明显的相关性。国外研究报道,在妊娠期需要胰岛素治疗的GDM女性中,分娩后血脂异常更为严重,心血管风险也最为严重[16]。本研究结果显示,分娩后高脂血症组妊娠期胰岛素治疗所占比例高于分娩后血脂代谢正常组,但是多因素分析时并未进入模型。孙伟杰等[14]针对中国人群的研究结果显示,妊娠中期2 hPG水平升高是GDM患者分娩后发生血脂代谢异常的危险因素。另一研究显示,妊娠中期FBG是GDM患者分娩后1年发生代谢综合征的危险因素[17]。此外,分娩后增重也会影响分娩后血脂情况,分娩后体质量较妊娠前增重3.4 kg或更多与LDL/HDL-胆固醇(C)比值升高和HDL-C水平降低有关[18]。
妊娠早、中、晚期血脂随时间而动态变化,妊娠期TG及TC水平均随妊娠周期增加呈现上升趋势,分娩后迅速下降。但GDM患者妊娠期不同阶段的血脂对分娩后血脂的影响尚不清楚。本研究采用路径分析评估妊娠早、中、晚期的血脂对GDM患者分娩后血脂的影响。结果证实妊娠早期血脂水平可直接影响分娩后血脂水平及高脂血症的发生,且妊娠早期血脂水平更为重要,提示妊娠早期即开始血脂控制的重要性。但本研究缺少妊娠期葡萄糖耐量正常对照人群,无法了解一般人群的分娩后血脂代谢情况。
3.3 GDM分娩后随访的重要性 GDM病史是多种代谢性疾病的重要预测因子,2011年美国心脏协会(American Heart Association,AHA)首次将GDM病史作为女性CVD的危险因素之一[19]。GUNDERSON等[20]研究也发现GDM病史是CVD的潜在危险因素。本研究提示GDM患者分娩后超过50%仍存在血脂代谢异常,同时中国妇女在分娩后早期“坐月子”习俗导致的血脂异常,远期是否会发生CVD事件,结论尚不清楚。因此,管理GDM患者妊娠期血脂水平对预防分娩后高脂血症甚至远期代谢性疾病至关重要。
综上所述,GDM患者分娩后6~12周易存在血脂代谢异常,妊娠早期TC水平升高是分娩后高脂血症的危险因素。妊娠早期血脂水平可直接或间接影响分娩后高脂血症的发生。临床应重视妊娠早期的血脂控制。
作者贡献:王腾、李光辉进行文章的构思与设计;王腾、黄文宇、李光辉进行研究的实施与可行性分析;王腾、张婷、闫琪进行数据收集;王腾进行数据整理,撰写论文;王腾、郑薇进行统计学处理;王腾、张莉、田志红进行结果的分析与解释;郑薇进行论文的修订;黄文宇负责文章的质量控制及审校;李光辉对文章整体负责,监督管理。
本文无利益冲突。

