后外侧入路与前外侧入路初次全髋关节置换术的近期疗效比较
尧剑波,黄若华,吴豪杰
(抚州市妇幼保健院(第二人民医院)骨科,江西 抚州 344000)
全髋关节置换术是临床对股骨头缺血坏死、股骨近端骨折以及骨关节炎的常用治疗手段,目前已成为临床骨科运用最成熟、最广泛的手术方式。全髋关节置换术常用的手术入路有后外侧入路以及前外侧入路。近年来,许多学者对手术入路的选择存在争议,对不同手术入路的疗效以及安全性也存有争议[1]。因此,本研究运用后外侧入路以及前外侧入路两种手术入路方式进行全髋关节置换术,观察其近期疗效,具体如下。
1 资料与方法
1.1 临床资料 选取本院骨科2015年7月~2017年6月收治的28例首次全髋关节置换术患者为研究对象。将所选患者按照手术入路的不同分为后外侧入路组以及前外侧入路组,各14例。后外侧入组中,男4例,女10例,平均年龄(58.6±18.2)岁。股骨头坏死7例,股骨粗隆骨折4例,股骨转子间骨折2例,骨关节炎1例。前外侧入组中,男5例,女9例,平均年龄(56.1±10.7)岁。股骨头坏死6例,股骨粗隆骨折5例,股骨转子间骨折2例,骨关节炎1例。两组患者临床资料比较差异无统计学意义,本研究经本院伦理委员会批准。
1.2 排除及纳入标准
1.2.1 纳入标准 ①具备全髋关节置换手术指针且于我院接受置换术;②ASA分级为Ⅰ、Ⅱ级;③征得患者同意并签署了知情同意书。
1.2.2 排除标准:①重度骨质疏松、骨肿瘤者;②合并下肢肌肉、神经病变者;③合并认知、沟通障碍者;④合并精神或神经类疾病者。
1.3 手术方法 两组患者均由同一手术组进行手术,所有患者均采用腰硬联合麻醉。
1.3.1 后外侧入路组 后外侧入路患者取侧卧位,支架支撑骨盆,保护骨性突起。在髋后外侧以股骨大转子为中点做切口,切口由肌肉间隙进入,逐层切开皮下组织、阔筋膜,牵引器牵开股方肌以及臀中肌,此时将髋关节内旋,然后切断外旋肌群,同时注意保留部分大转子所在的处的腱性肌肉组织,切开关节囊,水平截断股骨颈,取出股骨头,清理髋臼内增生骨赘,置入内衬、髋臼假体,同时选择合适的股骨柄以及股骨头植入,复位关节,查探关节的外旋,屈曲,内收等功能是否存在,若无异常,进行等长恢复,然后检查稳定度以及活动性,最后缝合肌群,逐层关闭切口。
1.3.2 前外侧入路组 前外侧入路患者于髂前上棘远端指向腓骨小头处做切口,显露筋膜层后沿肌纤维方向分离筋膜,沿脂肪带,仔细分离阔筋膜张肌与缝匠肌,然后切开关节囊,可见股骨颈,将患侧下肢内旋,后续操作与后外侧入路相同。两组患者术后处理均一样,术后进行常规抗感染治疗,抗凝与抗血栓治疗,48 h内拔除引流管,并进行适当功能锻炼。
1.4 观察指标及评定标准
1.4.1 手术与并发症情况 比较两组患者手术时间、术中出血量、围术期并发症以及住院时间。
1.4.2 髋关节恢复情况 比较两组患者术后1个月、3个月、6个月的髋关节功能Harris评分。Harris评分总分100分,得分越高则表明髋关节功能越好[2]。
1.5 统计学方法 采用SPSS 18.0统计软件包处理,计量资料采用“±s”表示,组间比较采用t检验;计数资料用例数(n)表示,以P<0.05表示差异具有统计学意义。
2 结果
2.1 两组患者手术与并发症情况比较 两组患者手术时间比较差异无统计学意义;前外侧入路组术中出血量与住院时间均明显大于后外侧入路组,差异有统计学意义(P<0.05),见表1。后外侧入路组围术期并发1例肺部感染,1例下肢静脉血栓,并发症发生率为14.29%。前外侧入路组围术期并发1例下肢静脉血栓,并发症发生率为7.14%,两组比较差异无统计学意义(χ2=0.373)。所有发生并发症患者均及时得到处理,其中髋关节脱位患者行二次关节复位手术。

表1 两组患者手术情况比较Table 1 Comparison of operative conditions between two groups of patients
2.2 两组髋关节功能Harris评分比较 两组患者术后髋关节功能Harris评分均明显高于术前评分,其中前外侧入路组患者术后1个月、3个月、6个月的评分均明显高于后外侧入路组(P<0.05),见表2。
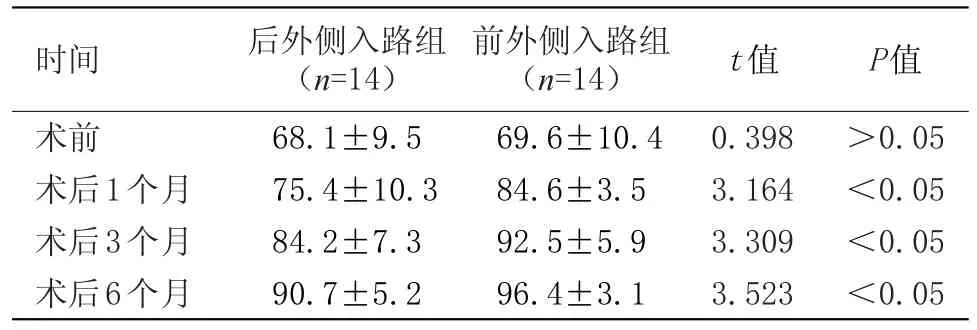
表2 两组患者髋关节功能Harris评分比较Table 2 Comparison of Harris scores of hip function in two groups of patients
3 讨论
全髋关节置换术是临床用于改善患者髋关节功能,减轻患者痛苦的一种相对可靠的手术治疗方式,许多学者为进一步缩短患者住院时间,减轻手术创伤,加快患者康复时间,提高治疗效果,在全髋关节置换术的手术切口入路上进行了大量的研究以及探索[3]。传统的全髋关节置换术采用的手术切口入路为后外侧入路。据相关文献报道,传统的后外侧入路手术方式,具有切口较大、机体组织损伤较大、住院时间长、恢复速度慢等缺陷[4]。
前外侧入路是一种相对其他入路方式更加微创、术后恢复更快的手术方式,手术切口以髂前上棘、股骨大粗隆、腓骨以及髌骨为体表参考标志,切口由阔筋膜张肌内侧肌间隔进入,避免损伤股外侧皮神经以及阔筋膜张肌损伤,故而该手术基本可不切断肌肉组织[5]。前外侧入路手术方式可更加完美的暴露髋臼,解决了手术视野小,股骨端暴露困难的问题;良好的手术视野使得手术操作远离了坐骨神经,可有效的避免手术中牵拉操作对坐骨神经的损伤。且据相关文献报道,后外侧入路手术患者术后存在坐骨神经麻痹等现象,这主要是由于手术过程中牵拉压迫等操作对坐骨神经造成损伤而引起的[6-7]。此外,前外侧入路手术基本不切断肌肉组织,所以术后关节结构均可得到快速而稳定的恢复。在本次研究中,前外侧入路组患者的术中出血量(105.6±20.6)ml,住院时间(12.6±2.6)d,明显小于后外侧入路组,差异有统计学意义(P<0.05),提示前外侧入路术式术中创伤小,有利于患者缩短住院时间,减少患者住院负担。同时,前外侧入路组患者术后1个月、3个月、6个月的髋关节功能Harris评分均明显高于后外侧入路组,差异有统计学意义(P<0.05),提示前外侧入路术式较好地促进了髋关节的恢复。
脱位是全髋关节置换术后再次手术的主要原因之一。导致其脱位的原因有许多,如患者的基本因素以及对治疗的依从性,如手术相关因素,假体位置,手术入路以及医师经验等,又如假体因素等[8]。本研究中后外侧路组出现1例关节脱位,而前外侧入路组则无关节脱位并发症发生,其原因可能与后外侧入路的解剖特点有关。由于后外侧入路的特殊解剖,导致后侧关节囊切除较多,且切除后一般无法恢复,则需要切断大腿外旋肌群缝合于股骨大转子上用于加强后侧,故而导致关节存在不稳定性,而前外侧入路方式,其后方关节囊未收到损伤,关节结构稳定,因此很少出现脱位等现象[9]。
综上所述,前外侧入路进行全髋关节置换术手术创伤小,术后恢复快,且髋关节功能改善更佳,临床安全性、有效性均较好。

