小儿肾母细胞瘤的治疗及生存分析
白 明,张敬悌,王盛兴,张高峰,陈 伟,明 星,康 磊,李国栋
(西安市儿童医院泌尿外科,陕西西安 710003)
肾母细胞瘤(Wilm’s tumor,WT)是小儿最常见的肾脏恶性肿瘤,在小儿腹部原发性恶性实体肿瘤中仅次于神经母细胞瘤,发病率约为百万分之七[1-3]。近20年来随着手术、放疗、化疗、干细胞自体移植等多种措施和技术的应用,WT的治疗效果得到了极大改善,5年总生存率已经由早期的25%左右提高到目前的90%以上,是预后最好的小儿恶性肿瘤之一[4]。本文回顾性分析我科2003年1月~2016年12月手术治疗的86例WT患儿临床资料,总结其临床特征,治疗及预后,以期提高对小儿WT的综合认识。
1 资料与方法
1.1一般资料选取2003年1月~2016年12月在我科手术治疗且有完整随访资料的86例WT患儿为研究对象,并对其临床特点、诊治以及随诊资料进行整理分析。
1.2诊断方法所有患儿术前均行B超、电子计算机断层扫描(computed tomography,CT)检查,部分患儿行发射型计算机断层扫描(emission computed tomography,ECT)分肾功能测定、核素骨扫描、磁共振成像(magnetic resonance imaging,MRI)检查,并完善实验室检查。根据美国肾母细胞瘤研究组(National Wilms Tumor Study Group,NWTS)标准对肿瘤进行临床分期(Ⅰ~Ⅴ期)及病理分型(预后良好型和预后不良型)[5]。预后良好型(favorable histology,FH)包括上皮型、胚芽型、间叶型以及混合型,预后不良型(unfavorable histology,UH)包括局灶间变和弥漫间变两类。合并瘤栓的病例按照Daum标准将其分为Ⅰ~Ⅳ型[6]。
1.3治疗方法不能一期手术的患儿,依据NWTS标准术前化疗4~12周(长春新碱或长春新碱+放线菌素D),部分化疗效果不佳者接受短期放疗。术后再次确定患儿的临床分期和病理分型,并采用NWTS-3或NWTS-5化疗方案进行化疗。NWTS-3方案中FHⅠ期用长春新碱+放线菌素D化疗6个月,Ⅱ期用长春新碱+放线菌素D化疗15个月,Ⅲ期用长春新碱+放线菌素D+阿霉素化疗15个月,Ⅳ期用长春新碱+放线菌素D+阿霉素+顺铂化疗15个月;UHⅠ期用长春新碱+放线菌素化疗15个月,Ⅱ~Ⅳ期用长春新碱+放线菌素D+阿霉素+顺铂化疗15个月。NWTS-5方案中FHⅠ期和UHⅠ期采用EE-4A方案(长春新碱+放线菌素D脉冲化疗18周),FHⅡ-Ⅳ期和UH局灶型Ⅱ-Ⅳ期均采用DD-4A方案(长春新碱+放线菌素D+阿霉素脉冲化疗24周),UH弥漫型性Ⅱ-Ⅳ期采用I方案(长春新碱+放线菌素D+阿霉素+环磷酰胺+足叶乙甙化疗24周)。
1.4随访随访采用面诊、电话及网络方式,定期复查B超、CT,监测肾功能。随访起始为发病时间,随访终点为2016年12月31日,随访时间以中位数表述。生存时间定义为发病到死亡或随访结束时间,并且计算患儿1年、3年和5年预期总生存率。

2 结 果
2.1临床资料分布86例患儿中男59例,女27例,年龄0.7~5.8岁,平均年龄(2.09±0.90)岁。首发症状:腹部包块72例(83.7%),血尿6例(7.0%),精神食纳差5例(5.8%),腹部外伤并急腹症2例(2.3%),小便排出团块样组织1例(1.2%);左侧48例(55.8%),右侧38例(44.2%);肿瘤来源于肾上极56例(65.1%),中部5例(5.8%),肾下极25例(29.1%);3例伴有肺转移,8例伴有静脉瘤栓,其中5例为DaumⅠ型,3例为DaumⅡ型;术前临床分期:Ⅰ期23例,Ⅱ期40例,Ⅲ期20例,Ⅳ期3例;术后临床分期:Ⅰ期20例,Ⅱ期37例,Ⅲ期26例,Ⅳ期3例;术后病理分型:FH62例,UH24例; 69例按NWTS-3方案化疗,17例按NWTS-5新化疗方案,2例患儿辅以放疗。
2.2治疗情况术前化疗65例(75.6%),直接手术21例(24.4%)。术前活检14例,12例为WT,2例阴性。化疗后6例瘤栓消失;3例瘤体巨大化疗效果欠佳的患儿术前接受放疗。所有患儿均行WT根治术,完整切除82例,肿瘤残留4例,术中溃破5例,腔静脉取瘤栓2例,胸膜损伤1例。
2.3预后随诊2个月~165个月,中位随访时间53个月。死亡15例,其中肿瘤复发、进展死亡13例,化疗并发症死亡1例,1例对侧再发WT治疗无效死亡。1年、3年、5年的预期总生存率分别为91.6%、80.4%、80.4%(图1A)。
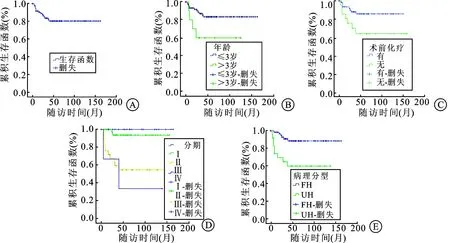
图186例WT患儿生存曲线图
A:总体生存曲线;B:不同年龄生存曲线比较;C:术前化疗生存曲线比较;D:不同临床分期生存曲线比较;E:不同病理分型存曲线比较。
2.4不同因素对生存率的影响比较86例患儿性别、肿瘤侧别、肿瘤来源部位、瘤栓以及化疗方案等因素对生存率的影响,结果显示差异无统计学意义(P>0.05)。单因素预后分析显示,WT患儿的年龄、术前化疗、肿瘤的临床分期以及病理分型与生存时间有关,详见表1。3岁以下发病的患儿生存率高于3岁以上患儿,差异有统计学意义(P<0.05,图1B)。术前化疗患儿生存率高于未化疗的患儿,差异有统计学意义(P<0.05,图1C)。不同临床分期和病理分型其生存率存在的差异具有统计学意义(P<0.01,图1D、E)。

表1 影响肾母细胞瘤患儿生存率的单因素分析
FH:预后良好型;UH:预后不良型。
3 讨 论
WT是一种混合胚胎性肿瘤,起源于胚胎后肾组织,大多数发生于5岁以前,93%为单侧,男女发病比例无明显差别[7]。WT1以及WT2基因突变可能会导致肿瘤发生,大约1%具有遗传性[8-9]。WT缺乏特异性瘤标,影像学对于诊断有重要意义,病理学为确诊金标准[10]。肾母细胞瘤多由家长无意中发现患儿腹部包块而就诊,其他症状有血尿、高血压、精神食纳差等。腹部包块的存在使其遭受外伤的机会增大,本组2例患儿正是在外伤后出现急腹症方获确诊,而在此之前并无特殊不适表现。刘良兵等[11]曾报告1例儿童巨大WT自发破裂而急诊手术的病例。
术前化疗能够缩小肿瘤,减少术中瘤体破溃风险,提高切除率,有效增加总生存率及无事件生存率[12]。有研究显示化疗后肿瘤体积大小与预后相关,体积小于500 mL的5年无事件生存率为93%,而大于500 mL则仅为70%[13]。综合化疗获益及其毒副作用之间的关系,术前化疗不适用于小于6个月的患儿。6个月以上患儿的术前化疗策略仍存在争议,欧洲国际儿童肿瘤协会(the International Society of Pediatric Oncology,SIOP)认为术前化疗并不需要依赖病理,经验性化疗即可达到缩小肿瘤的目的。NWTS认为术前化疗会干扰肿瘤最终的组织分型,所以建议尽量直接手术,术后再依据病理结果化疗。NWTS主张术前化疗仅适用于肿瘤非常巨大,合并Daum Ⅲ型以上瘤栓以及双侧WT等特殊病例,并强调根据肿瘤活检结果进行术前化疗,反对SIOP方案无病理支持的术前化疗。尽管存在分歧,但现有文献显示两种方案WT的5年生存率无明显差异[14]。我们在临床实践中对于体积巨大超过中线、合并瘤栓的肿瘤常规进行术前化疗,有活检条件的进行组织学检查,术后则依据病理结果重新制定化疗方案。我们本组研究显示术前化疗与未行术前化疗患儿相比在生存率方面有明显优势(P<0.05)。对于双侧WT,为最大限度保留肾单位,手术应相对积极且术前化疗需尽可能短[15]。双侧WT术前化疗超过4周仍无缓解,通常为预后不良型且对化疗药耐药性增大,应该果断手术治疗[16]。本组1例双侧WT属于异时性发生,与同时性发生的双侧WT相比治疗较为棘手。异时性双侧WT发病时一侧肾脏已经被首次手术切除,治疗上不得不选择保留肾单位的肿瘤剜除术,但这样复发和转移的风险会大大增加[17]。NWTS从1969年开始分阶段对WT进行研究,NWTS-3方案中ACTD和ADR采用分次给药,化疗疗程长。1995年开始的NWTS-5方案为了较少化疗累积效应,缩短疗程对方案进行了调整提出了EE-4A、DD-4A以及I方案。本组患者中有17例采用NWTS-5新方案化疗,结果显示患儿总生存率无明显差异。术前化疗能够使瘤栓缩小甚至消失,尤其使一些原来Ⅲ级以上的瘤栓避免了术中体外循环。本组8例合并瘤栓,经术前化疗6例瘤栓消失,降低了手术难度。
WT的临床分期和病理分型与预后有关,临床分期高且伴有淋巴结或血运转移的通常预后较差。一项研究显示我国WT患儿中FH为79.25%[18],本组FH占比为72.1%(62/86),其总体生存率要明显高于预后不良型(P<0.05)。此外年龄越小预后也相对越好[19],本组研究显示3岁以下患儿生存率高于3岁以上患儿(P<0.05)。WT需和先天性中胚叶肾瘤、多方性囊性肾瘤等鉴别,后两种肿瘤切除后无需放化疗。肾恶性横纹肌样瘤和肾透明细胞肉瘤既往属于WT范畴,但学者研究显示该两种肿瘤并非来源于后肾胚基且恶性程度极高,所以从NWTS-4开始被独立于WT之外,治疗也以放化疗、手术为主。
综上,对儿童WT患儿中应采取积极的综合治疗,争取做到早发现、早治疗。术前化疗能够减低手术难度,增加切除率,改善预后。