马陆社区家庭医生全专联合干预对糖尿病患者专病就诊行为与医保费用的影响
高波 戈园园 严海风 陆萍


doi:10.3969/j .issn.1007 -614x.2018.5.92
摘要 目的:探讨马陆社区全科一上海瑞金北院专科联合(以下简称“全专联合”)干预对糖尿病患者专病就诊行为与医保费用的影响。方法:选取2012年1月-2015年12月纳入马陆镇社区卫生服务中心糖尿病健康管理的患者,其中参与家庭医生全专联合干预的4年分别为456名、517名、543名、535名,对照组为纳入家庭医生管理的非全专联合糖尿病患者,分别为1 237名、1 335名、1 526名、1 471名;比较两组临床资料。结果:2012-2015年,全专联合干预的糖尿病专病中位就诊次数和医保费用分别为8次、9次、11次、10次,435.02元、478.20元、537.60元、540.72元,非全专联合干预的糖尿病专病中位就诊次数和医保费用分别为7次、8次、8次、9次,258.70元、343.32元、362.88元、427.63元;高专病医保费用的糖尿病患者,其参与全专联合干预的比例,与低专病医保费用的糖尿病患者相比,2012-2014年差异有统计学意义(P<0.05),而2015年差异无统计学意义(_P>0 05)。结论:采用全专联合干预可改善糖尿病患者的就医依从性,使糖尿病就医次数趋向合理化,对糖尿病专病医保费用结构的合理化有一定的推进作用。
关键词 家庭医生;全专联合;糖尿病;就诊行为;医保费用
随着医改进程不断推进,家庭医生在实现基层首诊和双向转诊的实践探索中承担着越来越重要的角色,通过建立居民与家庭医生签约机制,实现慢病专病规范化管理,以达到有效控制就诊行为与降低医保费用的目的。《2014年我国医疗卫生和计划生育发展统计公报》显示,医保资金已经不堪重负,糖尿病作为社区常见的慢病管理病种之一,糖尿病患者的規范管理和费用控制也一直是社区诊疗的重点。在家庭医生责任制下,通过常规的规范化专病管理及全专联合分级管理的探索,对糖尿病患者的就诊行为和医保费用消耗已经产生了一定的积极的效果[1、2],本次研究重点是探讨全专联合干预(即马陆镇社区卫生服务中心的家庭医生对糖尿病患者进行规范管理,对于病情不稳定、血糖控制不佳及出现急性并发症等情况者,通过与瑞金北院建立的绿色通道,直接转至其糖尿病专科就诊,病情控制或稳定后再转回社区继续由相应的家庭医生接管)与非全专联合下管理糖尿病患者的就诊行为与医保费用情况。
资料与方法
以2012-2015年期间纳入到马陆镇社区卫生服务中心糖尿病健康管理的糖尿病患者为研究对象,其中参与家庭医生全专联合的分别为456名、517名、543名、535名,纳入家庭医生管理的非全专联合糖尿病患者分别为1237名、1335名、1526名、1471名。
方法:①一般资料收集:a.数据来源:由信息科对其在2012年1月-2015年12月期间在马陆镇社区卫生服务中心就诊的费用交易明细进行采集。最终共获得36 767条交易记录。b.数据内容:本数据主要包含流水号、科室名称,费用类别、明细项目编码、明细项目名称、明细项目单价、明细项目数量、明细项目金额、明细项目交易费用、明细项目医保结算费用、报销标志、适用医保办法、结算类型标志、交易日期、药品通用名、姓名、身份证号等字段。数据库中,费用类别主要是门诊费用,分别包含西药费、化验费、诊疗费、中成药费、中草药费、治疗费、其他费用等费用类型。本次研究以明细项目医保结算费用计算医保费用。②数据判定:a.原始数据编码:由于原始数据库无糖尿病患者的性别和年龄,故依据数据库中糖尿病患者的身份证号码和交易日期,生成糖尿病患者的性别和产生交易记录时的年龄。b.糖尿病专病的数据筛选:首先为糖尿病专病判定逻辑采集:由于原始数据库中无糖尿病专病诊治的直接判断指标,故基于《中国2型糖尿病防治指南(2013年版)》、中心医务人员(含中西医全科医生、检验科医师及药剂师)的综合意见,经过2轮的判定逻辑采集,形成糖尿病专病判定逻辑,分为两条:一是从化验费的角度进行判定,涉及的判断指标包括明细项目编码和明细项目名称,筛选指标为结算类型标志和费用类型;二是从西药费、中成药费的角度进行判定,涉及判断指标包括明细项目编码和对应的药品通用名,筛选指标为结算类型标志和费用类型。第二是糖尿病专病判定结果采集:基于糖尿病专病判定逻辑,编制交易属性判定采集表,交由中心医务人员(含中西医全科医生、检验科医师及药剂师)进行判定结果填写,经过2轮采集,获得关于各条交易是否属于糖尿病专病诊治的判定结果。第三是糖尿病专病数据筛选:将糖尿病专病诊治的判定结果与原始数据库对应字段进行匹配,编码生成“糖尿病专病判断”指标。c.家庭医生社区干预的数据筛选:根据中心开展的家庭医生社区干预项目,即“全专联合”项目的糖尿病患者身份信息分别与原始数据的相应字段进行匹配,编码生成“全专联合”与“非全专联合”判断两项指标内容。
观察指标:全专联合组与非全专联合组对就诊次数与医保费用的影响,以及不同专病医保费用分级府、低)的糖尿病患者参与全专联合干预比重对比情况。
统计学方法:采用SPSS 23.0分析,本次研究的医保费用数据为定量资料,其分布不服从正态分布,故采用中位数(4分位数间距)进行统计描述;定性资料采用相对数和动态数列进行统计描述,采用X 2检验进行统计分析,检验水准为d =0.05。采用统计图表展示2012-2015年糖尿病患者相关指标的分布情况。
结果
基本情况比较:将2012年1月-2015年12月期间参加本次研究的患者性别、年龄及医保方式进行综合分析,见表1和表2。
由表1可知,是否参与全专联合干预的糖尿病专病患者,其性别分布差异有统计学意义,可以认为干预组的女性患者占比更高;其年龄差异有统计学意义,可以认为干预组的患者年龄更低(差1.34岁)。
由表2可知,各分组不同医保方式人数总和超过总人数,即患者的医保方式并不是单一的,故不做差异性对比。但通过数值可知看出,两组的医保方式分布相似。
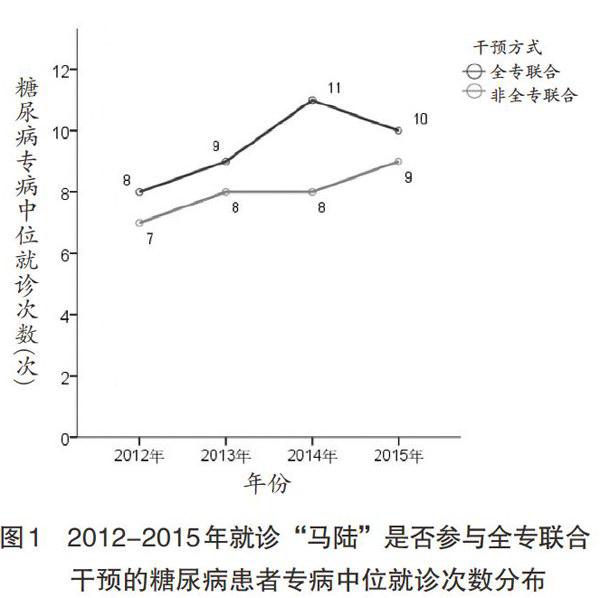
全专联合干预对就诊“马陆”的糖尿病患者专病就诊的影响,见图1。
由图1可知,就诊马陆镇社区卫生服务中心的糖尿病患者中,参与全专联合干预的糖尿病专病中位就诊次数更多,增长渐趋合理。
全专联合干预对就诊“马陆”的糖尿病患者专病医保费用的影响,见图2。
由图2可知,就诊马陆镇社区卫生服务中心的糖尿病患者中,参与全专联合干预的糖尿病专病中位医保费用更高,增长趋势稳定。
不同专病医保费用分级的糖尿病患者参与全专联合干预比例对比:按糖尿病专病医保费用> 50%为高专病医保费用;≤50%为低专病医保费用,分析不同专病医保费用分级下,就诊于马陆镇社区卫生服务中心的糖尿病患者参与全专联合干预的占比差异,见表3。
由表3可知,就诊于马陆镇社区卫生服务中心的糖尿病专病就诊患者中,2012年,高专病医保费用的糖尿病患者,其参与全专联合干预的比例,与低专病医保费用的糖尿病患者相比,差异有统计学意义(X2=10.265.P=O.OOl),说明高专病医保费用的糖尿病患者参与全专联合干预的比例更高;同理,2013年和2014年,高专病医保费用的糖尿病患者参与全专联合干预的比例更高。而2015年差异无统计学意义( P=0.062)。
讨论
从本研究数据可以看出,每年参与就诊的人数都有所变化,表现为增加或者流失,其原因很多,如拆迁、依从性不好或者死亡等,对总体的就诊行为与费用影响相对较小,在此不进一步展开。
通过全专联合干预后的糖尿病患者,其专病就诊次数明显比非全专联合干预的多,但也在合理范围之内,说明干预后患者就医的依从性有了一定程度的提高;从医保费用的角度看,干预组与非干预组患者每年的医保花费都呈现上升的趋势,这里有很多因素干扰,如药物采购一致性差[3]、政府对药物价格的调控不到位[4]、患者因参与全专联合干预后检查以及药物的变更使得相对个人支出费用增加等,不过从以上数据分析可以看出,全专联合干预下的糖尿病患者医保费用增长幅度小。
从高低专病医保费用的比较看出,经过全专联合干预后两者的差距在逐步减小,从有差异变为无差异,说明全专联合对患者医保消耗方面还是起到积极的作用,降低了部分高额医保消费。
综上所述,全专联合干预使得糖尿病患者的专病就诊次数趋向合理化;同时,在家庭医生全专联合规范管理下,糖尿病患者醫保费用支出更加稳定;在高低专病医保费用结构方面,降低了高额医保费用比例,减少了大额专病费用支出。联系当前的医改,随着慢病长处方、延伸处方政策的稳步实施,甚至以后推出并加大特病医保的开展力度,将会更好地改善患者的就诊行为并减轻医保消耗负担[5]。
参考文献
[1]赵列宾,陈宇红,董斌,等.基于互联网及全科一专科合作的社区糖尿病管理模式一上海五里桥试验[J].中华内分泌代谢杂志,2012,28(4):286-289.
[2]吴韬,周斌,赵列宾,等.从患者就医行为及认知看医疗联合体[J]中华医院管理杂志,2012,28(7):551-552.
[3]何江江,杨燕,吴文辉,等.上海市慢性病门诊用药现状调查:以高血压、糖尿病为例[J].中国卫生资源,2016,19(3):167-171.
[4]马仁杰,程传茹.药品价格改革中政府的角色定位[J].安徽行政学院学报,2015,5(6):47-51.
[5]何苗,唐晓君,龙倩,等.特殊疾病医疗保险对糖尿病患者治疗费用的影响及相关因素分析[J].浙江大学学报,2016,4(5):323-329.

