出院患者非计划再入院影响因素分析*
——申良荣 张鸿雁 孙忠民 高建民
再入院,又被称为重复住院,通常指住院患者在出院后短期内再次被收治入院。2004年,美国联邦医疗保险为再入院患者支付了174亿美元,占当年住院患者总支出的16.96%[1]。近年来,患者再入院率不断上升,引发各国对医疗质量的普遍关注[2-3]。美国医疗及医疗服务中心(The Centers for Medicare & Medicaid Services,CMS)于2007年开始要求医院公开急性心肌梗死、心脏衰竭及肺炎的30日内再入院率,作为其监管各医院医疗服务质量的重要标准[4]。2011年,原卫生部发布了《三级综合医院医疗质量管理与控制指标(2011版)》,将重返率(包括再住院、再手术、再入监护室)作为衡量三级综合医院医疗质量的重要指标,并定义了再入院的间隔时间为≤31天。若患者在上次住院时没有达到预期效果,疾病尚未得到治愈、好转或控制,或未达到出院标准或其他原因, 导致患者在出院后的31天内因相同或相关疾病再入院属于非计划再入院。若患者再入院的原因与上一次住院的原因无关,或患者再入院是预先计划好的(如肿瘤患者定期住院化疗、复查等)再入院不列入非计划再入院。重返类指标监控的影响因素复杂,在医疗质量评价方面发挥着重要作用[5]。

表1 研究组病例再住院的前15位出院主要诊断占比情况
1 资料与方法
1.1 资料来源
资料来源于西安某大型公立性三级甲等综合医院2014年出院病案首页信息。由医院信息管理系统直接导出,总共103 344例,剔除距上次出院间隔时间为0的21个病例,纳入本研究的有效病例资料为103 323例。将有效病例分为研究组和对照组:研究组为非计划再入院组,即出院后2天~31天的非计划再入院病例,共计6 598例;对照组为正常组,即研究组之外的单次入院、出院后2天~31天之外的再入院、出院后2天~31天预先计划好的再入院等病例,共计96 725例。
1.2 研究方法
将病案首页信息导入SPSS 19.0统计软件,对资料进行统计处理与分析。计数资料采用率或构成比描述,比较采用χ2检验。定量资料用均数与标准差描述,统计学方法采用了两样本均数t检验。检验水准α=0.05。
2 结果与分析
2.1 一般情况
103 323例患者中,仅发生1次住院的病例有60 529例,占全年总出院人次的58.58%;发生2次及以上住院病例有42 794例,占总出院人次的41.42%。2014年所有再入院病例共36 196例,占总出院人次的35.03%。非计划再入院病例(6 598例)占总出院人次的6.39%,占全年再入院总人次的18.23%。
2.2 出院主要诊断前15位疾病比较
对照组病例的单次或再次住院的出院主要诊断涉及3 954类疾病,前15位主要诊断的病例有25 283例,占对照组病例的26.14%。其中数量位居首位的主要诊断为“手术后恶性肿瘤化学治疗”,有6 600例,占该组总病例数的6.82%。
研究组病例再入院的出院主要诊断涉及848类疾病,前15位主要诊断的病例有2 932例,占研究组病例的44.44%。其中数量位居首位的主要诊断也为“手术后恶性肿瘤化学治疗”,有1 124例,占该组总病例数的 17.04 %。见表1。
两组前15位的出院主要诊断疾病差异较大。对照组前15位的出院主要诊断疾病中,只有6个出现在研究组中(手术后恶性肿瘤化学治疗、不稳定性心绞痛、肺恶性肿瘤、慢性肾炎综合征、宫颈恶性肿瘤、肝细胞癌)。“手术后恶性肿瘤化学治疗”位居两组主要诊断疾病首位,“肺恶性肿瘤”排在对照组的第三位和研究组的第二位。研究组前15位主要诊断的病例非计划再入院率为12.81%。
2.3 合并疾病数量比较
将出院主要诊断之外的其他诊断视为合并疾病,数量取值范围为0~11。对于有合并疾病的病例,两组均呈现出合并疾病数越少,所占比例越高的趋势。经χ2检验,研究组与对照组有显著统计学差异(P<0.01),说明两组合并疾病的构成不同或不全相同。研究组合并1种疾病患者的比例(40.0%)高于对照组(28.3%),而无合并疾病和合并3种及以上疾病患者的比例(15.5%、25.2%)低于对照组(21.6%、31.1%)。研究组中合并疾病数最多为10个,有33例,占0.5%。对照组中合并疾病数最多为11个,有31例,占0.032%;合并疾病数量为10的有560例,占0.6%。
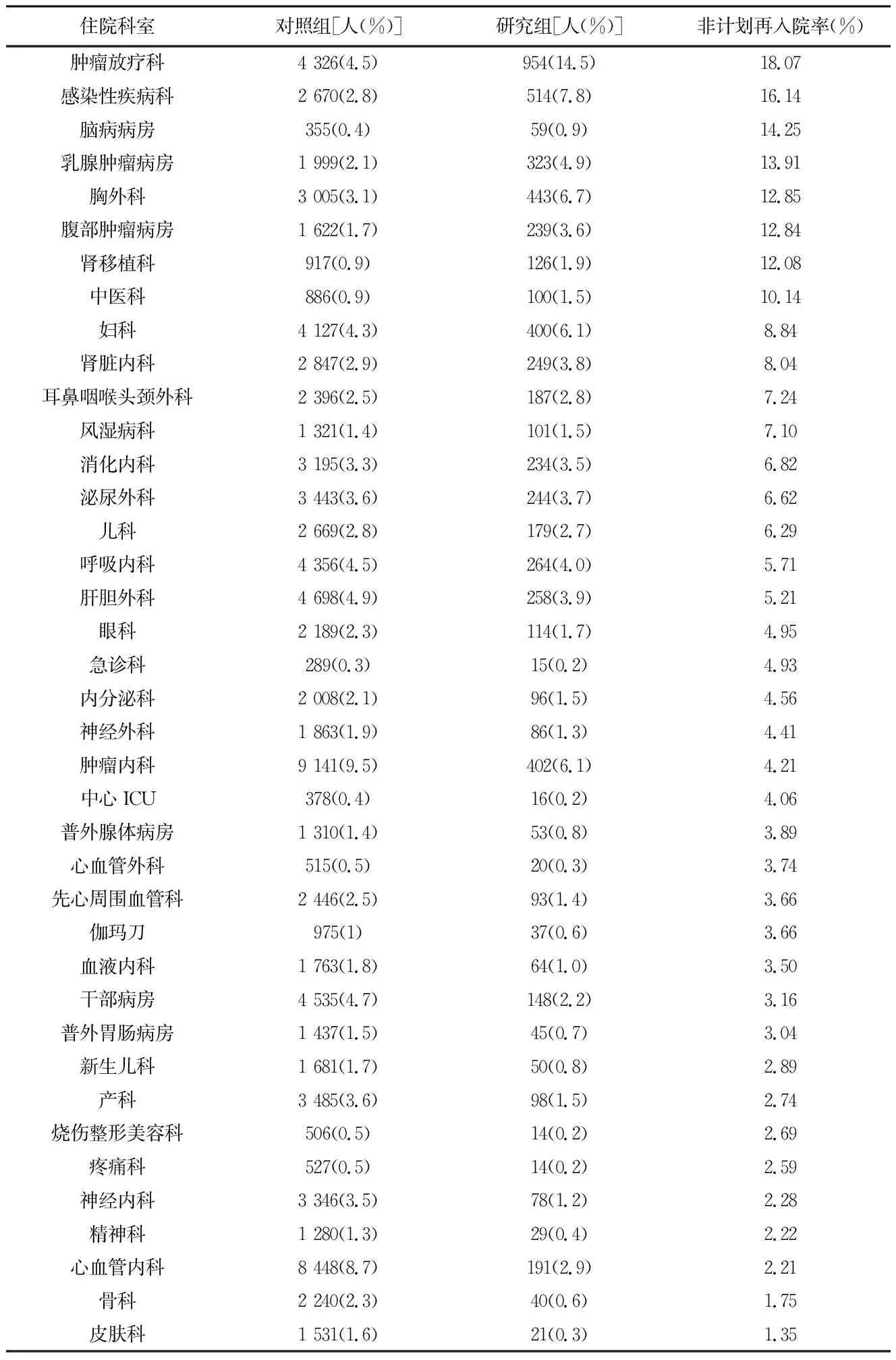
表2 研究组与对照组住院科室比较
2.4 手术级别比较
研究组和对照组中手术病例分别为1 383例和40 732例。经χ2检验,两组的手术级别有显著统计学差异(P<0.01),说明两组的手术病例手术级别不同或不全相同。研究组病例的一级手术(20.2%)、四级手术(5.0%)和治疗性操作(18.3%)占比高于对照组(19.0%、3.6%、10.2%),研究组病例的二级手术(19.1%)、三级手术(19.3%)和诊断性操作(18.1%)占比低于对照组(23.8%、20.9%、22.6%)。此外,结果还显示,两组的术后并发症发生情况虽无统计学差异(P=0.08),但有术后并发症的病例非计划再入院率(6.02%)高于无术后并发症病例(3.28%)。
2.5 住院科室差异性比较
本研究共涉及住院科室39个。经χ2检验,两组有显著统计学差异(P<0.01),说明两组入院科室构成不同或不全相同,见表2。从各科室的非计划再入院率看,肿瘤放疗科、感染性疾病科、脑病病房、乳腺肿瘤病房、胸外科、腹部肿瘤病房、肾移植科、中医科等8个科室的非计划再入院率均高于10%。
2.6 医院感染发生情况比较
经统计分析,对照组发生感染1 006例,研究组发生感染45例。两组发生医院感染情况有显著统计学差异(P<0.01),说明两组患者的医院感染发生情况不相同。此外,住院期间未发生医院感染病例的非计划再入院率(6.41%)高于医院感染病例的再入院率(4.28%)。
2.7 住院费用及支付方式比较
2.7.1 住院费用比较 对照组96 725人次出院患者中,单次或再次住院的费用最高为1 058 614.09元,最低为311.1元,费用中位数为18 891.65元。再入院组6 598人次出院患者中,再次住院的费用最高为511 959.94元,最低为148.00元,费用中位数为18 196.12元。通过Mann-whitney U检验,两组有统计学差异(P=0.02),说明两组住院费用有差别。
2.7.2 付费方式比较 目前住院费用付费方式分为8种:城镇职工基本医疗保险、新型农村合作医疗、全自费、城镇居民基本医疗保险、其他、商业医疗保险、全公费和其他社会保险。经χ2检验,两组有显著统计学差异(P<0.01),说明两组患者付费方式构成不相同或不全相同。研究组全自费的比例(21.0%)低于对照组(25.6%),城镇职工基本医疗保险(31.4%)、新型农村合作医疗(28.7%)的比例高于对照组(29.7%、26.0%),其他付费方式的比例差异不显著。新型农村合作医疗病例的非计划再入院率最高(7.01%),商业医疗保险病例的非计划再入院率最低(1.91%),一定程度上反映出付费方式与非计划再入院存在相关性。
3 讨论与建议
3.1 非计划再入院率是医疗服务质量的体现
再入院率是国际上普遍使用的评价医疗服务质量的重要指标[6]。患者在出院后短期内再次入院,会额外产生较多医疗费用,加重患者及社会经济负担,降低患者生活质量,甚至会危及患者生命。研究表明,再入院受前次住院治疗情况的影响,患者前次住院的主要病症如能得到较好解决,再入院情况则可以避免。因此,为患者提供高质量医疗服务可减少和预防出院后的不良事件[7]。
3.2 患者再入院以慢性病为主
研究组和对照组居前15位的疾病均以慢性病、难治性疾病为主。再入院发生率较高的前3个科室是肿瘤放疗科、感染性疾病科和脑病科,说明其收治病种复杂程度高、诊治难度大。这些患者本身需定期入院治疗,一般不存在治疗质量问题,从一定程度上反映了医院的品牌效应[8]。鉴于此,应做好以下几方面工作:一是慢性病(包括恶性肿瘤)是困扰公众健康的首要疾患;二是应做好慢性疾病防控措施,广泛宣传健康生活理念,倡导定期体检,早发现、早治疗;三是基层医疗机构资源配置、人才技术配备等应顺应疾病谱变化及群众卫生与健康需求。
3.3 合并疾病数量对再入院有影响
合并疾病数量比较结果说明,患者合并疾病越多,机体状况越差,疾病越严重,再入院的次数降低。分析原因可能是恶性肿瘤早期患者和家属会积极治疗,但因恶性肿瘤多无法治愈,随着病情发展,反复治疗会加重机体多脏器衰竭。出于减少患者痛苦和家庭经济负担的考虑,部分肿瘤患者及家属会选择放弃治疗,自动出院,不再住院治疗。
3.4 医保政策导向影响再入院
医保政策导向对再入院的影响主要有以下几方面:(1)自费付费方式占比研究组低于对照组。重复入院过度消费了社会医疗资源。(2)目前医保给付政策要求,只有住院才能启动大病统筹。患者为报销,通常占用三级医院床位资源,引导了患者不合理就医,增加了再入院率。(3)与医保患者特殊病种医疗费用的最高限额有关。(4)住院天数越长,医疗总费用越高,这在一定程度上与患者接受检查、治疗的项目以及疾病的严重程度有关。(5)医保政策限制带药出院,但并未限定出院次数,促使可在院外服药治疗的患者要求住院开药治疗。公费医疗保险、商业医疗保险中的不合理规定促使了医保患者小病大养,其住院时间也会延长。(6)医疗保险费用支付方式按人头付费,不规定次数,助长了再住院率的上升。
3.5 制定科学合理医疗指标
由于住院医疗资源有限,医疗机构常常缩短平均住院日,提高病床周转率,以扩大住院人次,减少人均费用。由于医疗指标考核的影响,科室存在患者疾病未愈却提前出院的情况。因此,医院在管理评价时,降低平均住院日的同时还应评价治疗质量。患者出院后因未得到有效康复指导而未痊愈导致再入院,这与整体医疗环境、医院管理制度和考核体系有关。因此有学者提出,对于某些肿瘤患者,增加安全过渡,建立良好沟通,对患者教育,给予准确的药物调节,并进行门诊随访,可有效预防再住院,改善患者预后[9]。因此建议,应针对不同病种进行深入研究分析,结合医疗统计数据,采取适当监管手段并制定合理医疗指标,以减少再次入院现象。

