动态血糖管理模式在危重症患者血糖中的应用
苏真娇,黄瑞君,曾萍
(珠海市人民医院重症医学科,广东珠海,519000)
应激性高血糖是指机体在应激的情况下,出现神经与内分泌之间调节功能紊乱或障碍,表现为一过性高血糖的状态[1]。危重症患者由于受到疾病的严重打击,应激状态下出现的血糖异常增高,会对机体产生有害的病理、生理反应。血糖变化程度能够体现机体应激反应的强弱[2]。目前,血糖控制策略已成为危重症患者管理的重要组成部分[3-4],特别是早期的干预,更具有决定性意义[5]。在国内,ICU患者的血糖控制是医生通过病史了解患者既往血糖情况后,以护士监测的末次血糖值作为处理依据下达监测血糖的医嘱,护士执行医嘱,这种模式缺乏对患者血糖主动的动态监测,危重患者病情重、变化快,血糖波动大,往往影响危重症患者的预后。本研究借鉴BALKIN等[6]提出的动态血糖管理模式,即护士根据目前患者病情及动态血糖值情况对危重症患者血糖进行动态管理。2017年6月-10月选取本院ICU收治的60例危重症患者实施血糖动态管理,并与传统方法作比较,现将方法报道如下。
1 资料与方法
1.1 一般资料
选取2017年1月-10月本院ICU收治的120例危重症患者为研究对象,按入院的时间顺序将2017年1月-5月收治的患者设为对照组,2017年6月-10月收治的患者设为试验组,每组分别为60例。纳入标准:①年龄≥18岁;②持续肠内营养;③急性生理学与慢性健康状况评分系统[7](acute physiology and chronic health evaluation scoring system,APACHEⅡ)>10 分;④重症监护室住院时间>24h。排除标准:①糖尿病患者或糖化血红蛋白>7.0%;②患者有低血糖高风险者(胰岛素瘤或爆发性肝衰竭);③濒死状态者;④脑死亡者;⑤家属放弃治疗自动离院者;⑥妊娠或围生期者。对照组,男 31 例,女 29 例,年龄 23~73 岁,平均(58.88±15.91)岁;APACHEⅡ评分 19~41 分,平均(19.30±4.63)分;入 ICU 初始血糖值 5.92~23.34mmol/L,平均(17.03±2.91)mmol/L;ICU 住院时间 5~22d,平均(11.33±2.52)d;外科手术 12 例,神经系统疾病 13例,呼吸系统疾病12例,心血管系统疾病12例,其他11例;使用肠内营养制剂:瑞代13例,百普力23例,能全力24例。试验组,男34例,女26例,年龄 26~78 岁,平均(60.77±14.19)岁,APACHEⅡ评分 16~37 分,平均(20.45±4.88)分,入 ICU 初始血糖值 6.84~21.33mmol/L,平均(17.29±3.03)mmol/L;ICU 住院时间 4~20d,平均(10.14±3.82)d;外科手术10例,神经系统疾病12例,呼吸系统疾病15例,心血管系统疾病15例,其他8例;使用肠内营养制剂:瑞代11例,百普力29例,能全力20例。两组患者一般资料比较,均P>0.05,差异无统计学意义,具有可比性。
1.2 方法
1.2.1 对照组 对照组患者实施血糖常规监测。即患者收治本科室后,医生根据患者末次血糖值并结合病情开具血糖监测频率的医嘱,护士遵医嘱定时监测患者血糖,监测过程护士将患者血糖异常值及时报告医生,由医生指导处理,护士遵医嘱执行。
1.2.2 试验组 试验组患者借鉴 BALKIN等[6]提出的动态血糖控制模式实施患者血糖管理。即当患者收治本科室后,医生和护士共同参与患者血糖监测,护士根据目前患者病情及动态血糖值情况对患者血糖进行动态管理,并制订患者血糖监测频率、胰岛素规范化治疗起始用量及持续胰岛素治疗时的调整量。具体实施由3部分组成。
1.2.2.1 第一部分 第一部分为血糖监测指征和监测频率(步骤1)。传统的血糖监测按照医嘱下达的监测频率进行监测,而忽略两次监测血糖之间发生的病情变化或出现的某些治疗,因此依据患者病情及血糖动态情况制订血糖监测指征和监测频率。血糖监测指征和监测频率见表1,使用方法说明:当血糖<3.9mmol/L时,应每 15min监测血糖1次;刚中断肠内或肠外营养且暂停胰岛素注射时应每1h监测血糖1次,其他情况见表1说明进行监测。
1.2.2.2 第二部分 第二部分包括胰岛素规范化治疗起始用量(步骤2),持续胰岛素治疗时用量的调整(步骤3)。①胰岛素规范化治疗起始用量见表2,使用方法说明:例如当患者血糖值为10.1~13.0mmol/L时,开始启动胰岛素规范化治疗起始用量,即立即给予患者静脉注射胰岛素1U,并给予胰岛素持续静脉滴注1U/h,其他见表2说明进行起始用量治疗。②持续胰岛素治疗时用量调整见表3,使用方法说明:例如当患者上次血糖监测值为8~9.9mmol/L, 末次血糖监测值为 10~12.9mmol/L时,应在原持续胰岛素治疗时用量增加0.5U/h。其他监测上次与末次血糖值胰岛素用量见表3进行调整。
1.2.2.3 第三部分 第三部分包括低血糖、中断肠内或肠外营养的处理。低血糖、中断肠内或肠外营养的处理见表4。使用方法说明:例如当血糖<2.2mmol/L时,首先暂停胰岛素,报告医生按医嘱给予50%葡萄糖50mL静脉注射,15min后复测血糖,当血糖>10.0mmol/L时,按照第二部分中的步骤2启动胰岛素规范化治疗起始用量;如静脉注射50%葡萄糖后血糖仍<2.2mmol/L,请示医生处理。其他情况见表4说明处理。

表1 血糖监测指征和监测频率
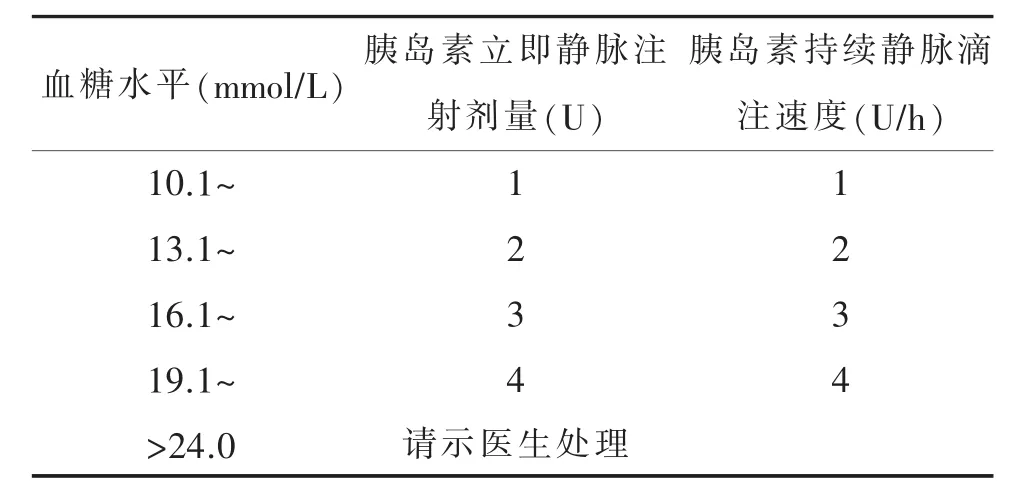
表2 胰岛素规范化治疗起始用量
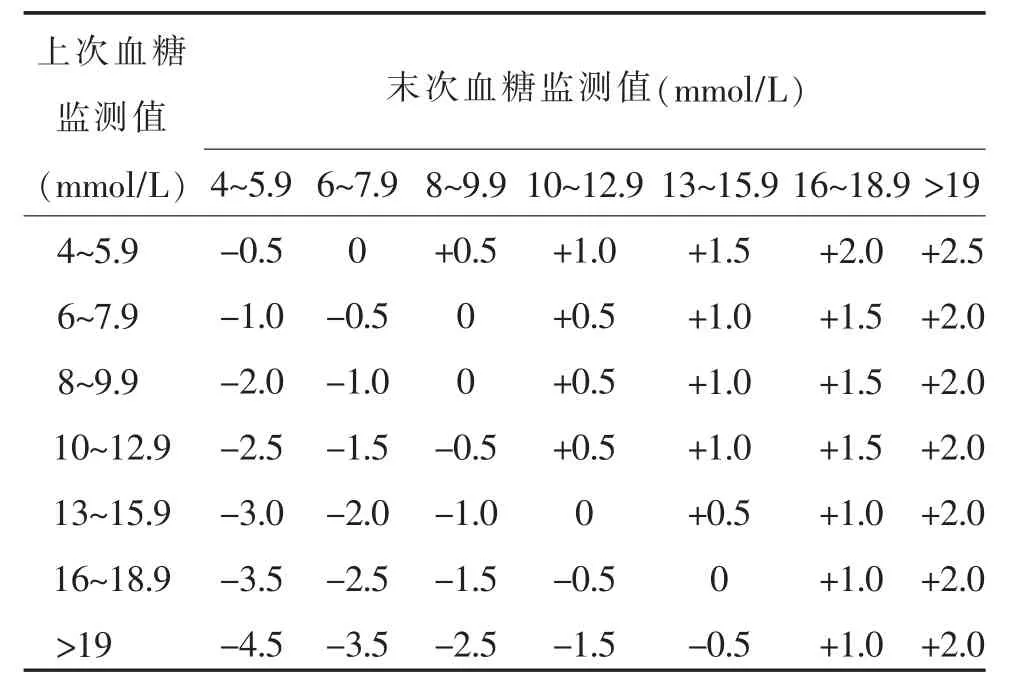
表3 持续胰岛素治疗时用量调整 (U)
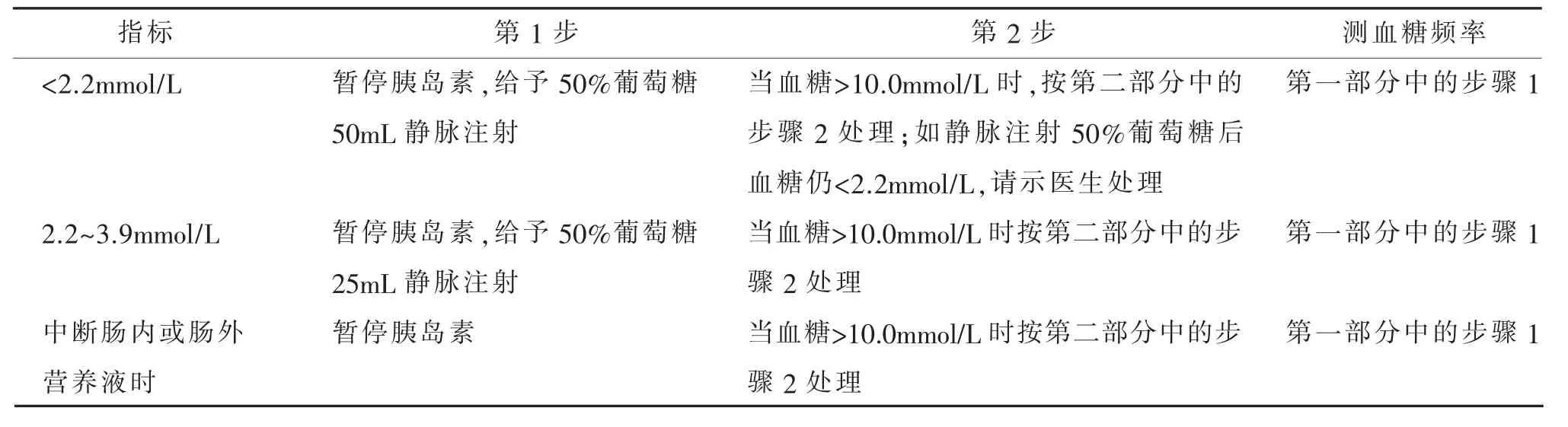
表4 低血糖、中断肠内或肠外营养的处理
1.3 观察指标
①血糖最高值:以两组患者住院期间血糖最高值的平均值,但排除入ICU首次测到的最高血糖值。②血糖最低值:以两组患者住院期间血糖最低值,但排除入ICU首次监测到的最低血糖值。③血糖恢复时间:以两组患者住院期间异常血糖经处理后恢复到正常血糖值所需要的时间。④低血糖:一般将血糖≤2.8mmol/L作为低血糖的诊断标准,但因个体差异,有的患者血糖不低于此值也可出现低血糖症状,如心慌、头晕、出汗、脸色苍白、饥饿、无力、视力模糊、意识障碍[8];低血糖发生率=低血糖发生次数/血糖监测总次数。⑤高血糖:随机血糖≥11.1mmol/L 为高血糖[8],高血糖发生率=高血糖发生次数/血糖监测总次数。
1.4 统计学方法
数据采用SPSS13.0统计学软件进行统计学分析,计数资料采用频数和百分率描述,组间比较采用 χ2检验;计量资料采用(± s)描述,组间比较采用t检验。设定P<0.05为差异有统计学意义。
2 结果
2.1 两组患者血糖控制情况比较
两组患者血糖控制情况比较见表5。由表5可见,两组患者血糖最低值比较,P>0.05,差异无统计学意义;两组患者血糖最高值、血糖恢复时间比较,均 P<0.05,差异有统计学意义,试验组患者血糖最高值和血糖恢复时间均低于或短于对照组。
表5 两组患者血糖控制情况比较 (±s)
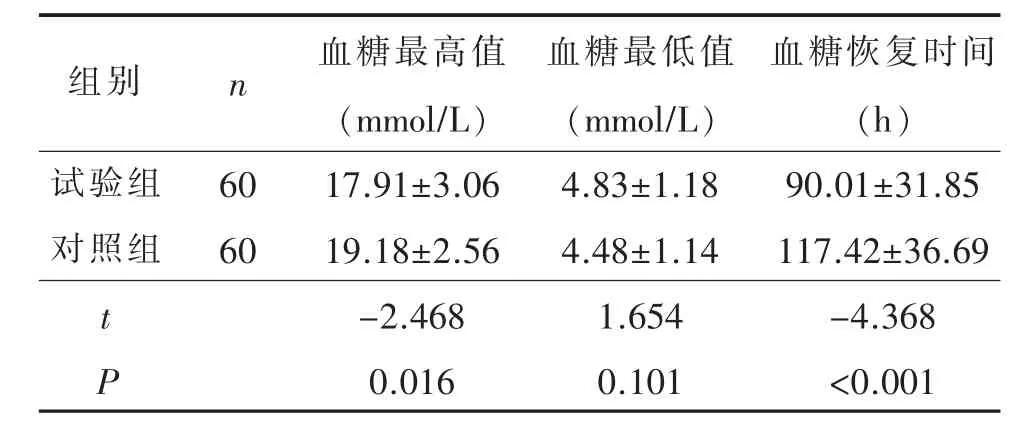
表5 两组患者血糖控制情况比较 (±s)
组别 n试验组对照组60 60 t P血糖最高值(mmol/L)17.91±3.06 19.18±2.56-2.468 0.016血糖最低值(mmol/L)4.83±1.18 4.48±1.14 1.654 0.101血糖恢复时间(h)90.01±31.85 117.42±36.69-4.368<0.001
2.2 两组患者异常血糖发生情况比较
两组患者异常血糖发生情况比较见表6。由表6可见,两组患者低血糖发生率、高血糖发生率比较,均 P<0.01,差异有统计学意义,试验组患者低血糖发生率和高血糖发生率均低于对照组。
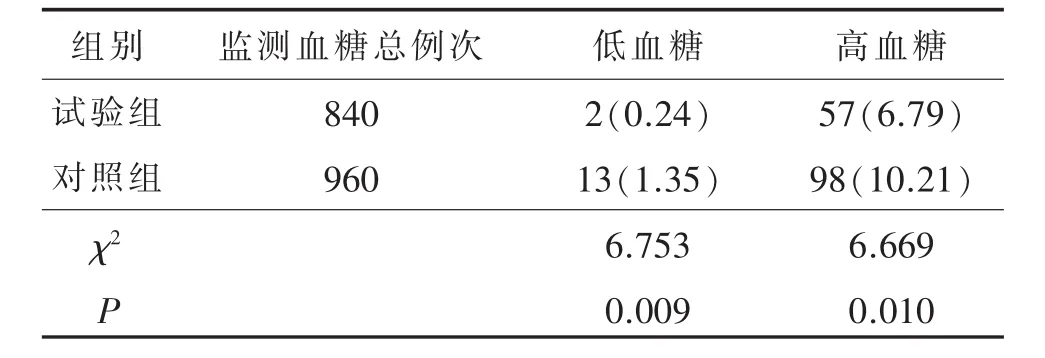
表6 两组患者异常血糖发生情况比较 (例/%)
3 讨论
研究表明[9],ICU危重症患者高血糖发生率为47.7%。高血糖削弱机体防御反应,增加感染的发生率,而感染又会加重应激性高血糖的发生,造成恶性循环,延迟伤口愈合,增加急性心肌梗死等心血管事件危险。另一项研究表明[10],应激性高血糖患者比原先有高血糖患者的结局要差,因此危重症患者应激性高血糖的控制和管理具有重要意义。
3.1 动态血糖管理模式能降低危重症患者血糖的波动
本研究中试验组从血糖监测指征和监测频率、胰岛素规范化治疗起始用量到持续胰岛素治疗时用量调整方法,分3个步骤指导护士进行动态血糖控制管理,建立低血糖、中断肠内或肠外营养的处理方法。本研究结果显示,两组患者血糖最高值、血糖恢复时间比较,均 P<0.05,差异有统计学意义,试验组患者血糖最高值和血糖恢复时间均低于或短于对照组。传统的血糖监测管理模式,依赖医生的主导,仅仅依据监测1次血糖下达医嘱,未对患者血糖进行主动的动态监测和治疗方案的调整,不利于患者血糖控制。采用动态血糖控制管理,护士能及时获得患者第一手资料,并能参照前一次监测血糖值结合末次监测血糖值对患者血糖进行控制,可减少危重症患者血糖的波动,使患者血糖值保持在稳定水平。
3.2 动态血糖管理模式能降低危重症患者异常血糖发生情况
血糖过高或过低均可作为危重症患者病情危险程度的预警因子[11],因此将血糖控制在合理安全的范围成为临床治疗追求的目标。本研究结果显示,两组患者低血糖发生率、高血糖发生率比较,均 P<0.01,差异有统计学意义,试验组患者低血糖发生率和高血糖发生率均低于对照组。提示对危重症患者血糖实施动态监测有利于患者的血糖控制,减少低血糖发生的次数和降低血糖波动性,与相关研究结果一致[12]。在临床危重症患者发生低血糖时症状体征并不明显,不易被及时发现,易造成严重后果。临床上,一般由医生根据患者病情变化开具血糖监测医嘱,然后由护士执行医嘱,这样容易造成中间忽略其他治疗对血糖的影响,导致下次再测量血糖时出现低血糖或高血糖的严重事件。试验组对患者血糖监测的次数是通过患者的血糖情况进行调节的,并通过每次血糖值指导患者胰岛素的使用剂量。对于接受肠内营养支持的患者,发生糖代谢紊乱的机率较大,糖代谢紊乱影响患者的治疗和预后,采用胰岛素治疗能使患者糖代谢得以调整[13]。动态血糖控制管理是依据患者血糖水平设定不同的血糖监测时间点与频率,为护士提供详细、准确、完整的血糖监测步骤,护士根据患者血糖水平、是否进行肠内和肠外营养、静脉输液的种类和量等及时调整患者胰岛素使用剂量,使患者血糖值平稳保持在目标值内,从而降低危重患者异常血糖发生情况。
3.3 动态血糖管理模式能使危重患者血糖在更短时间内趋于稳定水平
在不同的危重患者中,根据其病因、病情危重程度、个体差异的不同,对血糖值所控制的范围也可能不同[14]。 2014 年美国糖尿病指南指出[15],危重患者血糖持续高于10.0mmol/L,应实施胰岛素治疗,一旦开始胰岛素治疗,推荐血糖控制在7.8~10.0mmol/L,而对血糖严格的控制目标在 6.1~7.8mmol/L,并控制在无明显低血糖发生。本研究结果显示,两组患者血糖恢复时间比较,均P<0.001,差异有统计学意义,试验组患者血糖恢复时间短于对照组。传统模式下护士报告患者血糖值,医生下达医嘱及护士执行医嘱都需要时间,尤其是中午、晚上医生人数少或是遇到ICU患者需要抢救时,此处理过程需要时间会延长,增加了患者血糖恢复至目标水平的时间,增加了异常血糖对患者的不良影响。而动态血糖控制管理是针对患者的血糖波动情况动态调整患者治疗方案,其更有利于患者血糖的恢复。
4 结论
血糖监测是ICU评估患者糖代谢状况的重要手段,血糖波动性比持续高血糖对患者危害更大[16]。动态血糖管理模式在ICU应用具有实用性和安全性,它能使危重患者血糖得到动态的、连续监测,从而更加合理地调整治疗方案,稳定患者血糖水平,降低在治疗过程发生低血糖或高血糖对患者造成的伤害,此方法值得在临床推广应用。

